Zerebrale arteriovenöse Malformation
| Klassifikation nach ICD-10 | |
|---|---|
| Q28.2 | Arteriovenöse Fehlbildung der zerebralen Gefäße |
| Q28.29 | Angeborene arteriovenöse Fehlbildung der zerebralen Gefäße, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
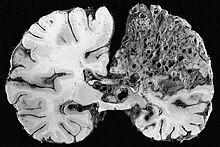



Eine zerebrale arteriovenöse Malformation (zAVM) (auch intracranielle arteriovenöse Malformation) ist eine angeborene[1] Fehlbildung der Blutgefäße innerhalb des Gehirns, bei der die Arterien direkt mit den Venen verbunden sind, ohne dazwischenliegenden Kapillaren.
Anatomie[Bearbeiten | Quelltext bearbeiten]
→ siehe Arteriovenöse Malformation
Häufigkeit[Bearbeiten | Quelltext bearbeiten]
Zerebrale arteriovenöse Malformationen sind sehr selten. Angaben zur Häufigkeit können nur geschätzt werden, da nicht jede AVM klinisch auffällig wird und deshalb viele unentdeckt bleiben. Es wird vermutet, dass etwa 0,05 % der Bevölkerung eine AVM im Gehirn haben.[1]
Nach einer Studie von 2003 gingen die Wissenschaftler sogar von nur noch 0,01 % der Bevölkerung aus und gaben an, dass etwa eine Million Personen flächendeckend z. B. mit einer MRT auf eine AVM hin untersucht werden müssten, um die angenommene Häufigkeit von einem AVM-Träger pro 10.000 Einwohner nachzuweisen.[2]
Risiko[Bearbeiten | Quelltext bearbeiten]
Das größte Risiko geht von einer möglichen Hirnblutung aus. Innerhalb der AVM ist der Blutfluss erhöht, die Gefäßwände sind gedehnt,[3] dünner als üblich[1] und dadurch anfälliger für Rupturen. Die Folge kann ein lebensbedrohlicher hämorrhagischer Schlaganfall sein.
Da die genaue Zahl der Personen mit zerebralen AVM unbekannt ist, sind die Angaben zum durchschnittlichen Blutungsrisiko auch nur bedingt aussagekräftig. Das Risiko für eine Hirnblutung wird auf 2–3 % pro Jahr geschätzt und erhöht sich nach einer ersten Blutung.[4]
In einer Studie im Großraum New York wurde herausgefunden, dass das Blutungsrisiko in Abhängigkeit verschiedener Faktoren variiert.[5] Die Autoren schlagen daher ein neues Bewertungssystem für die Risikoeinschätzung zerebraler AVM vor, wonach das Risiko zwischen 0,9 % und 34,4 % pro Jahr liegen kann, abhängig von der Lage der AVM, den blutabführenden Venen und einer vorausgegangenen Hirnblutung.[6]
Symptome[Bearbeiten | Quelltext bearbeiten]
Nicht jede zerebrale AVM wird klinisch auffällig. Häufig wird die AVM erst nach einem Schlaganfall entdeckt,[1] einhergehend mit den dort beschriebenen Symptomen.
Zerebrale AVM, die noch keine Hirnblutung verursacht haben, können auch durch Symptome einer TIA auffällig werden, z. B. Sensibilitätsstörungen, Missempfindungen, Seh- oder Sprachstörungen oder halbseitige Lähmungen. Ursache ist eine Unterversorgung des an die AVM angrenzenden Hirngewebes. Durch die Kurzschlussverbindungen innerhalb der AVM fließt das Blut ungebremst sofort wieder über die Venen ab, der natürliche Widerstand durch die mikroskopisch kleinen Kapillaren fehlt. Dadurch kann im umliegenden Hirngewebe der Blutdruck verringert sein und es kann zu neurologischen Ausfällen kommen. Welche Gehirnfunktionen betroffen sind hängt von der Lage der AVM im Gehirn ab. Auch Krampfanfälle und Kopfschmerzen können Symptome einer zerebralen AVM sein.[1]
Diagnose[Bearbeiten | Quelltext bearbeiten]
Für die Diagnose kommen bei zerebralen AVM verschiedene Bildgebungsverfahren zum Einsatz. Durch den vermehrten Einsatz dieser Techniken werden AVM auch immer häufiger als Nebenbefund entdeckt.
Computertomographie/-angiographie[Bearbeiten | Quelltext bearbeiten]
Die Computertomographie (CT) oder CT-Angiographie arbeitet mit Röntgenstrahlen und stellt daher auch eine Strahlenbelastung für den Körper dar. Die Untersuchung dauert nur wenige Minuten und ermöglicht bei einer Hirnblutung eine schnelle Lageeinschätzung. Durch die Gabe von Kontrastmittel können gezielt die Blutgefäße und damit die zerebrale AVM sichtbar gemacht werden.
Magnetresonanztomographie/-angiographie[Bearbeiten | Quelltext bearbeiten]
Die Auflösung der Bilder ist bei der Magnetresonanztomographie (MRT) oder Magnetresonanzangiographie (MRA) etwas höher und damit genauer. Vor allem Begleitveränderungen der AVM können besser dargestellt werden.[7] Das Verfahren arbeitet mit sich verändernden Magnetfeldern ohne Strahlenbelastung für den Patienten und ist damit als sicherere Methode anerkannt. Da es keine Strahlenbelastung gibt, wird die MRT auch bevorzugt bei regelmäßigen AVM-Nachsorgeuntersuchungen nach einer Behandlung eingesetzt. Die Untersuchungen dauern meist länger, teilweise bis zu einer Stunde. Auch bei der MRT können die Blutgefäße durch die gezielte Gabe von Kontrastmittel besser dargestellt werden.
Digitale Subtraktionsangiographie[Bearbeiten | Quelltext bearbeiten]
Der genaueste und eindeutigste Nachweis einer zerebralen AVM und des Blutflusses gelingt derzeit nur durch eine sog. digitale Subtraktionsangiographie (DSA). Sie stellt einen medizinischen Eingriff dar und wird hauptsächlich stationär in spezialisierten Kliniken zur Planung oder abschließenden Kontrolle einer Behandlung durchgeführt. Hierbei wird ein Katheter z. B. im Bereich der Leistenregion in eine Arterie eingeführt und durch die Hauptschlagader am Herzen vorbei in die hirnversorgenden Arterien geschoben. Dort wird unter ständiger Röntgenkontrolle Kontrastmittel gezielt in einzelne Gefäße gespritzt, die daraufhin in den hochauflösenden Aufnahmen deutlich sichtbar werden. Durch Computerberechnungen können Knochen, Hirngewebe und andere Bildteile aus den Aufnahmen entfernt werden. Es entsteht ein exaktes dreidimensionales Modell der Hirngefäße, speziell der AVM. Der Eingriff ist wie eine Behandlung mit Risiken verbunden.
Behandlungsmöglichkeiten[Bearbeiten | Quelltext bearbeiten]
Im Jahr 2007 begann eine weltweit angelegte, klinische Langzeitstudie ARUBA (A Randomized Trial of Unrupted Brain Arteriovenous Malformations), an der 39 spezialisierte Fachkliniken aus 9 Ländern teilgenommen haben. Durch die Studie sollte herausgefunden werden, ob zerebrale AVM, die bisher klinisch unauffällig waren (also noch keine Hirnblutung ausgelöst hatten), behandelt werden sollen oder nicht. Im Februar 2014 wurden erste Zwischenergebnisse präsentiert[8] und bekannt gegeben, dass die Studie seit 2013 keine neuen Studienteilnehmer mehr aufgenommen hat. Grund war, dass in der Teilnehmergruppe der behandelten Patienten die Zahl der Blutungen, Schlaganfälle und auch Todesfälle deutlich höher war, als in der Vergleichsgruppe ohne Behandlung. Die Autoren der Studie raten daher davon ab, zerebrale AVM, die noch keine Blutung verursacht haben, zu behandeln[9]. Die Deutsche Gesellschaft für Neurologie hat diese Zwischenbilanz in ihren Leitlinien vermerkt und weist darauf hin, dass bei unruptierten zAVM die Behandlungsoptionen zurückhaltend abgewogen werden sollten. Seit Juli 2023 liegt eine Aktualisierung der Leitlinie vor, sie berücksichtigt die nun abgeschlossene Langzeitstudie ARUBA.[4]
Bei klinisch auffälligen zAVM, die also bereits eine Hirnblutung verursacht haben oder sich durch Sensibilitätsstörungen oder andere körperliche oder geistige Beeinträchtigungen bemerkbar machen, kann dennoch eine Behandlung erforderlich sein, um größeren Schaden abzuwenden. Bei der Einschätzung, ob eine Behandlung angebracht ist, spielen aber auch z. B. das Alter und der Zustand des Patienten eine Rolle. Ziel jeder Behandlung ist grundsätzlich die vollständige Unterbindung der Kurzschlussverbindung,[4] entweder durch komplette Entfernung der betroffenen Blutgefäße, oder durch den Verschluss der Blutgefäße, da nur so das Risiko für eine (erneute) Hirnblutung ausgeschlossen werden kann. Jede Behandlung bringt aufgrund der heiklen Lage im Gehirn allerdings auch große Risiken mit sich, die gegenüber dem natürlichen Blutungsrisiko der zerebralen AVM abzuwägen sind.[10] Das geeignete Behandlungsverfahren muss in einem interdisziplinären Team aus Neurochirurgen, Neurologen, Neuroradiologen etc. für jeden Patienten individuell gefunden werden, wobei auch Kombinationen der Behandlungsverfahren möglich sind.
Neurochirurgische Entfernung[Bearbeiten | Quelltext bearbeiten]
Ob eine neurochirurgische Entfernung in Frage kommt, ist stark von der Größe, Lage und sog. Angioarchitektur der AVM abhängig. Ggf. kann der Operation am offenen Schädel eine Embolisation vorausgehen. Die Spetzler-Martin-Skala soll Neurochirurgen bei der Einschätzung des Risikos und der Erfolgsaussichten eines Eingriffes helfen.
Embolisation[Bearbeiten | Quelltext bearbeiten]
Bei einer Embolisation, der sog. endovaskulären Behandlung, wird ein Katheter, ähnlich wie bei der DSA, z. B. von der Leistenarterie ausgehend bis ins Gehirn geführt. Dort wird unter ständiger Röntgenkontrolle eine Art Klebstoff, das „Embolisat“, gelegentlich auch kleine Platin-Spiralen, eingespritzt, welche die Gefäße innerlich verschließen. Das Embolisat kann z. B. aus Ethylen-Vinylalkohol-Copolymer bestehen. Ein vollständiger Verschluss der zerebralen AVM ist durch eine alleinige Embolisation häufig nicht möglich[1]. Riskant ist der Eingriff bspw., weil das Embolisat in falsche Blutgefäße gelangen kann, welche wichtige Hirnbereiche versorgen, und somit einen Schlaganfall auslösen kann. Die Embolisation kann sowohl unter Vollnarkose, als auch unter lokaler Betäubung erfolgen, in einer oder mehreren Sitzungen.
Bestrahlung[Bearbeiten | Quelltext bearbeiten]
Die dritte Behandlungsmethode ist die stereotaktische Bestrahlung der AVM, z. B. mit dem Gamma-Knife oder mit einem Linearbeschleuniger. Es handelt sich meist um eine einmalige Bestrahlung mit hohen Strahlendosen. Durch die Bestrahlung mutieren die Zellen der Blutgefäße in der AVM. Sie vergrößern sich allmählich, was dazu führt, dass sich die Blutgefäße verschließen. Dieser Prozess geschieht sehr langsam und kann sich über mehrere Jahre hinziehen. In dieser Zeit besteht das natürliche AVM-Blutungsrisko weiter. Die möglichen Nebenwirkungen einer Bestrahlung erfordern zudem regelmäßige Nachsorgeuntersuchungen. Sollte sich die AVM durch die Bestrahlung nicht komplett verschließen, kann nach mehreren Jahren eine zweite Bestrahlung erforderlich sein, die allerdings ein höheres Risiko für Nebenwirkungen mit sich bringt.
Gesellschaft und Kultur[Bearbeiten | Quelltext bearbeiten]
- Mit dem Musical Nervensache (Originaltitel: A New Brain) hat William Finn seine Erlebnisse als AVM-Patient verarbeitet und inszeniert auf die Bühne gebracht. Deutsche Uraufführung war 2008 im Theater für Niedersachsen.[11]
- In der amerikanischen Fernsehserie Six Feet Under – Gestorben wird immer (2001–2005) leidet der Seriencharakter Nate Fisher unter einer zerebralen AVM. Die Serie thematisiert mehrfach die psychische Belastung nach der Diagnose. Der Seriencharakter erleidet in der letzten Staffel aufgrund der AVM einen Schlaganfall und verstirbt kurze Zeit später.
- Zerebrale AVM bilden den Handlungsrahmen einzelner Folgen diverser Arztserien: Grey’s Anatomy (Folge 8), Hawthorne (Fernsehserie) (Folge 5), Royal Pains (Folge 6)
- Im englischen Science-Fiction Roman „Mindscan“ von Robert J. Sawyer von 2005 leidet der Hauptcharakter an einer AVM,[12] was ihn dazu bewegt, als einer der ersten Testpatienten sein Bewusstsein in einen künstlichen Körper zu kopieren und all seine Persönlichkeitsrechte an die Kopie abzutreten.
- Die amerikanische Hirnforscherin Jill Bolte Taylor erlitt 1996 einen Schlaganfall aufgrund einer zerebralen AVM.[13] Taylor berichtete bei der TED-Konferenz von ihren Erlebnissen während des Schlaganfalls, der Vortrag zählt zu den meistgesehenen TED-Vorträgen.[14]
Weblinks[Bearbeiten | Quelltext bearbeiten]
- Leitlinien der DGN: Zerebrale Gefäßmalformationen (arteriovenöse Malformationen, arteriovenöse Fisteln, Kavernome). Abgerufen am 6. Juni 2023. (AWMF Register-Nummer 030/088, Link führt nun zur Aktualisierung der Leitlinie vom 28.07.2023)
- Patienteninformation mit Abbildungen zerebraler AVM der Uniklinik Greifswald
- Audiobeitrag: Zusammenfassung des gesamten Themas von der Deutschen Gesellschaft für Neuroradiologie im Rahmen der NeuroRAD 2012
Einzelnachweise[Bearbeiten | Quelltext bearbeiten]
- ↑ a b c d e f Henkes, Berg-Dammer, Kühne: Arteriovenöse Malformationen. In: Peter Berlit (Hrsg.): Klinische Neurologie. 2. Auflage. Springer Medizin, Heidelberg 2006, ISBN 3-540-01982-0, S. 1040 ff. → eingeschränkte Vorschau in der Google-Buchsuche . Abgerufen am 13. Dezember 2011.
- ↑ Stapf, Mast, Sciacca, Berenstein, Nelson, Gobin, Pile-Spellman, Mohr: Research Report: The New York Islands AVM Study – Design, Study Progress, and Initial Results. Abgerufen am 6. Juni 2023 (englisch). In: Stroke: A Journal of Cerebral Circulation, Ausgabe 34, e29-e33, 2003.
- ↑ Hassler, Schick: Arteriovenöse Missbildungen des ZNS. In: Moskopp, Wassmann (Hrsg.): Neurochirurgie, Handbuch für die Weiterbildung und interdisziplinäres Nachschlagewerk. Schattauer, Stuttgart 2005, ISBN 3-7945-1991-4, S. 382–392.
- ↑ a b c Leitlinien der DGN: Zerebrale Gefäßmalformationen (arteriovenöse Malformationen, arteriovenöse Fisteln, Kavernome). Abgerufen am 6. Juni 2023. (AWMF Register-Nummer 030/088, Link führt nun zur Aktualisierung der Leitlinie vom 28. Juli 2023)
- ↑ Stapf, Mast, Sciacca, Choi, Khaq, Connolly, Pile-Spellman, Mohr: Predictors of hemorrhage in patients with untreated brain arteriovenous malformation. In: Neurology Journal. Ausgabe 66, 2006, S. 1350–1355. Eingeschränkte Onlineversion. Abgerufen am 13. Dezember 2011.
- ↑ Stapf, Mast, Sciacca, Choi, Khaq, Connolly, Pile-Spellman, Mohr: Predictors of hemorrhage in patients with untreated brain arteriovenous malformation. In: Neurology Journal. Ausgabe 66, 2006, S. 1350–1355. Link zum Anhang „E1“ mit dem englischen Modell der neuen Risikoeinschätzung. Abgerufen am 13. Dezember 2011.
- ↑ Duale Reihe – Radiologie. 2006: Thieme.
- ↑ Offizielle Zwischenergebnisse der ARUBA-Studie, veröffentlicht am 20. November 2013. Abgerufen am 6. Juni 2023 (englisch).
- ↑ J P Mohr, Michael K Parides u. a.: Medical management with or without interventional therapy for unruptured brain arteriovenous malformations (ARUBA): a multicentre, non-blinded, randomised trial. In: The Lancet. 2013, S. , doi:10.1016/S0140-6736(13)62302-8.
- ↑ CG: AVM – Kurzschluss im Gehirn. Operation wegen Blutungsgefahr ein Bumerang? In: Medical Tribune. 41. Jahrgang, Nr. 29, 2009.
- ↑ MR: „A New Brain“ auf Deutsch in Hildesheim und Hannover. Online-Artikel auf Musicalzentrale.de. Abgerufen am 13. Dezember 2011.
- ↑ Robert J. Sawyer: Mindscan. Auszug des Romans. Abgerufen am 13. Dezember 2011.
- ↑ Kurzbiografie von Jill Bolte Taylor. Abgerufen am 6. Juni 2023 (englisch).
- ↑ Video: Jill Bolte Taylor erzählt bei TED von ihrem Schlaganfall. Abgerufen am 6. Juni 2023.