Uveitis
| Klassifikation nach ICD-10 | |
|---|---|
| H20.0 | Akute und subakute Iridozyklitis |
| H20.1 | Chronische Iridozyklitis |
| H20.2 | Phakogene Iridozyklitis |
| H20.9 | Iridozyklitis, nicht näher bezeichnet |
| H30.2 | Cyclitis posterior |
| H22.0* | Iridozyklitis bei anderenorts klassifizierten infektiösen und parasitären Krankheiten |
| H22.1* | Iridozyklitis bei sonstigen anderenorts klassifizierten Krankheiten |
| ICD-10 online (WHO-Version 2019) | |
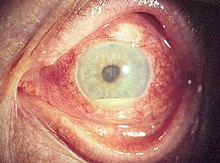
Eine Uveitis ist eine Entzündung der Augenhaut (Uvea), die aus der Aderhaut (Choroidea), dem Strahlenkörper (Corpus ciliare) und der Regenbogenhaut (Iris) besteht. Der Glaskörper kann auch beteiligt sein. Ist das Corpus ciliare betroffen, spricht man von einer Entzündung des Ziliarkörpers, bei einem Befall der Aderhaut von einer Aderhautentzündung oder Choroiditis.
Klassifikation[Bearbeiten | Quelltext bearbeiten]
Es gibt eine Fülle von verschiedenen Krankheitsbildern, die eine Uveitis hervorrufen können. Eine Möglichkeit zur Differenzierung ist die Einteilung nach dem anatomischen Ort der Entzündung, also nach einem oder mehreren der drei Teile der Uvea, eine weitere Differenzierung sieht die Ursache vordergründig (Infektiös oder nicht infektiös, z. B. bakteriell oder viral),:
- die Uveitis anterior (im deutschsprachigen Raum auch Regenbogenhautentzündung genannt) ist eine Entzündung des vorderen Bereichs der Uvea, vor allem der Iris und des Ziliarmuskels. Sind nur Zellen in der Augenvorderkammer, spricht man von einer Iritis oder Regenbogenhautentzündung, sind auch wenige Zellen hinter der Linse, u. a. im vorderen Glaskörper, spricht man von einer Iridozyklitis. Begleitend können hier ein Makulaödem und ein Ödem der Sehnervenpapille auftreten. Sind die Entzündungszellen eher knotig angeordnet, spricht man von einer "granulomatösen" Entzündung.
- die Uveitis intermedia betrifft den mittleren Teil der Uvea. Man findet hier die höchste Dichte freier Entzündungszellen im Glaskörper (Glaskörperentzündung, Vitritis oder Hyalitis). Es können aber auch wenige Zellen in der Vorderkammer vorhanden sein. Eine Sonderform der intermediären Uveitis ist die Pars planitis, bei der man entzündliche Ablagerungen (Schneeverwehungen, englisch: snowbank) besonders am unteren Übergangsbereich zwischen Netzhaut und Ziliarkörper findet. Ballen sich die Entzündungszellen im Glaskörperraum zusammen, spricht man von Wattebällen oder Schneebällen (englisch: snowballs). Begleitend können hierbei eine Periphlebitis retinae (Gefäßentzündung von Netzhautvenen, Vaskulitis), ein Makulaödem und ein Papillenödem auftreten.
- die Uveitis posterior umfasst jetzt auch Veränderungen (Infiltration mit Entzündungszellen) an der Netzhaut und Aderhaut. Man spricht dann je nach Befall von Retinitis, Chorioiditis und Chorioretinitis bzw. Retinochorioiditis.
- die Panuveitis zeigt in allen 3 Bereichen Entzündungszellen, sagt aber nichts über die Schwere der Entzündung aus.
Außerdem kann man bei der Einteilung der Uveitis nach Erklärungsmodellen vorgehen. Man stellt sich hierbei die Frage: Kann man das Befallsmuster am Auge einer definierten Erkrankung zuordnen?
Hierbei werden folgende Formen unterschieden:
- die primäre Uveitis ist, von der anatomischen Zuordnung (s. o.) abgesehen, nicht weiter erklärbar (ca. 40 % der Patienten). Man nannte diese Form früher auch endogen oder idiopathisch
- die sekundäre Uveitis (ca. 60 % der Patienten), die sich weiter unterteilt in assoziiert mit Systemerkrankung, Infektion und okuläres Syndrom
Von beiden Formen muss man die Masquerade-Formen (Pseudo-Uveitis) abgrenzen. Diese sehen im ersten Moment nur so aus; bei weiterer Diagnostik stellt man jedoch fest, dass es sich hierbei z. B. um Tumoren im Auge (z. B. okulozerebrales Lymphom) handelt. Die vermeintlichen Entzündungszellen sind hierbei Tumorzellen. Andere Pseudo-Uveitiden sind u. a. die Retinitis pigmentosa und das Pigmentdispersionssyndrom.
Symptome[Bearbeiten | Quelltext bearbeiten]
Diese Unterscheidung spiegelt sich im Schweregrad der Erkrankung wider. Die Entzündung hinterer Aderhautanteile (Posteriore Uveitis/Panuveitis) führt häufiger zu einer dauerhaften Herabsetzung der Sehschärfe (akut: Wolkensehen, Verschwommensehen) als eine anteriore Uveitis, bei der die Augenrötung im Vordergrund steht. Ferner treten Symptome wie Schmerzen, Lichtempfindlichkeit, ein verstärkter Tränenfluss und Fremdkörpergefühle auf. Generell gilt: Je weiter vorne und außen die Entzündung anatomisch im Auge lokalisiert ist, desto mehr Beschwerden bereitet sie dem Patienten. Die typischen Symptome einer Uveitis anterior sind rote Augen, Schmerzen und Lichtempfindlichkeit. Die Symptome einer Uveitis intermedia sind hingegen Schleier- und Punktesehen bei einem äußerlich weißen Auge. Die Beschwerden einer Uveitis posterior können für den Patienten entweder minimal sein (die Infiltrate liegen außerhalb der Stelle des schärfsten Sehens) oder sich als sich nicht bewegende Wolke vor der Stelle des schärfsten Sehens äußern.
Die Erkrankung kann -muss aber nicht- beidseitig auftreten und kann von Laien mit einer Bindehautentzündung verwechselt werden.
Bestimmte Uveitiden bei Kindern mit einer Rheumatischen Erkrankung können ohne die typischen Uveitissymptome ablaufen und so unbemerkt bleiben. Kinder mit rheumatischen Erkrankungen sollten daher unverzüglich nach der Diagnosestellung des Rheumas einem Augenarzt vorgestellt werden.
Sekundäre Formen[Bearbeiten | Quelltext bearbeiten]
Im Gegensatz zu den primären Uveitis-Formen, zeichnen sich die sekundären Formen meist durch typische Befundkonstellationen aus. Oft kann die Diagnose nach Durchführung bestimmter Laboruntersuchungen oder bei Vorhandensein bestimmter Allgemeinsymptome gesichert werden. Die Behandlung der Uveitis erfolgt in jedem Fall zunächst symptomorientiert. Nach Diagnosesicherung erfolgen dann, soweit möglich, spezifische, der Ursache entsprechende Therapieverfahren.
Verschiedene Uveitisformen werden durch spezifische Erreger ausgelöst:
- Viren
- Herpes Zoster (Varizella-Zoster-Virus)
- Cytomegalievirus-Retinitis
- Progressive äußere Retinale Nekrose (Varizella-Zoster-Virus unter AIDS)
- Akute Retinale Nekrose (Herpes-simplex-Virus-1 und 2, Varizella-Zoster-Virus)
- Kongenitale Röteln (Rötelnvirus)
- Lymphozytäre Choriomeningitis
- Parasiten
- Toxoplasmose
- Toxocariasis
- Choriodale Pneumozystose
- Pilze
- Histoplasmose
- Candidiasis
- Kryptokokken-Chorioiditis
- Bakterien
- Tuberkulose
- Lepra
- Syphilis
- Borreliose
- Yersinien
- Mondblindheit der Pferde
Die Regenbogenhautentzündung nach einer Infektion mit solchen Keimen ist dabei häufig keine direkte Augeninfektion. Deshalb findet man bei Abstrichuntersuchungen am Auge auch keine Erreger. Die Iritis ist oft eine immunologische Antwort auf die Auseinandersetzung des Körpers mit diesen Keimen, die sich an einer anderen Stelle des Körpers befinden. Oft machen sie dort keine Symptome. Die eigentliche Infektion geht der Iritis außerdem mit einem zeitlichen Abstand voraus.
Eine Uveitis kann mit bestimmten Erkrankungen assoziiert sein. Diese bekannten Assoziationen sagen jedoch zunächst nichts über die spezifische Ursache der Uveitis aus. Oft werden Autoimmunologische Vorgänge als Ursache angenommen.
- Spondyloarthritiden
- Spondylitis ankylosans (Morbus Bechterew)
- Reaktive Arthritis
- Arthritis psoriatica (Psoriasis-Arthritis)
- Juvenile idiopathische Arthritis
- Entzündliche Darmerkrankungen
- Nierenerkrankungen
- Nicht infektiöse Multisystemerkrankungen
- Sarkoidose (Morbus Boeck)
- Morbus Behçet
- Vogt-Koyanagi-Harada-Syndrom
Weiterhin existieren bestimmte, klinisch klar abgegrenzte Uveitis-Krankheitsbilder ohne Systemische Assoziationen auch Spezifische Uveitiden genannt:
- Fuchs'sches Uveitissyndrom
- (idiopathische) Uveitis intermedia
- Juvenile Chronische Iridozyklitis
- Akute Uveitis anterior des Erwachsenen (HLA-B27-positive akute anteriore Uveitis aber auch HLA-B27-negativ)
Die (idiopathischen) Syndrome mit multifokalen weißen Flecken (englisch:White-Dot-Syndroms) werden ebenfalls den Uveitiden hinzugerechnet:
- Akute multifokale posteriore plakoide Pigmentepithelopathie (AMPPE)
- Serpingiöse Choroidopathie
- Birdshot-Chorioretinopathie
- Punktförmige innere Choroidopathie
- Multifokale Choroiditis mit Panuveitis
- Multiple-evanescent-white-dot-Syndrom
- Akute retinale Pigmentepitheliitis
- MEWDS
Rheumatische Erkrankung[Bearbeiten | Quelltext bearbeiten]
Eine Regenbogenhautentzündung ist eine typische Begleiterkrankung entzündlicher Wirbelsäulenerkrankungen. Entzündungen von Gelenken (Arthritis), Sehnenscheiden (Tendovaginitis) und vor allem von Sehnenansätzen (Enthesiopathie) kommen sehr häufig vor. Typisch ist auch ein Fersenschmerz sowie eine Achillessehnenentzündung, für die es keine Erklärung z. B. durch eine Verletzung oder eine Überlastung oder Überanstrengung gibt.
Die Regenbogenhautentzündung bei entzündlichen Wirbelsäulenerkrankungen ist akut, tritt plötzlich auf, geht mit einer starken Rötung des Auges, Schmerzen und einer sehr starken Sehminderung einher.
Therapie[Bearbeiten | Quelltext bearbeiten]
Die Behandlung einer Uveitis erfolgt in Abhängigkeit von der Schwere und dem Verlauf. Oft kommt man mit cortisonhaltigen Augensalben, ggf. in Kombination mit cortisonfreien Entzündungshemmern in Form von Augensalben oder Tropfen aus.
Damit als mögliche bleibende Folge der Entzündung keine Verklebungen zwischen Iris und Linse auftreten und die Sehfunktion nicht dauerhaft beeinträchtigt wird, gibt man zusätzlich Tropfen, die die Pupille erweitern (Mydriatikum). Bei schweren Regenbogenhautentzündungen wird eine Injektion von Cortison unter die Bindehaut und/oder die Gabe von Cortisontabletten notwendig, damit das Auge nicht dauerhaft an Sehkraft verliert, zum Teil sind hohe Cortisondosen notwendig. Bei wiederholten Schüben wird eine dauerhafte Therapie mit niedrigdosierten Kortikosteroiden oder/und eine systemische Immunsuppression (z. B. Methotrexat, Cyclosporin A, Mycophenolat-Mofetil etc.) empfohlen.
Bei einer zugrundeliegenden bakteriellen Infektion erfolgt eine gezielte antibiotische Therapie. Diese muss ausreichend hoch dosiert werden und lange genug durchgeführt werden, da sonst die Erreger nicht vollständig abgetötet werden und es später zu Rückfällen kommt. Die Auswahl der Antibiotika richtet sich nach dem zugrundeliegenden Keim. Bei Infektionen durch Viren (z. B. Herpesviridae) kommen Virostatika zum Einsatz.
Literatur[Bearbeiten | Quelltext bearbeiten]
- Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich. 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 115 (Uveitis).
- Manfred Zierhut: Intraocular Inflamation. Unter Mitarbeit von Carlos Pavesio, Shigeaki Ohno, Fernando Oréfice und Narsing A. Rao. Springer, 2016, ISBN 978-3-540-75385-8.