Sehnenscheidenentzündung
| Klassifikation nach ICD-10 | |
|---|---|
| M65.4 | Tendovaginitis de Quervain |
| M65.9 | Sehnenscheidenentzündung (Synovitis und Tenosynovitis, nicht näher bezeichnet) |
| ICD-10 online (WHO-Version 2019) | |
Die Sehnenscheidenentzündung (lat. Tendovaginitis oder Tenosynovitis) ist eine Entzündung der Sehnenscheiden welche sich in starken stechenden oder ziehenden Schmerzen äußert. Sehnenscheidenentzündungen treten vor allem im Bereich des Handgelenks auf, aber z. B. auch im Sprunggelenk-Bereich. Prinzipiell sind sie überall dort möglich, wo Sehnenscheiden existieren.
Ursachen
Nichtinfektiöse Ursachen
Sehnenscheidenentzündungen treten im Sportbereich vor allem durch schnelle Steigerungen von Belastung oder Belastungsdauer auf. Dies betrifft zum Beispiel bei (Ski-)Langläufern die Sehnenscheiden der Fußstrecker und der Fußbeuger.
Eine Sehnenscheidenentzündung kann auch durch längerfristiges Überstrapazieren der Handgelenke verursacht werden. Beispiele für solche Ursachen sind Fehlhaltungen oder eine unergonomische Ausstattung an Computer-Arbeitsplätzen – die zum, manchmal umgangssprachlich auch als „Mausarm“ bezeichneten, Repetitive Strain Injury Syndrom führen können – und ähnlich monoton belastende Tätigkeiten sowie fortgesetzte Überbeanspruchung des Handgelenks.
Früher waren Sehnenscheidenentzündungen bei Schreibkräften, die an mechanischen Schreibmaschinen arbeiteten, sehr häufig, da beim Schreiben ein höherer Kraftaufwand als bei modernen Tastaturen erforderlich war.
Die Sehnenscheidenentzündung wurde früher als „Fibrositis“ der Sehnen(scheiden) bezeichnet.[1] Neue Studien zum erkrankten Sehnenmaterial zeigen, dass die Fibroblasten vermehrt das instabilere Kollagen Typ 3 anstelle des stabileren Kollagens Typ 1 produzieren. Dies deutet auf degenerative Prozesse hin.
Eine Einteilung der Erkrankten nach Berufsgruppen kann heute nur schwer getroffen werden. Die Risikofaktoren sind unter anderem die häufige Arbeit mit handgehaltenen vibrierenden Werkzeugen, die Arbeit mit einer Handkraft von über 4 kg oder eine Zykluszeit von unter zehn Sekunden. Für die Arbeit mit Computertastaturen jedoch liegen widersprüchliche Studien vor.[2]
Im September 2006 wurde ein Grundsatzurteil des Verwaltungsgerichts Göttingen veröffentlicht, das die Sehnenscheidenentzündung einer Bahn-Schalter-Beamtin als Berufskrankheit anerkannte (Az.: 3 A 38/05). Grundlegend für das Urteil war die deutsche Berufskrankheitenverordnung, die auch für alle gesetzlich sozialversicherten Arbeitnehmer in der Privatwirtschaft gilt. Zuständig für Streitfälle, die die gesetzliche Unfallversicherung betreffen, sind in Deutschland in aller Regel die Sozialgerichte, außer für Beamte.[3]
Bei chronischen Beschwerden wird von einem RSI-Syndrom (repetitive strain injury) gesprochen.
Infektiöse Ursachen
Infektionen treten vor allem bei Stichverletzungen auf, die zu einer Öffnung der Sehnenscheide und Besiedlung mit Bakterien führen. Der Befall des Synoviaepithels der Sehnenscheiden ist auch für Erreger bekannt, die postinfektiöse Arthritiden auslösen können. Die häufigsten Erreger bei offenen Wunden sind Staphylokokken und Streptokokken. Die Sehnenscheidenentzündung kann dann eitrig sein (Tendovaginitis purulenta oder suppurativa). Die Behandlung orientiert sich an der aller Weichteilinfekte. Prinzipien sind die Ruhigstellung, chirurgische Entlastung und die Gabe eines Antibiotikums.
Darüber hinaus kann das Synoviaepithel, das sowohl Sehnenscheiden als auch Gelenkhöhlen auskleidet, auch von Chlamydien, Mykoplasmen, Gonokokken u. a. direkt befallen werden oder diese können immunologische Kreuzreaktionen auslösen. Eine antibiotische Therapie ist abhängig vom Erreger und beim serologischen Nachweis eines aktiven Infektionsgeschehens wirksam. Es wird auch vermutet, dass Chlamydien, Mykoplasmen, Durchfall-Erreger (z. B. Yersinien), Borrelien und andere an chronischen und rheumatologischen Verläufen beteiligt sind. Sie können eine postinfektiöse Arthritis auslösen. Die Primärinfektionen können dabei teilweise einen nahezu asymptomatischen Verlauf zeigen, weshalb die Beschwerden oft nicht mit einer Infektion in Verbindung gebracht werden und stattdessen oft auf eine Überlastungssituation zurückgeführt werden.
Im Folgenden wird nur die wesentlich häufigere nicht-infektiöse Sehnenscheidenentzündung beschrieben, nicht jedoch die rheumatologischen und akut-eitrigen Formen.
Symptome
Bei einer akuten Entzündung ist ein Druckschmerz entlang des Sehnen- und Muskelverlaufs typisch. Oft bestehen auch eine Überwärmung und Rötung als Entzündungszeichen. In ausgeprägten Fällen ist auch Ruheschmerz vorhanden, nur wenig Besserung zeigt sich nach der Ruhigstellung über Nacht.
Die chronischen Formen machen sich zum Teil nur durch knotige Verdickungen der betroffenen Sehne bemerkbar, teilweise mit schmerzhaftem, tastbarem „Knirschen“ und Reiben der Sehne. Dadurch kann es zum Phänomen der so genannten schnellenden Finger (Tendovaginitis stenosans = einengende Sehnenscheidenentzündung) kommen: Dabei steckt die verdickte Sehne zunächst in der Sehnenscheide fest, bei stärkerem Muskelzug gleitet sie dann plötzlich aus der Verengung heraus (vor allem bei Extensionsbewegungen). In der Schweiz wird dazu auch „Spickfinger“ gesagt.
Bei der klinischen Untersuchung zeigt sich eine typische Zone des Druckschmerzes, die sich an die anatomischen Grenzen der betroffenen Sehne und des Muskels hält. Auch besteht ein Schmerz bei passiver Überstreckung der Sehne (vgl. unten: Finkelstein-Test) und bei aktiver Anspannung des Muskels gegen Widerstand.
Abgegrenzt werden müssen u. a. Schmerzen im Gelenk (Arthralgien, Arthrose), Schmerzen am Sehnenansatz im Knochen (Insertionstendopathie bzw. Tendoperiostitis, z. B. Tennisellenbogen) und Engpass-Syndrome peripherer Nerven (z. B. Supinatorlogen-Syndrom). Bei Sehnen, die keine Sehnenscheide haben, kann hingegen eine Paratendinitis vorliegen, z. B. an der Achillessehne.
Therapie
Bei starken Schmerzen kann eine Ruhigstellung des betroffenen Muskels (Schiene, Gipsverband) sinnvoll sein. Oft wird ein stützender Verband angelegt und eine entzündungshemmende Salbe angewendet. Nichtsteroidale Antirheumatika lindern ebenfalls die Schmerzen und hemmen die Entzündung.
Mittelfristig kann eine Klett-Schiene sinnvoll sein, die über die Kompression Beschwerden lindert. Ergotherapie und eine Anpassung der Arbeitsbelastung sind ebenfalls sinnvoll, etwa durch anderes Arbeitsgerät oder längere Pausen während der Arbeit usw. Bei Musikern hilft lockeres Warmspielen oder Aufwärmübungen der Hände und Handgelenke vor dem eigentlichen Spiel, um der Sehnenscheidenentzündung vorzubeugen.
Bei chronischen Beschwerden können auch lokale Betäubungsmittel (Lokalanästhetika) eingespritzt werden, gelegentlich werden auch Cortison-Präparate verwendet. Besonders bei der stenosierenden Form ist eine operative Spaltung der Sehnenscheide möglich. Bei der chronischen Entzündung wird, im Gegensatz zur akuten Entzündung, Wärme meist als angenehmer empfunden als Kälte.
Einige medizinische Studien zur Extrakorporalen Stoßwellentherapie (ESWT) zeigen, dass 70–80 % der Behandelten nach drei Monaten eine deutliche Linderung der Beschwerden angaben. Allerdings ist nach dieser Zeit generell mit einer hohen Besserungsrate auch ohne Therapie zu rechnen. Andere Studien zeigen keinerlei Wirkung, das Verfahren ist nicht allgemein anerkannt. In Deutschland ist es eine Selbstzahler-Leistung, deren Behandlung wegen fehlender Studien guter Qualität nicht von den Krankenkassen übernommen wird.
Sonderform

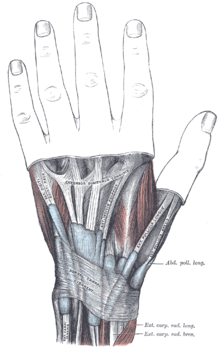
Eine Sonderform der Sehnenscheidenentzündung stellt die Tendovaginitis stenosans de Quervain (Quervain-Krankheit) dar, die das erste Sehnenfach der Hand betrifft. Durch dieses verlaufen die Sehnen der Daumenmuskeln Musculus abductor pollicis longus und Musculus extensor pollicis brevis. Ursache ist meist eine Überlastung dieser Sehnen durch häufige Abduktion (Bewegung des Daumens von der Handfläche weg) und Veranlagung. Ein gehäuftes Auftreten wird bei Menschen beobachtet, die häufig mit kraftvoller Daumenabspreizung ein Baby halten, sowie häufigem Tippen von Mobiltelefonnachrichten.
Klinisch ist dabei meist der Finkelstein-Test (nach Harry Finkelstein, 1865–1939) positiv, der einer passiven Überdehnung der Sehnen entspricht.

Die Therapie unterscheidet sich nicht von der anderer Sehnenscheidenentzündungen und besteht in der Anwendung eines Antiphlogistikums, lokal oder systemisch, der Ruhigstellung und Vermeidung der Überlastung, Eisanwendung und ggf. Infiltration eines Cortison-Präparates. Kommt es hierdurch nicht zu einer Heilung, kann operativ die fibröse Sehnenscheide gespalten werden. Mögliche spezifische Komplikationen (neben den allgemeinen Risiken jeglicher Operation) sind aber dabei eine Verletzung der oberflächlichen Hautäste des Speichennervs, eine volare Subluxation der Sehnen und eine lokale Gewebsverhärtung.
Siehe auch
Literatur
- Anna Sander, Ingo Marzi, Johannes Frank: Die Behandlung von Tendovaginosen an der Hand. In: Handchirurgie Scan. Band 05, Nr. 01, 14. März 2016, S. 69, doi:10.1055/s-0041-107103, online auf thieme-connect.com.
Weblinks
Einzelnachweise
- ↑ Ludwig Heilmeyer, Wolfgang Müller: Die rheumatischen Erkrankungen. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin/Göttingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 309–351, hier: S. 342–346: Der Weichteilrheumatismus (Fibrositis, Muskelrheumatismus, Myalgie, Panniculitis).
- ↑ Klaus Giersiepen, Michael Spallek: Karpaltunnelsyndrom als Berufskrankheit – Carpal Tunnel Syndrome as an Occupational Disease. In: Deutsches Ärzteblatt. Band 108, Nr. 14. Deutscher Ärzteverlag, 1. April 2011, S. 238–242, doi:10.3238/arztebl.2011.0238, PMID 21547163, PMC 3087121 (freier Volltext) – (Metastudie des deutschen Ärzteblattes).
- ↑ Gericht erkennt Sehnenscheidenentzündung als Berufskrankheit an. In: aerzteblatt.de. 4. September 2006, abgerufen am 2. Februar 2015.