Folliculitis decalvans
| Klassifikation nach ICD-10 | |
|---|---|
| L66.2 | Folliculitis decalvans |
| ICD-10 online (WHO-Version 2019) | |
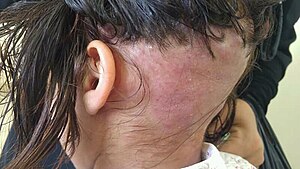
Die Folliculitis decalvans ist eine Entzündung der Haarbälge, welche selten auftritt und chronisch verläuft. Entzündungsbedingt kommt es zu einem Verlust von Haaren mit Ersatz durch Narbengewebe (= vernarbende Alopezie).
Weitere Namen für diese Hauterkrankung sind: Quinquaudsche Krankheit, Folliculitis depilans, Acne décalvante.[1]
Einleitung und Epidemiologie[Bearbeiten | Quelltext bearbeiten]
Erstmals wurde diese Erkrankung durch Quinquaud im Jahre 1888 beschrieben.[1] Dieser isolierte Bakterien aus den Haarfollikeln betroffener Patienten und brachte diese auf Ratten, Mäuse und Kaninchen, allerdings ohne Erfolg. 1905 wurde dann die Quinquaudsche Krankheit durch Brocq et al. von anderen vernarbenden Alopezien unterschieden und die noch heute bestehende Bezeichnung der Folliculitis decalvans eingeführt. Anteilig sind ca. 11 % der primär vernarbenden Alopezien der Folliculitis decalvans zuzurechnen. Männer sind häufiger betroffen als Frauen und das Auftreten konzentriert sich auf das frühe bis mittlere Erwachsenenalter. Nach Studien in den Vereinigten Staaten von Amerika sind Afroamerikaner häufiger betroffen als hellhäutige Amerikaner.
Ursache[Bearbeiten | Quelltext bearbeiten]
Über die Krankheitsursache herrscht keine abschließende Klarheit, gewiss ist jedoch, dass dem Gram-positiven Bakterium Staphylococcus aureus eine zentrale Rolle zukommt. Dieses Bakterium ist bei den meisten Patienten mit dieser Erkrankung in den Läsionen nachweisbar. Ob eine primär sterile Infektion mit sekundärer Besiedlung durch Staphylococcus aureus vorliegt oder dieses Bakterium primär zu einer starken Immunreaktion führt, ist noch unklar. Auch durch das Bakterium gebildete Toxine könnten als Superantigene, welche die T-Zellen über die variable Domäne des T-Zell-Rezeptors direkt aktivieren, wirken. Jedenfalls kann bei fast allen Patienten mit dieser Erkrankung Staphylococcus aureus nachgewiesen werden, was in der „Normalbevölkerung“ sonst auf der Haut nur in 20–30 % der Fall ist.
Da jedoch nicht alle mit Staphylococcus aureus kolonialisierten Personen auch an einer Folliculitis decalvans leiden, muss es noch andere Faktoren geben. Durch Untersuchungen in Familien konnte herausgefunden werden, dass es zu einer familiären Häufung kommt und so ist man zu dem Schluss einer genetischen Prädisposition gekommen, die sich z. B. darin äußern kann, dass Patienten mit Folliculitis decalvans eine angeborene andersartige Haarfollikelöffnung besitzen, die ein Sich-Einnisten der Bakterien erleichtern könnte. Auch kann, immunologisch betrachtet, das besonders stark exprimierte interzelluläre Verankerungsprotein ICAM-1 mit seiner verstärkten Wirkung, Neutrophile Granulozyten und Lymphozyten (weiße Blutkörperchen) anzulocken, zum vermehrten Entzündungsgeschehen beitragen.
Klinisches Bild[Bearbeiten | Quelltext bearbeiten]
Zu Beginn der Erkrankung treten follikuläre Papeln und später auch Pusteln auf. Die Effloreszenzen schreiten, wenn nicht therapiert wird, peripher hin fort und hinterlassen zentral eine Narbe, die mit irreversiblem (unwiederbringlichem) Haarverlust einhergeht. Hämorrhagische Krusten, Erosionen, spontane Blutungen, Juckreiz, Schmerzen und brennende Empfindungen können ebenfalls auftreten.[2] Der Haarverlust ist nicht vorhersagbar. Auch wenn eine Folliculitis decalvans in allen behaarten Bereichen auftreten kann (z. B. wurden beschrieben: im Bereich des Bartes, des Nackens, der Achselbehaarung oder der Schamregion), so ist doch der Kopf der weitaus häufigste Manifestationsort.
Diagnostik[Bearbeiten | Quelltext bearbeiten]
Der Diagnostik liegen folgende wesentliche Grundpfeiler zugrunde:
- Ein Abstrich, meist von der Kopfhaut oder entsprechend betroffenen Körperarealen, bestenfalls gleich mit Anfertigung eines Antibiogramms und evtl. auch ein nasaler Abstrich, um occulte Besiedlungsorte zu identifizieren.
- Anfertigung einer Kultur (zum Erregernachweis) aus einer intakten Pustel.
- Probebiopsie mit histologischer Aufarbeitung. Verkürzt gesagt kann hierbei eine chronisch eitrige Follikulitis und Perifollikulitis festgestellt werden. Initial stellt sich typischerweise eine Perifollikulitis mit Destruktion der Haarfollikel ein, die im weiteren Verlauf durch das zusätzliche Auftreten von kleinen Abszessen und einer Ansammlung besonders von Neutrophilen Granulozyten (= weiße Blutkörperchen) gekennzeichnet ist. Mit anhaltender Krankheitsaktivität bildet sich im Verlauf Granulationsgewebe und im ausgebrannten Zustand wird das Bild einer Fibrose sichtbar.
- Die Auflichtmikroskopie kann hilfreich sein follikuläre Ostien, perifollikuläre Erytheme und follikuläre Hyperkeratosen zu erkennen.
Therapie[Bearbeiten | Quelltext bearbeiten]
Als Hauptziel der Therapie kann eine Eradikation von Staphylococcus aureus formuliert werden. Dabei ist die Therapie der Wahl eine antientzündliche Therapie und antibiotische Therapie. Beide Möglichkeiten können von extern auf die Haut aufgebracht werden bzw. intern verabreicht werden.
Extern: Externa sollten als Einzeltherapie nur bei milden Fällen der Folliculitis decalvans angewendet werden, in der Regel stellen sie eine Begleittherapie dar. Die antimikrobiell wirkende Therapie der auf die Haut aufzutragenden Mittel kann mit 2 % Erythromycin-haltigen Lösungen, 2 % Mupirocin, 1 % Clindamycin oder 1,5 % Fusidinsäure erfolgen. Auch Glukokortikoidcremes der Klasse 1–2 kommen zum Einsatz und können zweimal täglich aufgetragen werden. Allerdings ist der Zeitraum der Anwendung begrenzt.
Intern: Die Hauptmedikamente der internen Therapie stellen die Antibiotika dar. Rifampicin 300 mg zweimal täglich über 10–12 Wochen wird der beste Effekt gegen Staphylococcus aureus und der beste Langzeiteffekt nachgesagt. Auf Grund von Resistenzbildung sollte dieses Antibiotikum aber mit Clindamycin oder Ciprofloxacin kombiniert werden. Die gängigste Therapie stellt das Antibiotikum Tetracyclin dar, welches anfänglich 1 g/Tag per os und mit einer anschließenden Dosisverminderung auf 500 mg/Tag dosiert werden sollte. Das Absetzen der antibiotischen Therapie kann zu einem Rückfall der Krankheitsaktivität führen, welcher eine eventuelle Therapieverlängerung sogar auf bis zu Jahre möglich machen könnte. Auch ein systemischer Therapieversuch mit Isotretinoin kann probiert werden. Bei stärkerer Entzündung, also höherer Krankheitsaktivität, können kurzfristig Glukokortikoide in mittlerer Dosierung 60–80 mg/Tag (z. B. Decortin H) in absteigender Dosis eingesetzt werden.[1] In einem therapieresistenten Einzelfall war die Kombination von Isotretinoin, Clindamycin und Prednisolon erfolgreich.[3] (PDF; 113 kB)
Weitere Ansätze in der Therapie stellen die orale Zufuhr von Zinksulfat oder Fusidinsäure dar, bzw. eine interne Therapie mit Dapson. Da der Haarverlust irreversibel und nicht vorhersagbar ist, sollte eine Therapie so früh wie möglich einsetzen. Ergänzend ist es ratsam zweimal täglich 2 % bzw. 5 % Minoxidil lokal zur Anwendung auf noch nicht narbige Areale zu bringen.
Literatur[Bearbeiten | Quelltext bearbeiten]
- Alexander Meves: 5.2.3 Folliculitis Decalvans. In: Intensivkurs Dermatologie. Urban & Fischer bei Elsevier, München/Jena 2006, ISBN 3-437-41162-4, S. 103–104. Volltext
- Peter Fritsch: Dermatologie und Venerologie. Springer, Berlin u. a. 2004, ISBN 3-540-00332-0.
- Peter Altmeyer, Martina Bacharach-Buhles: Folliculitis decalvans. In: Springer Enzyklopädie Dermatologie, Allergologie, Umweltmedizin. Springer, Berlin u. a. 2002, ISBN 3-540-41361-8, S. 548–549. Volltext Onlineversion
- Torchia Chiarini u. a.: Immunopathogenesis of folliculitis decalvans: clues in early lesions. In: American Journal of Clinical Pathology. VOL: 130 (4); S. 526–534 PMID 18794044. Volltext (PDF; 1,38 MB)
- Kang Otberg u. a.: Folliculitis decalvans. In: Dermatologic therapy. VOL: 21 (4); S. 238–244 /2008 PMID 18715292.
- Strom Abeck u. a.: Pyodermien – Ein interdisziplinäres Problem. In: Deutsches Ärzteblatt. Jg. 98 Heft 45, November 2001. Volltext (PDF; 330 kB)
- Wollina Gemmeke: Follikulitis decalvans of the scalp: Response to triple therapy with isotretinoin, clindamycin and prednisolone. In: Acta Dermatoven APA. Vol. 15, 2006, No.4 PMID 17982613. Volltext (PDF; 113 kB)
Weblinks[Bearbeiten | Quelltext bearbeiten]
Einzelnachweise[Bearbeiten | Quelltext bearbeiten]
- ↑ a b c Peter Altmeyer, Martina Bacharach-Buhles: Folliculitis decalvans. In: Springer Enzyklopädie Dermatologie, Allergologie, Umweltmedizin. Springer, Berlin u. a. 2002, ISBN 3-540-41361-8, S. 548–549. Volltext Onlineversion.
- ↑ Kang Otberg u. a.: Folliculitis decalvans. In: Dermatologic therapy. VOL: 21 (4); S. 238–244 /2008 PMID 18715292.
- ↑ Wollina Gemmeke: Follikulitis decalvans of the scalp: Response to triple therapy with isotretinoin, clindamycin and prednisolone. In: Acta Dermatoven APA Vol. 15, 2006, No.4 PMID 17982613. Volltext