Odontogene Infektion
| Klassifikation nach ICD-10 | |
|---|---|
| K04.4 | Akute apikale Parodontitis pulpalen Ursprungs |
| K04.5 | Chronische apikale Parodontitis |
| K04.6 | Periapikaler Abszess mit Fistel |
| K04.7 | Periapikaler Abszess ohne Fistel |
| K05.2 | Akute Parodontitis |
| K05.3 | Chronische Parodontitis |
| K10.2 | Entzündliche Zustände der Kiefer |
| K10.3 | Alveolitis der Kiefer |
| K10.8 | Sonstige näher bezeichnete Krankheiten der Kiefer |
| K10.9 | Krankheit der Kiefer, nicht näher bezeichnet |
| K12.2 | Phlegmone und Abszess des Mundes |
| J01 | Akute Sinusitis |
| J01.0 | Akute Sinusitis maxillaris |
| J39.0 | Retropharyngealabszess und Parapharyngealabszess |
| A42.2 | Zervikofaziale Aktinomykose |
| ICD-10 online (WHO-Version 2019) | |

Unter dem Oberbegriff der odontogenen Infektionen werden Entzündungen verstanden, die von einem Zahn oder vom Zahnhalteapparat (Parodontium) ausgehen und sich zu einem Kieferabszess oder Parodontalabszess entwickeln können, teilweise mit Wangenödem.[1]
Das Adjektiv odontogen bedeutet „vom Zahn ausgehend“ (griech.: ὀδούς odous „der Zahn“ und γὲνεσις genesis „Entstehung“).
Ursachen
[Bearbeiten | Quelltext bearbeiten]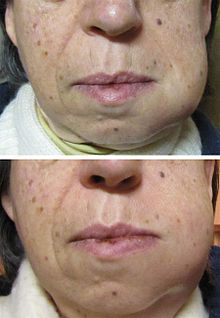
Die häufigste Ursache für eine odontogene Infektion ist der tiefkariöse Zahn, bei dem pathogene Keime dessen Pulpa infiziert haben. Dies führt zu einer Pulpitis und im weiteren unbehandelten Verlauf zu einer Devitalisation (Absterben) des Zahnes. In der Folge kann sich eine periapikale Entzündung, eine apikale Parodontitis, entwickeln, worunter eine Entzündung im Wurzelspitzenbereich eines Zahnes zu verstehen ist. Diese kann sich auf die jeweilige Region beschränken, aber in seltenen Fällen auf lymphogenem oder hämatogenem Wege weiter ausbreiten.
Die zweithäufigsten Ursachen für eine odontogene Infektion sind parodontalen Ursprungs (marginale Parodontitis). Daraus kann sich eine Gingivitis, ein gingivaler Abszess, ein parodontaler Abszess oder ein perikoronaler Abszess entwickeln.
Ursächliche Keime
[Bearbeiten | Quelltext bearbeiten]Es handelt sich bei odontogenen Infektionen fast immer um polymikrobielle Infektionen durch anaerobe und aerobe Keime. Vorwiegend findet man Peptostreptokokken, Streptococcus mutans, Capnocytophaga gingivalis, Eikenella corrodens, Staphylococcus aureus, Bacteroides-Arten (speziell Bacteroides forsythus), Prevotella intermedia, Fusobakterium nucleatum, Actinobazillen, Aktinomyzeten Borrelien, Veillonella parvula, Porphyromonas gingivalis, Campylobacter rectus und andere.[2] Die Begleitflora lässt bei systemischen Erkrankungen Rückschlüsse auf odontogene Infektionen zu.[3]
Diagnostik und Symptome
[Bearbeiten | Quelltext bearbeiten]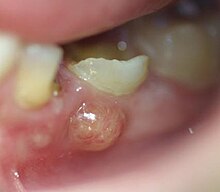

Odontogene Infektionen sind im akuten Zustand schmerzhaft. Ist ein Zahn ursächlich, reagiert er oft mit Klopfschmerz, mit zunehmenden Schmerzen in der liegenden Position des Patienten, mit Schmerzerhöhung bei Wärme und Schmerzlinderung bei Kälte. Der betreffende Zahn kann gelockert und elongiert sein. Die Entzündungen können zu einer Parulis („dicke Backe“) und zur Lymphadenitis sowie zu einer akut eitrigen Sialadenitis führen. Die betroffenen Lymphknoten – meist submandibulär – sind geschwollen und druckschmerzhaft. Radiologisch können osteolytische Prozesse, parodontaler Knochenabbau, periapikale Transluzenz und/oder eine Erweiterung des Periodontalspalts diagnostiziert werden.
Komplikationen
[Bearbeiten | Quelltext bearbeiten]Schreitet die odontogene Entzündung fort, kann sich aus der Osteomyelitis ein Abszess bilden, eine umkapselte Eiteransammlung, die durch entzündliche Gewebseinschmelzung entsteht. Durch den entstehenden Druck sucht sich der Pus (Eiter) einen Entlastungsweg nach außen. Daraus entsteht wiederum zunächst eine schmerzhafte Spannung des relativ widerstandsfähigen Periosts, bevor der Eiter durch das Periost und das umgebende Weichgewebe fistelnd durchbricht.
Daraus kann sich die eitrige odontogene Entzündung phlegmonös, etwa mit Entstehung einer Mundbodenphlegmone, fortentwickeln, die sich bei einer Ausbreitung nach cranial zu einer Meningitis oder einem Hirnabszess entwickeln kann, die beide lebensbedrohlich werden können. Aus einer periapikalen Ostitis oder einer parodontalen Infektion an oberen Molaren kann sich eine odontogene Sinusitis (Kieferhöhlenentzündung) entwickeln, die etwa 20 % aller Sinusitiden ausmacht. Dabei bricht das entzündliche Exsudat bei einer Sinusitis maxillaris (das Mittelgesicht und den Unterkiefer betreffend) durch den Kieferhöhlenboden in die Kieferhöhle durch. Von dort aus kann sich die Entzündung in weitere Nasennebenhöhlen (Stirnhöhlen, Siebbeinzellen, Keilbeinhöhle) ausbreiten.
Bei einer Ausbreitung nach kaudal kann die Folge eine Mediastinitis sein.[4] Gefährdet sind Patienten mit Herzklappenfehlern und künstlichen Herzklappen oder einem Status nach rheumatischer oder bakterieller Endokarditis. In der Regel bleiben jedoch solche Infektionen lokal begrenzt.[5][6]
Aus einer odontogenen Entzündung kann sich auch eine ausgedehnte Osteomyelitis entwickeln. Durch die Entzündung können kleine Gefäße und die Trophik des Knochens zerstört werden. Auch eine Sequesterbildung ist möglich. Im Röntgenbild fallen wolkige, unscharf begrenzte Osteolysen und sklerosierende Veränderungen bei zum Teil noch erhaltener Knochenstruktur auf.[7]
Bei Beteiligung des Areals um den Nervus alveolaris inferior kann es zu Parästhesien kommen (Vincent-Symptom).
Bei hämatogener Streuung besteht bei Patienten mit Gelenkendoprothesen überdies die Gefahr einer periprothetitischen Infektion.
Therapie
[Bearbeiten | Quelltext bearbeiten]Zum einen wird versucht, die Ursache zu therapieren, was bei einer von einem Zahn ausgehenden Infektion die endodontische Behandlung bedeutet. Hierbei wird zunächst ein Zugang zum Wurzelkanalsystem geschaffen (Trepanation). Anschließend werden die Kanäle mit Handfeilen oder maschinell angetriebenen rotierenden Instrumenten konisch erweitert („aufbereitet“). Dadurch wird einerseits nekrotisches Pulpengewebe entfernt und gleichzeitig ein Abfluss nach außen geschaffen, durch den Pus und Gase entweichen können. Es erfolgt eine Spülung des Wurzelkanals.[8]
Zum anderen wird der Abszess breit unter Lokalanästhesie durch eine Inzision eröffnet, um dem Pus einen weiteren Abfluss zu ermöglichen (Ubi pus ibi evacua – „Wo Eiter ist, dort entleere ihn“, Hippokrates von Kos). Anschließend wird eine Drainage für ein bis zwei Tage in Form eines Gazestreifens eingelegt. Eine Stichinzision genügt dabei nicht, um einen ausreichenden Abfluss zu schaffen. Bei der Inzision muss auch das Periost durchtrennt werden. Letzteres kann trotz Lokalanästhesie schmerzhaft sein, weil die Lokalanästhesie im entzündeten Bereich nur eingeschränkt wirkt (saures Milieu).
Bei parodontaler Ursache erfolgt eine Reinigung der Zahnfleischtaschen, gegebenenfalls einschließlich Débridement, ebenfalls gefolgt von einer Eröffnung des Abszesses. Sollte die parodontale Entzündung auf die Pulpa übergegriffen haben, schließt sich eine endodontische Behandlung des Zahnes an.
Weitere therapeutische Maßnahmen, wie eine Extraktion des Zahnes, eine Wurzelspitzenresektion oder parodontalchirurgische Maßnahmen erfolgen erst nach Abklingen der akuten Entzündung.
Außer bei den erwähnten Risikopatienten erfolgt in der Regel keine Antibiotikagabe. Bei Risikopatienten ist eine antibiotische Abschirmung mittels eines β-Lactam-Antibiotikums angezeigt.[4] Bei ausgedehnten odontogenen Infektionen mit Ausbreitungstendenz ist eine simultane antibiotische Therapie zu empfehlen. Das Keimspektrum wird durch moderne Breitbandantibiotika wie Amoxicillin, Cephalosporine oder Clindamycin abgedeckt.[7]
Auch Antiphlogistika sind in der Regel nicht angezeigt. Das Begleitödem verschwindet rasch nach der Beseitigung der Ursache. Kühlende Kompressen können das Abschwellen beschleunigen.
Differentialdiagnose
[Bearbeiten | Quelltext bearbeiten]Differentialdiagnostisch sind mittels Röntgendiagnostik insbesondere superinfizierte Zysten und Tumore auszuschließen.
Literatur
[Bearbeiten | Quelltext bearbeiten]- Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich, 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 108 f. (Odontogene Infektionen).
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ K. Miksits, H. Hahn: Basiswissen Medizinische Mikrobiologie und Infektiologie. 3. Auflage. Springer Verlag, 2004, ISBN 3-540-01525-6 (Google Books)
- ↑ Odontogene Infektionen ( des vom 15. Dezember 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis., Infektionsnetz
- ↑ Odontogene Infektionen und Abszesse. ( des vom 24. Mai 2012 im Internet Archive; PDF; 273 kB) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. AWMF-Leitlinie (in Überarbeitung)
- ↑ a b H. Scheunemann: Odontogene eitrige Infektionen: Diagnostik und Therapie. In: Dtsch Arztebl. 1986; 83(50), S. A-3542.
- ↑ W. Kirch: Endocarditis prophylaxis and dental foci as causes of fever of unknown origin. In: Zahnärztliche Mitteilungen. Band 76, Nummer 3, Februar 1986, S. 228–230, 233, ISSN 0044-1643. PMID 3459316.
- ↑ W. Kirch, E. M. Kasperk u. a.: Various clinical manifestations with a dentogenic cause. In: Medizinische Klinik (Munich, Germany: 1983). Band 83, Nummer 23, November 1988, S. 790–794, ISSN 0723-5003. PMID 3211068.
- ↑ a b M. Thoma: Odontogene Infektionen. (PDF; 41 kB) In: Bayerisches Zahnärztblatt. 4/2010, S. 66.
- ↑ Michael Hülsmann: Endodontie. In: R. W. Ott, H.-P. Vollmer, W. E. Krug (Hrsg.): Klinik- und Praxisführer Zahnmedizin. Georg Thieme Verlag, Stuttgart / New York 2003, ISBN 3-13-131781-7.