Schielen
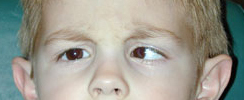
Schielen oder Strabismus (altgriechisch στραβισμός strabismós „Schielen“) bezeichnet eine Gleichgewichtsstörung der äußeren Augenmuskeln. Sie drückt sich in einer Fehlstellung der Augen zueinander aus. Hierbei weicht die Richtung ihrer Gesichtslinien beim Betrachten (Fixieren) eines Objektes zeitweise oder dauerhaft voneinander ab.[1]
Ausmaß und Form dieser Fehlstellung können, auch in Abhängigkeit von der Objektentfernung und Blickrichtung, sehr unterschiedlich sein. Die Einteilung der verschiedenen Schielformen wird nach deren Ursache vorgenommen, dem Zeitpunkt des Schielbeginns und der Richtung der Abweichungen. Sie sind mit verschiedenen Methoden relativ genau messbar und ergeben als Resultat einen oder mehrere sogenannte Schielwinkel. Es gibt Formen von Schielen, die in der Regel nicht krankhaft, sondern Ausdruck einer Normvariante sind und lediglich die physiologische Abweichung von einer Idealform darstellen. Die meisten Schielformen sind jedoch eine ernsthafte Erkrankung mit schweren funktionellen Sehbehinderungen und gehen als solche weit über ein rein kosmetisches Problem hinaus. Sie können dabei angeboren, durch einen Unfall erworben oder im Zuge anderer Erkrankungen (beispielsweise Refraktions-Amblyopie, Albinismus oder Schlaganfall) entstanden sein. Insbesondere bei frühkindlichem und angeborenem Schielen ist ein möglichst früher und konsequenter Behandlungsbeginn eine entscheidende Voraussetzung für eine Verbesserung oder gar Heilung.
In Mitteleuropa sind etwa sechs Prozent der Bevölkerung von einem krankhaften Schielen betroffen.[2] Die Anlage zum Schielen ist vererbbar. Diagnostik und Therapie sind in den augenheilkundlichen Spezialgebieten der Strabologie und Neuroophthalmologie angesiedelt.
Diagnostik und Untersuchung
[Bearbeiten | Quelltext bearbeiten]Es lassen sich zwei prinzipielle Rahmenbedingungen unterscheiden, die Stellung der Augen zueinander und ihre Motilität zu beurteilen und zu messen: apparative und freie-Raum-Untersuchungen. Während Schielwinkelmessungen mittels apparativer Anordnungen in einem eher künstlichen Umfeld stattfinden, stellen Untersuchungen im freien Raum eine natürlichere Umgebung dar. Dies kann Einfluss auf die ermittelten Werte haben. Unabhängig von der Methode erfolgt die Dokumentation einer Schielabweichung meist in der Einheit Grad, seltener in Prismendioptrien oder, wie bei dem Verfahren der linearen Strabometrie, in Millimetern.
Es ist immer eine Beurteilung der Augenstellung in Ferne und Nähe notwendig, da es eine Reihe von Schielerkrankungen gibt, die unterschiedliche Abweichungen in Abhängigkeit von der Fixationsdistanz aufweisen. Voraussetzung für eine zuverlässige quantitative Beurteilung ist die Fähigkeit des Patienten, ein Objekt oder Licht fixieren zu können. Je aufmerksamer und konzentrierter er an der Untersuchung teilnimmt, desto zuverlässiger sind die Ergebnisse einer Schielwinkelmessung, die sich sowohl auf objektive Beurteilungskriterien (Einstellbewegungen) als auch auf subjektive Angaben des Patienten (provozierte Diplopie und Konfusion) stützen. Gleichwohl ist es bereits im Säuglingsalter fast immer möglich, eine qualitative Aussage über Form und Richtung eines Schielens zu machen, was für die Einleitung geeigneter Therapiemaßnahmen häufig schon ausreicht. Hierzu kann die Beurteilung der Hornhautreflexe (Hirschberg-Test) einer kleinen Taschenlampe und die Inspektion der Folgebewegungen einen ersten Aufschluss geben. Auch der so genannte Brückner-Test (Synonym: Durchleuchtungstest nach Brückner) ist geeignet, anhand der Augenhintergrundreflexe ein Schielen zu identifizieren. Zur Indikationsstellung oder gar Dosierungsgrundlage für eine Schieloperation genügt dies jedoch nicht.
Zu den gängigsten Untersuchungsverfahren, ein Schielen zu identifizieren, gehört der Abdecktest (Synonym: Covertest). Er wird im freien Raum angewendet und häufig mit verschiedenen Hilfsmitteln, zum Beispiel einer Prismenleiste, durchgeführt, um Schielabweichungen in Ferne und Nähe exakt messen zu können. Unterschiedlich dissoziierende Farbfilter und ein so genanntes Maddox-Kreuz (ein mit zwei Skalen und einem zentralen Fixierlicht ausgestattetes Kreuz für eine Untersuchungsentfernung von fünf Metern) gehören ebenfalls zur Untersuchungsanordnung. Art und Ausmaß eines Schielens können nicht nur in unterschiedlichen Fixationsentfernungen differieren, sondern auch in verschiedenen Blickrichtungen. Dies kommt insbesondere zum Tragen, wenn Augenmuskeln betroffen sind, die in Abhängigkeit von der Blickrichtung mehrere Funktionen erfüllen müssen, zum Beispiel Hebung, Senkung oder Drehung eines Auges. Darüber hinaus hängt bei manchen Schielerkrankungen, insbesondere beim Lähmungsschielen, das Ausmaß eines Schielwinkels davon ab, welches Auge gerade fixiert.
Detaillierte Bewegungs- und Stellungsanalysen der Augen benötigen deshalb entsprechende Untersuchungsumgebungen, die bis zu 180 Messungen in den verschiedenen Blickrichtungen erlauben und dabei die Dokumentation horizontaler, vertikaler und rotatorischer Abweichungen berücksichtigen können. Solche extrem aufwändigen Motilitätsschemata werden im freien Raum mit einer so genannten Harmswand (auch: Tangententafel nach Harms) durchgeführt oder apparativ mit einem so genannten Synoptometer (nach Cüppers).[3] Beide Verfahren unterstützen eine grafische Dokumentation der erhobenen Befunde mittels eines speziellen Koordinatensystems.
Untersuchungsverfahren, die insbesondere auch die subjektiven Angaben des Probanden verwerten, sind die Koordimetrie mit dem Hess-Schirm, Messungen mit dem Lee-Screen, sowie Haploskope, wie das Phasendifferenzhaploskop (nach Aulhorn) oder das Synoptophor. Zur Messung von Zyklodeviationen, also rotatorischen Abweichungen, eignet sich das Deviometer nach Cüppers, das mit einem drehbaren so genannten Dove-Prisma ausgestattet ist.
Die Diagnostik und Dokumentation von Motilitätsstörungen kann durch spezielle Computeranwendungen unterstützt werden.[4]
Entwicklung im Säuglingsalter
[Bearbeiten | Quelltext bearbeiten]Eine kurzzeitige Fehlstellung der Augen im Säuglingsalter wird nicht selten mit individuell unterschiedlicher Häufigkeit in den ersten Lebensmonaten beobachtet. Es stellt in diesem Alter in der Regel eine Begleiterscheinung eines neuronalen Lernprozesses dar. Während dieses Lernprozesses bilden sich zwischen dem 2. und 4. Lebensmonat die sensorischen und motorischen Grundlagen des Binokularsehens aus mit dem Ergebnis einer präzisen Koordination der Augenbewegungen und deren Parallelstand.[5] Während dieser Zeit kann es hin und wieder zu einem vorübergehenden Verlust des Parallelstandes kommen, was im Normalfall der noch nicht vollständig abgeschlossenen Entwicklung des beidäugigen Sehens geschuldet ist und in der Regel auch keinen pathologischen Hintergrund hat. Von besonderer Bedeutung für Eltern und Ärzte ist hier die Differenzierung zwischen einem normalen Lernprozess und einer krankhaften Störung. Falls solche kurzzeitigen Fehlstellungen jedoch gehäuft vorkommen, längere Zeit andauern oder sich auch nur in einem sehr kleinen Ausmaß manifestieren (Silberblick[6]), sollte ein Orthoptist oder Augenarzt mit seinen speziellen Untersuchungstechniken die Ursache der Störung feststellen, damit diese dann so früh wie möglich behandelt werden kann.[7][8]
Latentes Schielen
[Bearbeiten | Quelltext bearbeiten]| Klassifikation nach ICD-10 | |
|---|---|
| H50.5 | Heterophorie – Latentes Schielen |
| ICD-10 online (WHO-Version 2019) | |
Als latentes (verstecktes) Schielen wird eine Augenmuskelgleichgewichtsstörung bezeichnet, die durch einen Mechanismus des beidäugigen (binokularen) Sehens, der sogenannten Fusion, kompensiert und ausgeglichen werden kann. Dies geschieht im Allgemeinen beschwerdefrei und häufig, ohne dass die betroffene Person überhaupt etwas davon merkt. Deshalb wird hierbei von einer Normvariante oder der Abweichung von einer Idealform (Orthophorie) gesprochen. Die Ursachen solch eines latenten Schielens sind oft angeboren und können neben den rein motorischen ebenso unkorrigierte, höhergradige Fehlsichtigkeiten (insbesondere Übersichtigkeit und Astigmatismus) oder anatomische Gegebenheiten sein. Eine Heterophorie lässt sich bei etwa 70–80 % aller Menschen nachweisen.[9]
Durch Übermüdung, Krankheit, Stress, Vergiftung oder andere Faktoren kann es beim Bemühen, diese Koordinationsstörung auszugleichen, zu Beschwerden in Form von Doppelbildern, Kopf- oder Augenschmerzen und Konzentrationsstörungen kommen, was dem latenten Schielen erst einen gewissen Krankheitswert verleiht. Die so ausgelösten Beschwerden werden als asthenopische Beschwerden oder Asthenopie bezeichnet. Das Ausmaß eines latenten Schielens muss nicht zwangsläufig ausschlaggebend für die Stärke der Beschwerden sein. Ein typischer Auslöser für das Auftreten solcher Probleme ist zum Beispiel die Zunahme von visuellen Belastungen an einem Bildschirmarbeitsplatz.
Wenn ein latentes Schielen von der betroffenen Person nicht mehr selbst kontrolliert und ausgeglichen werden kann, wird dies als eine dekompensierte Heterophorie bezeichnet, die nun jedoch einen manifesten Schielwinkel aufweist. Dies mag für den Laien zwar verwirrend klingen, aber sie gehört gleichwohl zum Krankheitsbild des latenten Strabismus.
Formen
[Bearbeiten | Quelltext bearbeiten]Es gibt wie bei manifesten Schielerkrankungen verschiedene Formen, die sich durch die Richtung ihrer Abweichung definieren. Ein latentes Schielen, bei dem eine Abweichung nach innen zur Nase hin besteht, wird Esophorie, eines nach außen zur Schläfe hin Exophorie genannt. Latente Abweichungen nach oben heißen Hyperphorie, nach unten Hypophorie. Ein latentes Verrollungsschielen wird als Zyklophorie bezeichnet, je nach Richtung der Abweichung Inzyklo- oder Exzyklophorie.
Therapie
[Bearbeiten | Quelltext bearbeiten]Eine Therapie ist nicht erforderlich, wenn keine oder eventuell nur geringfügige Beschwerden vorliegen und ein stabiles Binokularsehen vorhanden ist. Dies ist bei den meisten Personen der Fall. Es gibt jedoch Szenarien, in denen die subjektive Beschwerdesituation oder eine objektive Befunderhebung therapeutische Maßnahmen notwendig machen können. Diese orientieren sich an vielen unterschiedlichen Faktoren und Untersuchungsergebnissen. Das Resultat kann die simple Verordnung einer geeigneten Brille zur Korrektur einer bestehenden Fehlsichtigkeit sein. Oder es ist die Anpassung von Spezialgläsern mit einer so genannten prismatischen Wirkung notwendig, die der Korrektur des latenten Schielens selbst dienen. Orthoptische Übungsbehandlungen oder ein operativer Eingriff können ebenso als Teil einer Behandlung in Frage kommen. Nicht selten besteht eine notwendige Therapie auch aus einer Kombination der vorgenannten Maßnahmen.
Manifestes Schielen
[Bearbeiten | Quelltext bearbeiten]
Synonym: Heterotropie
Mit Heterotropie wird die dauerhafte und ständige Abweichung eines Auges von einer gemeinsamen Blickrichtung bezeichnet, unabhängig von Form und zugrunde liegenden Ursachen. Sie ist immer pathologisch.
Formen
[Bearbeiten | Quelltext bearbeiten]In Abhängigkeit von der Richtung einer Schielabweichung existieren folgende Formen von manifestem Schielen:
- Einwärts- oder Innenschielen (Strabismus convergens oder Esotropie)
- Auswärts- oder Außenschielen (Strabismus divergens oder Exotropie)
- Höhenschielen (Strabismus verticalis oder Hypertropie beziehungsweise Hypotropie)
- Verrollungsschielen (Strabismus rotatorius oder Zyklotropie – Exzyklotropie beziehungsweise Inzyklotropie)
Je nach Krankheitsbild können diese verschiedenen Schielformen in allen möglichen Kombinationen auftreten.
Begleitschielen
[Bearbeiten | Quelltext bearbeiten]Synonym: Strabismus concomitans
Als Begleitschielen wird ein grundsätzlich manifestes, kosmetisch sichtbares Schielen eines Auges (oder abwechselnd beider Augen) bezeichnet, das in allen Blickrichtungen immer annähernd gleich groß ist, bei dem die Abweichungen in Ferne und Nähe jedoch stark variieren können. Auch das Ausmaß eines Schielwinkels in ein und derselben Entfernung kann sehr unterschiedlich sein (schwankende Winkel). Die Beweglichkeit des schielenden Auges ist üblicherweise nicht eingeschränkt. Der Begriff concomitans bedeutet demnach nichts anderes, als dass bei Blickwendungen das schielende Auge dem führenden, nicht schielenden Auge, in alle Richtungen hin uneingeschränkt folgen kann. Dabei ist die Zugkraft der beteiligten Augenmuskeln bei einem nichtparetischen Schielen in der Regel gleich groß, das Gleichgewicht zwischen Agonist und Antagonist hält jedoch keine Parallelstellung aufrecht, sondern eine Schielstellung.
| Klassifikation nach ICD-10 | |
|---|---|
| H50.- | Sonstiger Strabismus |
| H50.0 | Strabismus concomitans convergens |
| H50.1 | Strabismus concomitans divergens |
| H50.2 | Strabismus verticalis |
| H50.3 | Intermittierender Strabismus concomitans |
| ICD-10 online (WHO-Version 2019) | |
Fast immer angeboren, manifestiert es sich zumeist im Kleinkindalter und hat ohne Behandlung eine lebenslange Schwachsichtigkeit des schielenden Auges, eine so genannte Amblyopie, zur Folge, die im schlechtesten Fall mit einer einseitigen Blindheit gleichgesetzt werden muss. In der Regel wird der Seheindruck des schielenden Auges vom Gehirn unterdrückt (Suppression), um die Wahrnehmung störender Doppelbilder zu vermeiden. Da zur Entwicklung normaler Sehschärfe jedoch eine adäquate Stimulanz der Sinneszellen notwendig ist, führt dies zwangsläufig zu der beschriebenen funktionellen Sehschwäche. Ein weiteres lebenslanges Defizit kann im Fehlen von räumlichem Sehen bestehen, zumindest in dessen massiver Einschränkung.
Obwohl das Innenschielen die bei weitem häufigste Form des angeborenen Begleitschielens darstellt, sind Kombinationen verschiedener Schielformen nicht selten. Häufig tritt ein vertikales Schielen des zur Nase hingewandten (adduzierten) Auges in Form eines Höherstandes (Strabismus sursoadductorius) oder Tieferstandes (Strabismus deorsoadductorius) auf. Eine weitere Form von Vertikalschielen stellt das so genannte dissoziierte Höhenschielen dar. Alle diese Schielformen sind Bestandteil des kongenitalen Schielsyndroms, zu dem auch das Augenzittern (Nystagmus) gehört.
Schon bei geringem Verdacht oder familiärer Disposition sollten betroffene Kinder umgehend in einer Augenarztpraxis mit entsprechender Spezialabteilung (Sehschule) vorgestellt werden. Hierbei spielt das Alter des Kindes keine Rolle. Selbst Kleinkinder unter 1 Jahr können von Fachleuten bereits adäquat untersucht werden. Je früher geeignete Therapiemaßnahmen eingeleitet werden, desto höher ist die Chance eines Behandlungserfolges, und desto besser ist die Prognose, eine einseitige Schwachsichtigkeit zu verhindern und die Voraussetzungen für die Entwicklung von räumlichem Sehen zu schaffen.
Manifeste Schielerkrankungen sind niemals ein rein kosmetisches Problem, sondern haben massive funktionelle Defizite zur Folge, die Einfluss auf die spätere Berufswahl haben können und somit direkt auf die Lebensqualität der Betroffenen einwirken.
Einseitiges und wechselseitiges Schielen
[Bearbeiten | Quelltext bearbeiten]Beim einseitigen (monolateralen) Schielen gibt es immer ein Führungsauge, während ausschließlich das geführte Auge eine Schielstellung einnimmt. Beim wechselseitigen (alternierenden) Schielen gibt es kein festes Führungsauge, was zur Folge hat, dass einmal das rechte und ein andermal das linke Auge schielt. Hier wird im Allgemeinen ebenfalls der Seheindruck des gerade schielenden Auges vom Gehirn unterdrückt. Erscheint das alternierende Schielen auf den ersten Blick als noch gravierendere Form, da ja nicht nur ein Auge, sondern gleich beide davon betroffen sind, hat dieser Umstand in der therapeutischen Realität einen entscheidenden Vorteil: die Sehschärfe beider Augen wird sich, wenn dem organisch oder anderweitig nichts entgegensteht, annähernd gleich gut entwickeln, da keines der Augen bevorzugt beziehungsweise von der prinzipiellen Benutzung ausgeschlossen wird. Eine Amblyopie kann somit weitgehend vermieden werden. Prognostisch gesehen ist ein alternierendes Schielen deshalb vom Aspekt der allgemein drohenden funktionellen Schwachsichtigkeit als positiv zu bewerten.
Intermittierendes Schielen
[Bearbeiten | Quelltext bearbeiten]Intermittierendes Schielen tritt periodisch auf, äußert sich fast nur in Form eines Außenschielens (Exotropie) und zeichnet sich durch sensorische Besonderheiten und Anpassungsvorgänge aus. Das Zusammenspiel bestimmter Netzhautzellen beider Augen (Netzhautkorrespondenz) ist hierbei in der Abweichphase anomal, in der Kompensationsphase jedoch normal. Weiter zeigt sich in der Abweichphase sogenanntes Panoramasehen, das Einordnen der Gesichtsfelder beider Augen in einen sensorischen egozentrischen Raum. Betroffene Personen lokalisieren mit dem Führungsauge und ordnen gleichzeitig den Seheindruck des abweichenden Auges topographisch richtig ein. Bei sehr großen Schielwinkeln werden die Lücken zwischen den Gesichtsfeldern psycho-optisch aufgefüllt und bilden in ihrer Ergänzung einen gemeinsamen Sehraum. Auf Grund der sensorischen Eigenarten ist diese Schielform von der dekompensierenden Exophorie, bei der es bei normaler Netzhautkorrespondenz in der Dekompensationsphase zu Doppelbildwahrnehmung kommt, deutlich abgrenzbar.
Man unterscheidet folgende Arten von intermittierendem Außenschielen:
- Neutraltyp mit annähernd gleich großem Schielwinkel in Ferne und Nähe
- Divergenzexzesstyp mit deutlich größerem Fern- als Nahschielwinkel
- Pseudodivergenzexzesstyp mit gleich großem Nah- und Fernwinkel, bei dem der Nahwinkel jedoch häufiger kompensiert wird
- Konvergenzinsuffizienztyp mit größerem Nah- als Fernschielwinkel.
Die am häufigsten vorkommenden Formen sind der Neutral- und Pseudodivergenzexzesstyp.
Therapie
[Bearbeiten | Quelltext bearbeiten]Bei angeborenem Begleitschielen dienen die Therapiemaßnahmen in erster Linie dazu, die negativen Auswirkungen, die das Schielen auf die Sehfähigkeit des betroffenen Auges und die Qualität des beidäugigen Sehens hat, zu minimieren. Auch der kosmetische Aspekt des Schielens wird in der Regel deutlich verbessert. Für die Behandlung sind im Allgemeinen verschiedene Verfahren und Komponenten erforderlich: Brillenbestimmung und -verordnung, Okklusionsbehandlung und gegebenenfalls eine oder mehrere Schieloperationen. Keine dieser Behandlungskomponenten dient dabei als Ersatz für eine andere. Nur in Kombination sind sie sinnvoll und wirksam, sofern aus medizinischer Sicht keine alternativen Maßnahmen zur Verfügung stehen.
Die Behandlung eines angeborenen Begleitschielens und seiner Folgeerkrankungen dauert etwa bis zum 12. bis 13. Lebensjahr. Eine funktionelle Verbesserung ist fast ausschließlich nur im Kindesalter und bei möglichst frühzeitigem Behandlungsbeginn möglich. Je später mit der Therapie begonnen oder je vorzeitiger sie abgebrochen wird, desto schlechter sind die Erfolgsaussichten. Bei Erwachsenen ist die Behandlung von Amblyopien und die Entwicklung von Binokularsehen in aller Regel nicht mehr möglich. Mittels geeigneter chirurgischer Verfahren können jedoch kosmetische Verbesserungen erzielt werden.
Brillenkorrektur
[Bearbeiten | Quelltext bearbeiten]Eine Brillenkorrektur nimmt Einfluss auf die Sehschärfe und in manchen Fällen auf die Stellung der Augen. Üblicherweise wird zunächst durch eine augenärztliche Untersuchung (Refraktionsmessung), die mit speziellen Augentropfen zur vorübergehenden Pupillenerweiterung und Ausschaltung der Akkommodation vorbereitet wird, abgeklärt, ob der Patient eine Fehlsichtigkeit hat und eine Brillenkorrektur benötigt. Besonders bei einer höhergradigen Hyperopie (Über- oder im allgemeinen Sprachgebrauch Weitsichtigkeit) oder akkommodativ bedingtem Schielen ist dies notwendig, da dieser Brechungsfehler in unkorrigiertem Zustand immer einen mehr oder weniger ausgeprägten Einfluss auf die Größe eines Schielwinkels hat.
Bei einigen Patienten wird der Schielwinkel durch eine Brillenkorrektur so beeinflusst, dass er kaum oder gar nicht mehr sichtbar ist. Dieser Umstand ersetzt in keinem Fall eine Pflasterokklusion, kann jedoch in manchen Fällen eine Schieloperation überflüssig machen.
Okklusionsbehandlung
[Bearbeiten | Quelltext bearbeiten]
Eine Okklusionstherapie (Okklusion = Verschluss) ist bei dieser Indikation eine Maßnahme, die im Kindesalter Anwendung findet und Einfluss auf die Sehschärfe des schielenden Auges nimmt.[10] Liegt eine einseitige Schielerkrankung vor, wird in jedem Falle sofort eine entsprechende Behandlung begonnen. Sinn und Zweck dieser Maßnahme ist es, das schielende Auge zum Fixieren zu zwingen, indem man das gesunde Auge mit einem entsprechenden Hilfsmittel vom Sehen ausschließt. Gängige Verfahren sind die Hautokklusion mittels eines Pflasters sowie die Brillenokklusion mit Folien von unterschiedlicher Lichtdurchlässigkeit. Art, Dauer und Rhythmus werden mit dem Augenarzt beziehungsweise den Orthoptisten abgesprochen. Wird ein alternierendes Schielen (siehe oben) diagnostiziert, kann man bei zuverlässiger und engmaschiger Kontrolle auf eine Okklusionsbehandlung verzichten, solange die Sehschärfe beider Augen gleich gut ist. In manchen Fällen kann es notwendig sein, über einen bestimmten Zeitraum und in einem vorgegebenen Rhythmus das amblyope, schielende Auge zu okkludieren (inverse Okklusion). Diese Maßnahme setzt bestimmte Befunde voraus und erfordert kurzfristigere Kontrollen.
Penalisation
[Bearbeiten | Quelltext bearbeiten]Eine Penalisation (lateinisch poena ‚Strafe‘) nimmt Einfluss auf das Führungsverhalten der Augen in unterschiedlichen Fixationsentfernungen. Bei diesem Verfahren wird das bessere Auge durch die Gabe von akkommodationslähmenden Augentropfen (Atropin) beim Sehen in der Nähe drastisch behindert, während dem schielenden Auge eine sphärische Überkorrektur mittels Plusgläser von 1–3 Dioptrien verordnet wird. Dies hat zur Folge, dass das schielende Auge ausschließlich in der Nähe fixiert, während das gesunde Auge die Fixation in der Ferne übernimmt. Man nennt diese Form Nahpenalisation. Das Ergebnis ist im Idealfall ein Nah-Fern-Alternieren des schielenden und gesunden Auges. Dem gegenüber gibt es eine Fernpenalisation. Hierbei wird dem gesunden Führungsauge Atropin und eine zusätzliche sphärische Überkorrektur mit 3 dpt verabreicht, während das schielende, amblyope Auge eine Vollkorrektur seiner Fehlsichtigkeit erhält. Dies führt zu einer herabgesetzten Sehschärfe des Führungsauges in der Ferne und soll wegen der Verschlechterung der Schärfentiefe wirksamer sein als die Nahpenalisation. Als letzte Variante kennt man die vollständige Penalisation, die durch Atropinisierung des gesunden Auges und Weglassen des Brillenglases bei Hyperopie beziehungsweise Vorsetzen eines starken Minusglases in allen Fixationsentfernungen keine scharfe Abbildung mehr zulässt. Sie gilt als die wirksamste Penalisationsvariante.
Eine Penalisation sollte prinzipiell nur bei foveolarer Fixation des amblyopen Auges und einem Visus zwischen 0,2 und 0,8 durchgeführt werden. Dann eignet sie sich durchaus als Alternative zur Okklusion, erfordert jedoch einen längeren Behandlungszeitraum.
Pleoptik
[Bearbeiten | Quelltext bearbeiten]Die Pleoptik (pleos, griech.: „voll“) verwendet apparative Behandlungsverfahren, die Einfluss auf das Fixationsverhalten und damit auf die Sehschärfe des schielenden Auges nehmen. Als aktive Intervention zur Amblyopiebehandlung sind pleoptische Verfahren in den letzten Jahrzehnten von den wesentlich kostengünstigeren und praktikableren Okklusionstherapien abgelöst worden. Sie werden unter bestimmten Umständen als unterstützende Maßnahme nach wie vor eingesetzt, erfordern jedoch große Erfahrung des behandelnden Spezialisten.
Orthoptik
[Bearbeiten | Quelltext bearbeiten]Orthoptische (von griech.: ὀρθοπτική, „Geradesehen“) Behandlungen nehmen Einfluss auf die Qualität des beidäugigen Sehens und die Zusammenarbeit beider Augen. Hierbei können verschiedene Verfahren zum Einsatz kommen, die sowohl mit speziellen Apparaten (Haploskopen) durchgeführt werden, oder mit ganz einfachen Hilfsmitteln einen erfolgreichen Therapieverlauf erzielen können.
Schieloperation
[Bearbeiten | Quelltext bearbeiten]
Eine Schieloperation nimmt Einfluss auf die Mechanik, Beweglichkeit und Stellung der Augen zueinander. Sie kommt in Betracht, wenn das Ausmaß eines latenten oder manifesten Schielens, also der Schielwinkel, so groß ist, dass die Voraussetzungen für die Entwicklung oder Aufrechterhaltung von beidäugigem Sehen (Binokularfunktionen) nicht gegeben sind oder eine zentrale Fixation nicht möglich ist. Primär angestrebt wird eine funktionelle Verbesserung. Schieloperationen nehmen Einfluss auf die Wirkungsweise eines oder mehrerer Augenmuskeln. Es wird in erster Linie angestrebt, die Größe eines Schielwinkels um das Ausmaß zu reduzieren, welches den medizinischen und funktionellen Zielen am sinnvollsten erscheint. Es gibt unterschiedliche Verfahrensweisen, Techniken und Methoden zur Muskelverkürzung, -verlagerungen oder Veränderungen der so genannten Abrollstrecken. In Fällen, in denen ein besonders großer Schielwinkel vorliegt, kann eine Operation an beiden Augen notwendig werden, selbst wenn nur ein Auge von der Schielerkrankung betroffen ist. Bei einer Schieloperation wird das Auge weder herausgenommen, noch eingeschnitten. Eine Technik, bei der die Bindehaut mit sehr kleinen Schnitten in der Größenordnung von nur wenigen Millimetern eröffnet wird, ist die Minimalinvasive Strabismuschirurgie, die zu einer schnelleren Rehabilitation führen soll.[11]
Im Falle des angeborenen und frühkindlichen Begleitschielens gibt es unterschiedliche Ansätze hinsichtlich des optimalen Operationszeitpunktes. Eine frühe Operation bereits im Kleinkindalter von zwei bis drei Jahren unterstützt die Entwicklung von Binokularsehen. Ist ein solches beidäugiges Sehen in einer bestimmten Qualität vorhanden, so sorgt dies im Allgemeinen für eine günstigere Prognose bezüglich eines langfristig stabilen Operationsergebnisses. Eine spätere Operation im 5. bis 6. Lebensjahr ermöglicht eine deutlich genauere Untersuchung, Indikationsstellung und Dosierung des Eingriffs. Welche der beiden Varianten in Frage kommen kann, ist im Einzelfall zu beurteilen. Einigkeit besteht dahingehend, dass eine Schieloperation in jedem Fall vor der Einschulung erfolgen sollte. Eine bis dahin bereits erfolgreich durchgeführte Okklusionsbehandlung verbessert die Prognose, ist aber auch postoperativ gleichwohl weiterhin angezeigt.
In seltenen Fällen kann es bei Schieloperationen dazu kommen, dass das Ergebnis die geplante Reduzierung des Schielwinkels übersteigt. Dies hat zur Folge, dass das Auge in die entgegengesetzte Richtung schielt. Wenn dies nicht beabsichtigt und durch eine gezielte Überdosierung erreicht worden ist, besteht die Möglichkeit, nach einem gewissen Zeitraum eine (Teil-)Revision durchzuführen, um so das ursprünglich angestrebte Ergebnis zu erreichen.
Andererseits sind Fälle bekannt, bei denen eine nach üblichem Dosierungsschema durchgeführte Schieloperation deutlich hinter dem damit angestrebten Ziel einer bestimmten Winkelreduzierung zurückgeblieben ist.
Mikrostrabismus
[Bearbeiten | Quelltext bearbeiten]Synonym: Mikrotropie
Symptome
[Bearbeiten | Quelltext bearbeiten]| Klassifikation nach ICD-10 | |
|---|---|
| H50.4 | Sonstiger und nicht näher bezeichneter Strabismus concomitans – Mikrostrabismus |
| ICD-10 online (WHO-Version 2019) | |
Mikrostrabismus wird ein vom Ausmaß her sehr kleines, manifestes, einseitiges Innenschielen genannt, auf dessen sensorischer Grundlage sich nicht selten Binokularsehen (Simultansehen, Fusion, räumliches Sehen) entwickeln kann. Möglich macht dies eine an die Verhältnisse angepasste, zwar anomale und qualitativ minderwertige, gleichwohl aber oft funktionierende Zusammenarbeit beider Augen (siehe auch: Netzhautkorrespondenz). Nicht selten kann bei frühzeitigem Behandlungsbeginn erreicht werden, dass das schielende Auge lernt, mit der Stelle des schärfsten Sehens zu fixieren. In solchen Fällen können die Prognosen hinsichtlich der Vermeidung einer Amblyopie und der Entwicklung von subnormalem Binokularsehen günstig sein.
Man unterscheidet angeborene Formen von solchen, die sich als Ergebnis einer jahrelangen Schielbehandlung und/oder Schieloperation manifestiert haben (konsekutiver Mikrostrabismus) oder durch andere Augenerkrankungen verursacht werden (sekundärer Mikrostrabismus).
Therapie
[Bearbeiten | Quelltext bearbeiten]Die Behandlung erfolgt in Form von Brillenverordnung, so notwendig. Zudem wird eine konsequente Okklusionsbehandlung bis zum 12./13. Lebensjahr durchgeführt, deren Umfang und Form sich nach den jeweiligen Gegebenheiten und Befunden richtet.
Wegen ihrer kosmetischen Unauffälligkeit werden Mikrostrabismen und ihre Auswirkungen sehr häufig unterschätzt. Man bezeichnet sie gelegentlich verniedlichend als „Silberblick“.[12] Ein unbehandelter Mikrostrabismus kann jedoch ebenso zu hochgradiger Amblyopie führen wie ein auffälliges angeborenes Begleitschielen.
Normosensorisches Spätschielen
[Bearbeiten | Quelltext bearbeiten]Symptome
[Bearbeiten | Quelltext bearbeiten]Das normosensorische Spätschielen ist ein in der Regel akut auftretendes manifestes Innenschielen, hat seinen Krankheitsbeginn zwischen dem 3. und 7. Lebensjahr und zeichnet sich durch eine Reihe weiterer Kriterien aus, die es von anderen Schielformen unterscheidet. Die Symptomatik ist noch am ehesten mit der einer dekompensierten Heterophorie vergleichbar. Die sensorische Entwicklung des Binokularsehens ist bei Eintreten der Krankheit bereits vollständig abgeschlossen. Häufig klagen die Patienten über Doppelbildwahrnehmung und kneifen deshalb ein Auge zu. Es kommt jedoch gelegentlich vor, dass der Seheindruck des schielenden Auges wie beim angeborenen Begleitschielen supprimiert wird.
Häufig stellt die Identifikation des tatsächlichen Schielbeginns ein nicht unerhebliches Problem beim Erkennen des Krankheitsbildes dar. Die ausführliche und detaillierte Erhebung einer Anamnese ist deshalb unerlässlich für die rechtzeitige Einleitung geeigneter Behandlungsmaßnahmen.
Therapie
[Bearbeiten | Quelltext bearbeiten]Normosensorisches Spätschielen erfordert eine umgehende therapeutische Intervention zur Wiederherstellung der verlorengegangenen Fusionsfähigkeit. Als primäre Maßnahme kommt hierfür neben der Brillenverordnung die Anpassung entsprechender Prismen als Interimslösung in Frage. Allgemein ist eine sofortige Schieloperation indiziert,[13] da selbst noch bei älteren Kindern die Fähigkeit zu Binokularsehen ganz oder teilweise verlorengehen kann. Eine befundabhängige Teilzeitokklusion kann ggf. erforderlich sein. In manchen Fällen, bei denen das Bild eines akkommodativen Strabismus vorliegt, kann bereits die Korrektur einer vorhandenen Hyperopie den Schielwinkel so reduzieren, dass dies zu einer Wiederherstellung der Fusionsfähigkeit führt.
Die Anzahl der Fälle von normosensorischem Spätschielen macht nur etwa 5–7 % aller Fälle von Schielerkrankungen aus. Bei rechtzeitigem Behandlungsbeginn ist die Prognose für eine Heilung gut. Gleichwohl zeigen statistische Auswertungen, dass selbst nach optimaler therapeutischer Versorgung nicht alle Patienten wieder ein vollwertiges Binokularsehen entwickeln. In jedem Fall sollten auch bei einem guten Behandlungsergebnis noch über mehrere Jahre regelmäßig Kontrollen durchgeführt werden, da Rezidive vorkommen können.
Akkommodatives Schielen
[Bearbeiten | Quelltext bearbeiten]Auf Grund des reflektorischen Regelkreises von Konvergenz und Akkommodation liegt dem akkommodativen Strabismus die Annahme zu Grunde, dass eine un- beziehungsweise unterkorrigierte Hyperopie ein entscheidender Faktor für das Auftreten und das Ausmaß eines Innenschielens sein kann. Entweder verzichtet der Patient unter Aufrechterhaltung des Parallelstands der Augen auf ein scharfes Sehen, oder er kompensiert seine Übersichtigkeit mittels Akkommodation und löst somit eine übermäßige Konvergenzreaktion und damit ein Innenschielen aus. Dabei ist eine rein refraktive Form des Innenschielens eher die Ausnahme. Man unterscheidet sie deshalb von innervationellen Varianten des so genannten Konvergenzexzesses, der mit einem großen Schielwinkel in der Nähe einhergeht. Allen akkommodativen Formen eines Strabismus convergens ist die Notwendigkeit der Brillenvollkorrektur zu eigen.
Reinakkommodative Form
[Bearbeiten | Quelltext bearbeiten]Hierbei geht man davon aus, dass bereits die notwendige Vollkorrektur einer bestehenden Hyperopie durch eine geeignete Brille ein vorhandenes Innenschielen vollständig beseitigt, was die Existenz von normalem Binokularsehen voraussetzt. Insofern ist das Auftreten eines reinrefraktiven Strabismus convergens allenfalls als normosensorisches Spätschielen oder als periodisch auftretendes Ereignis denkbar. In der Praxis hingegen erweist sich bei genauer Untersuchung der Binokularfunktionen und der Sehschärfe eine große Mehrheit dieser Fälle als ein primärer Mikrostrabismus, der durch akkommodative Einflüsse dekompensiert ist. Die Wissenschaft hat deshalb festgestellt, dass die Hyperopie bei entsprechender Veranlagung insgesamt zwar ein sehr wirksamer Auslöser und Verstärker eines Innenschielens sein kann, jedoch nicht dessen Ursache darstellt.
Teilakkommodative Form
[Bearbeiten | Quelltext bearbeiten]Die refraktive, teilakkommodative Form eines Strabismus convergens zeichnet sich durch einen mehr oder weniger großen Einfluss der Hyperopie auf den Beginn und das Ausmaß eines Innenschielens aus. Insofern ist die Versorgung mit einer entsprechenden Brillenkorrektur notwendig, hat jedoch durchaus unterschiedliche Auswirkungen. Sie schließt zwar die Notwendigkeit einer Schieloperation keineswegs aus, nimmt aber auf die Dosierung in der Regel entsprechenden Einfluss, will man nicht das langfristige Risiko eines konsekutiven Außenschielens eingehen. Die teilakkommodative Komponente selbst impliziert bereits, dass die grundlegenden Ursachen für ein Schielen eher in der Pathologie des Binokularsehens zu suchen sind und somit eine vollständige Heilung nur selten erreicht wird.
Lähmungsschielen
[Bearbeiten | Quelltext bearbeiten]Synonyme: Strabismus paralyticus oder strabismus incomitans
Ursachen und Symptome
[Bearbeiten | Quelltext bearbeiten]| Klassifikation nach ICD-10 | |
|---|---|
| H49.- | Strabismus paralyticus |
| H49.0 | Lähmung des N. oculomotorius |
| H49.1 | Lähmung des N. trochlearis |
| H49.2 | Lähmung des N. abducens |
| H49.9 | Strabismus paralyticus, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
Schädigungen im peripheren Verlauf der Augenmuskelnerven oder ihrer Kerngebiete, an den Übertragungsstellen zwischen Nerv und Muskeln oder an den Muskeln selbst (wie bei der Extraokulären Muskelfibrose[14]) führen zu einer Funktionsminderung eines oder mehrerer Augenmuskeln und somit zu einem Lähmungsschielen. Dies geht immer mit einer Bewegungseinschränkung des betroffenen Auges einher. Das schielende Auge kann deshalb, anders als beim Begleitschielen, dem gesunden Auge nicht mehr uneingeschränkt in alle Blickrichtungen hin folgen. Das Ausmaß kann von geringfügigen Paresen bis hin zu vollständigen Paralysen reichen. Eine Lähmung kann ein- oder beidseitig auftreten und folgende Hirnnerven betreffen:
- Nervus oculomotorius (III. Hirnnerv)
- Nervus trochlearis (IV. Hirnnerv)
- Nervus abducens (VI. Hirnnerv)
Ein Lähmungsschielen kann isoliert oder als Kombination von Ausfällen mehrerer Hirnnerven auftreten. Es macht sich subjektiv unter anderem durch Doppelbilder (Diplopie) und Orientierungsstörungen bemerkbar. Letztere sind das Ergebnis einer falschen egozentrischen Lokalisation, die dann auftritt, wenn Patienten mit ihrem paretischen Auge fixieren. Zudem nehmen betroffene Personen häufig kompensatorische Kopfzwangshaltungen ein mit dem Ziel, entweder das störende Doppelbild möglichst weit aus dem üblichen Gebrauchsblickfeld zu verbannen, oder um binokular einfach sehen zu können. Objektive Anzeichen sind:
- ein inkomittierender Schielwinkel, der in Abhängigkeit von der Blickrichtung unterschiedlich groß ist und der in Zugrichtung der betroffenen Muskeln zunimmt,
- ein großer Sekundärwinkel, der bei Fixation mit dem betroffenen Auge größer ist als bei Fixation mit dem gesunden,
- eine Einschränkung der monokularen Bewegungsfähigkeit in Richtung des gelähmten Muskels und damit des monokularen Blickfelds,
- in manchen Fällen eine Retraktion des Augapfels,
- Sekundärveränderungen des paretischen Muskels und seines ipsilateralen Antagonisten.
Entsprechend ihrer speziellen Symptomatik, teils auch in Kombination mit einer Ptosis, erfordern Augenmuskellähmungen sehr differenzierende und aufwändige diagnostische Verfahren zur korrekten Identifizierung des Krankheitsbildes und der betroffenen Areale. Sie sind selten angeboren, sondern meistens durch Unfälle oder Krankheiten erworben. Ursachen können unter anderem Durchblutungsstörungen, ein Schlaganfall, Autoimmunerkrankungen wie zum Beispiel die Multiple Sklerose, Tumoren, Aneurysmen oder Entzündungen sein. Eine durch schmerzhafte Entzündungsprozesse ausgelöste Augenmuskellähmung ist beispielsweise das sogenannte Orbitaspitzen- oder Tolosa-Hunt-Syndrom. Darüber hinaus sind eine Reihe von angeborenen Augenmuskelparesen bekannt, zum Beispiel das Duane-Syndrom.
Fehlinnervationssyndrome
[Bearbeiten | Quelltext bearbeiten]Manche Formen eines inkomitanten Strabismus können in Teilen der Symptomatik kongenitaler kranialer Fehlinnervationssyndrome (congenital cranial dysinnervation disorders, CCDD) zugeordnet werden.[15] Es handelt sich in diesen Fällen um angeborene, nicht progressive Störungen im Bereich der okulomotorischen Hirnnerven und ihrer Kerngebiete. Diese Störungen können sporadisch oder familiär auftreten.[16] Durch Studien zu diesen relativ seltenen Krankheitsbildern konnte aufgezeigt werden, dass hier als Ursache des Schielens eine paradoxe Fehlinnervation (wie beim Duane-Syndrom) oder eine gänzlich fehlende Innervation (wie bei seltenen Formen des dekompensierten Strabismus sursoadductorius) vorliegt. Als Sekundärveränderung kann eine Fibrose der Augenmuskeln auftreten.[15][17]
Supranukleäre Augenbewegungsstörungen
[Bearbeiten | Quelltext bearbeiten]Besondere Formen von Bewegungsstörungen können dann entstehen, wenn sich die Läsion jenseits der Augenmuskelkerne im Bereich der übergeordneten Blickzentren befindet und sie somit per definitionem nicht mehr zur Gruppe des Lähmungsschielens gehören. In der Regel handelt es sich hierbei um Störungen bestimmter Bewegungsmuster beider Augen, also Blickbewegungen. Solche komplexen Funktionsausfälle können mit einem Lähmungsschielen einhergehen oder auch isoliert auftreten. Zu den wichtigsten Krankheitsbildern zählen vertikale und horizontale Blicklähmungen, Vergenzstörungen, Nystagmus, die okulomotorische Apraxie, Störungen im vestibulo-okulären Reflexkreis, sowie Störungen des optokinetischen Nystagmus. Außerdem existieren sogenannte pränukleäre Lähmungserscheinungen, die in aller Regel auch zu einem Schielen führen.[18] Eines der bekanntesten Krankheitsbilder dieser Gruppe ist die Internukleäre Ophthalmoplegie (INO). Tritt eine INO in Kombination mit einer horizontalen Blicklähmung auf, so spricht man vom Krankheitsbild des Eineinhalb-Syndroms.
Therapie
[Bearbeiten | Quelltext bearbeiten]Wie bei allen neurologischen Störungen liegt die Behandlung nach Klärung der Ursache zunächst in erster Linie in der Hand eines Neurologen.[19] Je nach Grunderkrankung kann die Rückbildung einer Augenmuskellähmung hinsichtlich der Befunde und Zeitdauer sehr unterschiedlich verlaufen. Bei einem Lähmungschielen leiden die Patienten meist unter den störenden Doppelbildern. Diese sollten entweder mit einer Prismenbrille oder, falls dieses nicht möglich ist, durch Abdeckung eines Auges behandelt werden. Dies hat jedoch für die Dauer der Okklusion den temporären Verlust des beidäugigen Sehens und eine entsprechend große Gesichtsfeldeinschränkung zur Folge.
Eine operative Behandlung kann erforderlich werden, wenn sich in einem absehbaren Zeitraum die Lähmung nicht oder nur unzureichend zurückgebildet hat. Eine Augenmuskeloperation kommt jedoch meist erst nach frühestens sechs Monaten in Betracht und ist als Defektheilung zu betrachten. Im Allgemeinen ist ein Ziel solcher Eingriffe, das Feld binokularen Einfachsehens in das normale Gebrauchsblickfeld zu verlagern. Als Ergebnis sieht der Patient im Idealfall bei gerader Kopfhaltung nicht mehr doppelt und muss zur Erlangung dieses Zustands keine Kopfzwangshaltung mehr einnehmen. Erst bei Blickwendungen können ggf. wieder Doppelbilder auftreten. Allgemeine Aussagen sind jedoch kaum möglich. Nicht selten stellen sich bei Lähmungen nach einer gewissen Zeit auch Veränderungen des Muskelgewebes ein. Behandlungen und deren Ergebnisse sind gewöhnlich so individuell wie das Krankheitsbild selbst.
Seit den 1980er Jahren wird in bestimmten Fällen das hochwirksame Nervengift Botulinumtoxin zur praeoperativen Diagnostik oder als Alternative zu einer Schiel-OP verwendet. Als nachteilig hierbei werden die mangelnde Dosierbarkeit und ein Nachlassen des Behandlungseffekts beschrieben.[20]
Mechanisch bedingte Schielformen
[Bearbeiten | Quelltext bearbeiten]| Klassifikation nach ICD-10 | |
|---|---|
| H50.6 | Mechanisch bedingter Strabismus |
| ICD-10 online (WHO-Version 2019) | |
Es sind eine ganze Reihe von Schielerkrankungen bekannt, die auf Grund mechanischer Behinderungen oder struktureller Veränderungen entsprechende Bewegungsstörungen auslösen. Hierzu zählen zum Beispiel
- das Brown-Syndrom, eine Verdickung der Sehne des Musculus obliquus superior,
- die Orbitabodenfraktur, bei der Muskel- und Bindegewebsmasse in einer Bruchspalte eingeklemmt sein können,
- die endokrine Orbitopathie, bei der durch Entzündungsprozesse die Muskelstrukturen selbst krankhaft verändert sein können,
- sowie das Kongenitale Fibrosesyndrom.
Zur Unterscheidung tatsächlicher Augenmuskellähmungen von mechanisch oder strukturell bedingten Bewegungseinschränkungen (Pseudoparesen) verwendet man neben der Elektromyografie den so genannten Traktionstest (auch: Pinzettenzugtest), ein Verfahren zur Prüfung der passiven Beweglichkeit des Auges.
Weitere Formen
[Bearbeiten | Quelltext bearbeiten]Als zirkadianes oder zyklisches Schielen bezeichnet man ein plötzlich auftretendes Innenschielen, das sich in der Regel periodisch – meist alle zwei Tage – manifestiert, was zu der englischen Bezeichnung „alternate day squint“ geführt hat. In Zeiten, in denen das Schielen nicht auftritt, ist auch keine signifikante latente Abweichung nachweisbar. Es ist sehr selten und seine Ursache nicht bekannt.
Als Strabismus im Senium wird ein spontan auftretendes Schielen im fortgeschrittenen Erwachsenenalter bezeichnet. Seine Ursachen sind unterschiedlich und reichen von organischen Erkrankungen bis zur Dekompensation bereits vorhandener Heterophorien.[21]
Pseudostrabismus
[Bearbeiten | Quelltext bearbeiten]
Mit Pseudostrabismus bezeichnet man eine durch bestimmte Gegebenheiten kosmetisch vorgetäuschte Schielstellung der Augen, die jedoch keinen Strabismus mit entsprechendem Krankheitswert im medizinischen Sinne darstellt. Ein klassisches Beispiel hierfür ist der Epikanthus medialis, der in der Regel bei Kleinkindern und bei vielen Völkern mit mongolidem Phänotyp auftritt und mit einem breiten Nasenrücken und nasal verkürzter Lidspalte einem Innenschielen täuschend ähnlich sein kann. Ebenso kann durch bestimmte Positionen der Pupillenlichtreflexe oder durch Gesichtsasymmetrien ein Schielen vorgetäuscht werden. Eine angeborene Makulaektopie, eine Verziehung des Gelben Flecks auf der Netzhaut, kann ebenfalls ein Schielen vortäuschen. Die Dichterin Annette von Droste-Hülshoff litt offenbar an dieser Krankheit, weshalb man in diesen Fällen gelegentlich vom Annette-von-Droste-Hülshoff-Syndrom spricht.[22][23]
Kulturelle und gesellschaftliche Aspekte
[Bearbeiten | Quelltext bearbeiten]
Schielen wurde in medizinischen Texten schon im Papyrus Ebers um 1550 v. Chr.,[24] in welchem gegen „Verdrehen der Augen“ das Auflegen von mit weiteren Zutaten versehenem Schildkrötenhirn empfohlen wird,[25] und später im Corpus Hippocraticum erwähnt. Galen beschreibt dann im 2. nachchristlichen Jahrhundert sieben äußere Augenmuskeln und deutet das Schielen als Überfunktion oder Krampf eines Augenmuskels.[26]
Eine Schielbehandlung bei Kleinkindern durch Aufsetzen einer Maske und Sitzen vor einer Lampe schlug im 7. Jahrhundert der byzantinische Arzt Paulos von Aigina in seinem Buch Hypomnema vor.[27]
Seit Aufkommen antiker Hochkulturen sind differenzierte Darstellungen der Augen in Kunstwerken bekannt, bei denen in manchen Fällen eine deutliche Schielstellung erkennbar ist. Dabei handelt es sich jedoch fast ausschließlich um eine Divergenzstellung, die teils als Ausdruck von Schmerz und Trauer, aber auch als Glücksgefühl und Ekstase gedeutet wird.[28]
Die Hochkultur der Maya sah im Schielen ein Schönheitsideal und eine den Betroffenen auszeichnende[29] Identifikation mit dem Sonnengott. Man versuchte, dieses bereits bei Kleinkindern mit einem um den Kopf geschlungenen Band, an dem ein Stein baumelte, zu provozieren.
Dagegen lehrte Ende des 19. Jahrhunderts der italienische Arzt, Rechtsmediziner und Psychiater, Cesare Lombroso, dass das „Schielen“ neben den „Henkelohren“, der „fliehenden Stirn“ und der „krummen Nase“ ein wesentliches Merkmal des menschlichen Verbrechertypus darstellte.[30]
Zu den Pionieren der operativen Schielbehandlung gehörte der Chirurg Johann Friedrich Dieffenbach.[31]
Von Schauspielern wie beispielsweise Ben Turpin, Marty Feldman, Josephine Baker, Jerry Lewis, Otto Waalkes, Dieter Hallervorden oder Mirco Nontschew wird ein vorgetäuschtes oder auch reales Schielen als komischer Effekt eingesetzt.
Umgangssprachlich[32] bedeutet schielen: schräg von der Seite her nach etwas schauen beziehungsweise ein Auge auf etwas werfen.
Literatur
[Bearbeiten | Quelltext bearbeiten]- Herbert Kaufmann: Strabismus. 5. vollständig überarbeitete Auflage mit Heimo Steffen. Georg Thieme Verlag, 2020, ISBN 978-3-13-241330-6.
- Josef Lang: Mikrostrabismus. (Bücherei des Augenarztes, Heft 62). Enke, Stuttgart 1982, ISBN 3-432-83502-7.
- Axenfeld, Pau: Lehrbuch und Atlas der Augenheilkunde. Unter Mitarbeit von R. Sachsenweger u. a. Gustav Fischer Verlag, Stuttgart 1980, ISBN 3-437-00255-4.
- Rudolf Sachsenweger: Neuroophthalmologie. 3. Auflage. Thieme Verlag, Stuttgart 1983, ISBN 3-13-531003-5.
- Alfred Huber, Detlef Kömpf: Klinische Neuroophthalmologie. 1. Auflage. Thieme Verlag, Stuttgart 1998, ISBN 3-13-103561-7.
- Katja Bossow: Vom Beginn der Schielbehandlung bis zur Entstehung des Berufes des Orthoptisten. In: Würzburger medizinhistorische Mitteilungen, 23, 2004, S. 528–534.
- Elfriede Stangler-Zuschrott: Anormale Augenstellung als Aussage in der bildenden Kunst Europas. In: Spektrum der Augenheilkunde, 2018, doi:10.1007/s00717-018-0392-y
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Sehstörungen und Risiken frühzeitig erkennen – kindergesundheit-info.de: unabhängiges Informationsangebot der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
- Leitlinie Nr. 2 des Berufsverbands der Augenärzte Deutschlands, BVA - Augenärztliche Basisdiagnostik bei Kindern in den ersten zwei Lebensjahren (PDF; 73 kB)
- Leitlinie Nr. 3 des Berufsverbands der Augenärzte Deutschlands, BVA - Augenärztliche Basisdiagnostik bei Kindern vom beginnenden 3. bis zum vollendeten 6. Lebensjahr (PDF; 95 kB)
- Leitlinie Nr. 26a des Berufsverbands der Augenärzte Deutschlands, BVA - Amblyopie (PDF; 626 kB)
- Leitlinie Nr. 26b des Berufsverbands der Augenärzte Deutschlands, BVA - Nichtparetisches Schielen
- Leitlinie Nr. 26c des Berufsverbands der Augenärzte Deutschlands, BVA - Augenmuskeloperation wegen nichtparetischen Schielens und Nystagmus bedingter Kopfzwangshaltung
- Leitlinie Nr. 27 des Berufsverbands der Augenärzte Deutschlands, BVA - Paretisches Schielen
- Leitlinie Nr. 27a des Berufsverbands der Augenärzte Deutschlands, BVA - Augenmuskeloperation wegen paretischen Schielens
- Leitlinie Nr. 31 des Berufsverbands der Augenärzte Deutschlands, BVA - Augenärztliche Screening-Untersuchung von Frühgeborenen (PDF; 3,9 MB)
- Bielschowsky-Gesellschaft für Schielforschung und Neuroophthalmologie
- BVA – Berufsverband der Augenärzte Deutschlands e. V.
- DOG – Deutsche Ophthalmologische Gesellschaft e. V. (PDF; 122 kB)
- BOD Berufsverband Orthoptik Deutschland e. V.
- VDOÖ Verband der diplomierten Orthoptistinnen Österreichs
- SVO/ASO Schweizerischer Verband der Orthoptistinnen und Orthoptisten
- Ausführlicher Übersichtsartikel mit Bildern
- Behandlung von Schielen. Information des VDOÖ
- Sk2 Leitlinie Visuelle Wahrnehmungsstörungen (PDF; 592 kB) der AWMF, Stand 04-2017; abgerufen am 26. Januar 2018
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Pschyrembel - Klinisches Wörterbuch. 256. Auflage. bearbeitet unter der Leitung von Christoph Zink. De Gruyter, Berlin / New York 1990, ISBN 3-11-010881-X.
- ↑ Leitlinie Nr. 26b des Berufsverbands der Augenärzte Deutschlands, BVA - Nichtparetisches Schielen
- ↑ D. Wieser: [Illustration of the incomitance pattern in congenital unilateral obliquus superior paresis with the synoptometer (author’s transl)]. In: Klinische Monatsblätter für Augenheilkunde. Band 178, Nummer 2, Februar 1981, S. 95–101, doi:10.1055/s-2008-1055306. PMID 7230707.
- ↑ Siegfried Priglinger, Michael Buchberger: Augenmotilitätsstörungen - Computerunterstützte Diagnose und Therapie. Springer Verlag, 2005, ISBN 3-211-20685-X.
- ↑ Inge Flehmig: Normale Entwicklung des Säuglings und ihre Abweichungen: Früherkennung und Frühbehandlung. Georg Thieme Verlag, 2007. ISBN 978-3-13-560607-1
- ↑ DWDS - Der deutsche Wortschatz von 1600 bis heute
- ↑ Horwood A: Neonatal ocular misalignments reflect vergence development but rarely become esotropia. In: Br J Ophthalmol. 87. Jahrgang, Nr. 9, 2003, S. 1146-50, doi:10.1136/bjo.87.9.1146, PMID 12928285, PMC 1771854 (freier Volltext).
- ↑ Candy TR: The Importance of the Interaction Between Ocular Motor Function and Vision During Human Infancy. In: Annu Rev Vis Sci. 5. Jahrgang, 2019, S. 201–221, doi:10.1146/annurev-vision-091718-014741, PMID 31525140, PMC 7133444 (freier Volltext).
- ↑ Herbert Kaufmann, Heimo Steffen (Hrsg.): Strabismus. 4. Auflage. Georg Thieme Verlag, Stuttgart, New York 2012, ISBN 978-3-13-156934-9, S. 193 (660 S., eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Ich weiß, dass ich nichts weiß? Bemerkungen zur Okklusionsbehandlung. In: Der Ophthalmologe. Volume 99, Number 10 / Oktober 2002. doi:10.1007/s00347-002-0711-0
- ↑ Daniel S. Mojon: Minimally invasive strabismus surgery. In: Expert Review of Ophthalmology. Bd. 5, Nr. 6, 2010, S. 811–820, doi:10.1586/eop.10.72.
- ↑ Information der Universitäts-Augenklinik Lübeck
- ↑ Herbert Kaufmann: Strabismus. Unter Mitarbeit von W. de Decker u. a. Enke, Stuttgart 1986, ISBN 3-432-95391-7, S. 186.
- ↑ Eintrag zu Extraokuläre Muskelfibrose, kongenitale. In: Orphanet (Datenbank für seltene Krankheiten)
- ↑ a b Christina Gerth, Klara Landau: Wie viel Genetik steckt im Strabismus? In: Ars Medici. Nr. 22, 2016, S. 1044–1046 (rosenfluh.ch [PDF; abgerufen am 9. Dezember 2023]).
- ↑ Frank Hanisch, Viktoria Bau, Stephan Zierz: Die kongenitale Fibrose der äußeren Augenmuskeln (CFEOM) und andere Phänotypen der kongenitalen kranialen Dysinnervationssyndrome (CCDD). In: Springer (Hrsg.): Der Nervenarzt. April 2005, S. 395–402, doi:10.1007/s00115-004-1742-3. Zusammenfassung.
- ↑ Mary C. Whitman, Elizabeth C. Engle: Ocular congenital cranial dysinnervation disorders (CCDDs): insights into axon growth and guidance. doi:10.1093/hmg/ddx168, PMID 28459979.
- ↑ Herbert Kaufmann: Strabismus. Unter Mitarbeit von W. de Decker u. a. 3. Auflage. Georg Thieme Verlag, 2003, ISBN 3-13-129723-9, S. 469 ff. online auf: books.google.de
- ↑ Periphere Augenmuskel- und -nervenparesen. In: Leitlinien für Diagnostik und Therapie in der Neurologie. 3. überarbeitete Auflage. Georg Thieme Verlag, Stuttgart 2005, ISBN 3-13-132413-9. (AWMF-Leitlinien-Register: Nr. 030/033).
- ↑ Botulinumtoxin-Injektionen zur Behandlung von Strabismus. In: Der Ophthalmologe 104, S. 759–762 (2007). doi:10.1007/s00347-007-1573-2
- ↑ Herbert Kaufmann, Heimo Steffen: Strabismus. 4. Auflage, Georg Thieme Verlag, Stuttgart, New York 2012, S. 234 ff. ISBN 3-13-129724-7
- ↑ G. Meyer-Schwickerath: Das Annette von Droste-Hülshoff-Syndrom*. In: Klinische Monatsblätter für Augenheilkunde. Band 184, 1984, S. 574. doi:10.1055/s-2008-1054558.
- ↑ M. Pawlak, A. Gotz-Wieckowska: [Annette von Droste-Hülshoff syndrome–case report]. In: Klinika oczna. Band 112, Nr. 4–6, 2010, S. 135–137. PMID 20825069.
- ↑ Hermann Grapow: Kranker, Krankheit und Arzt. Berlin 1956 (= Grundriß der Medizin der Alten Ägypter, 3), S. 54 und 138.
- ↑ Carl Hans Sasse: Geschichte der Augenheilkunde in kurzer Zusammenfassung mit mehreren Abbildung und einer Geschichtstabelle (= Bücherei des Augenarztes. Heft 18). Ferdinand Enke, Stuttgart 1947, S. 10.
- ↑ Katja Bossow: Vom Beginn der Schielbehandlung bis zur Entstehung des Berufes des Orthoptisten. In: Würzburger medizinhistorische Mitteilungen 23, 2004, S. 528–534; hier: S. 528 f.
- ↑ Franz Krogmann: Schielen (Strabismus). In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 1295.
- ↑ Elfried Stangler-Zuschrott: Schielen in der Kunst?! - Eine Untersuchung aus medizinischer Sicht. Wien.
- ↑ Franz Krogmann: Schielen (Strabismus). 2005, S. 1295.
- ↑ Rudolf Sieverts, Hans-Joachim Schneider (Hrsg.): Handwörterbuch der Kriminologie - Psychologie des Verbrechens. de Gruyter, 1976, ISBN 3-11-007107-X, S. 422.
- ↑ J. F. Dieffenbach: Ueber das Schielen und die Heilung desselben durch die Operation. Förstner, Berlin 1842 (Nachdruck. VDM, Müller, Saarbrücken 2007, ISBN 978-3-8364-0460-0).
- ↑ Wortbedeutung in Wiktionary