Künstliche Befruchtung
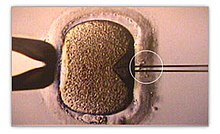
Künstliche Befruchtung ist eine medizinische Behandlung zur Herbeiführung einer Schwangerschaft. Der biologische Prozess beginnt mit dem Zusammentreffen der Spermien und der Eizelle und endet mit der Vereinigung der beiden Vorkerne mit ihren jeweils haploiden Chromosomensätzen. Das Ergebnis dieser Karyogamie ist eine Zygote, die die Genome beider Eltern enthält.[1] Künstliche Befruchtung darf in Deutschland nur von einem Arzt vorgenommen werden und setzt die Einwilligung von Mann und Frau voraus (§ 9 Nr. 1, § 4 Abs. 1 Nr. 1 ESchG).
In der Tierzucht wird der Vorgang als künstliche Besamung bezeichnet. Bei Pflanzen geht der Befruchtung die Fremd- oder Selbstbestäubung voraus.
Künstliche Befruchtung wird bei Menschen angewandt, um Einzelpersonen oder Paaren mit Kinderwunsch zu einem Kind (oder Kindern) zu verhelfen, den sie sich auf natürlichem Wege nicht erfüllen können oder wollen. Bei über 90 % der betroffenen heterosexuellen Paare liegen körperliche Ursachen für die Kinderlosigkeit zu Grunde.[2] Auch lesbische Paare nutzen die Möglichkeit einer künstlichen Befruchtung; ebenso alleinstehende Frauen, die keinen Partner haben. Gleichgeschlechtliche Paare haben in Deutschland jedoch keinen Anspruch gegen die gesetzlichen Krankenkassen auf eine Kinderwunschbehandlung,[3] ebenso wenig Alleinstehende.[4]
Geschichte
[Bearbeiten | Quelltext bearbeiten]Im 18. Jahrhundert unternahm der italienische Physiologie Lazzaro Spallanzani Versuche zur künstlichen Befruchtung des Froscheies.[5] Der französische Mediziner Girault hatte in der ersten Hälfte des 19. Jahrhunderts Versuche mit künstlicher Befruchtung beim Menschen angestellt und hierüber im Jahre 1869 unter dem Titel „Etude sur la génération artificielle dans l’espèce humaine, lue à la société médicale du Pantheon, par M. le Dr. Girault. Paris 1869“. eine Studie veröffentlicht. Hierüber berichtete der Gynäkologe Wilhelm Schlesinger in der Wiener Medizinischen Wochenschrift:
„M. Dr. Girault hat […] vorerst Versuche bei Thieren gemacht und es ist ihm namentlich bei Hunden gelungen, eine wahrhaft imponirende Nachkommenschaft durch die künstliche Befruchtung zu erhalten. Er fragte sich nun, ob es nicht möglich wäre, dasselbe beim Menschen zu erreichen, was ihm bei Thieren so glänzend gelungen. […] Ich brauche blos eine kleine Spritze und ein Ansatzrohr. In den meisten Fällen ziehe ich es sogar vor, das Sperma in eine Sonde zu giessen, dieselbe in den Halskanal des Uterus einzuführen und mit dem Munde in die Sonde zu blasen. In diesem Falle bin ich sicher, dass alles Sperma in den Uterus dringt, während bei Anwendung der Spritze manchmal ein Theil der Flüssigkeit in der letzteren zurückbleibt, was natürlich in den Fällen sehr unangenehm ist, wenn man überhaupt nur wenig Sperma zur Verfügung hat. […] Im Jahre 1838, wir lassen jetzt fortwährend den Herrn Kollegen, Dr. G., wörtlich sprechen, wurde ich von dem Grafen von L… konsultirt wegen seiner 23jährigen Tochter […]. Ich proponirte ihr nun die künstliche Befruchtung, was sie auch sofort acceptirte. Ihr Mann, der 35 Jahre alt war, refusirte zwar, aber dem Willen der Frau musste sich alle Welt fügen, und am 27. April machte ich die erste Injektion mit einem geradegerichteten männlichen Katheter, dessen Ende mit einer Oeffnung versehen war. Nachdem ich das Instrument gereinigt hatte, liess ich eine Gummilösung durchfliessen und füllte es sodann mit dem Sperma des Mannes. […] Am 5. Juni […] wiederholte [ich] die Prozedur. Die beiden Eheleute reisten nun nach Nizza, die Dame wurde schwanger und gebar am 1. März 1839 einen gesunden Knaben.“
In den Jahren 1840 bis 1862 soll es in neun weiteren Fällen zu Geburten infolge künstlicher Befruchtung durch Girault gekommen sein.[7]
Als ein Pionier der Samenspende gilt Berthold P. Wiesner (1901–1972). Wiesner betrieb zusammen mit seiner Partnerin Mary Barton von 1940 bis 1960 eine Fruchtbarkeitsklinik in der Londoner Harley Street, in der Frauen (vor allem aus der Mittel- und Oberschicht) mit unfruchtbaren Männern Spendersamen erhielten. (Erhebliche Teile des gespendeten Samens musste Wiesner wegen damals mangelnder gesellschaftlicher Akzeptanz selbst beisteuern, weshalb er mit geschätzten 600 Nachkommen heute als kinderreichster Mensch gilt, der jemals lebte.)[8]
1978 kam Louise Brown, das erste im Reagenzglas gezeugte „Retortenbaby“, zur Welt. Mittlerweile ist Louise Brown selbst Mutter. Ihre Kinder wurden auf natürliche Weise gezeugt.[9]
In Deutschland durften Ärzte früher Inseminationen nur bei verheirateten Frauen durchführen. Alleinstehende oder homosexuelle Frauen, die ihren Kinderwunsch mittels Insemination erfüllen wollten, durften die Insemination allerdings straffrei und gefahrlos selber vornehmen. Das Samenspenden zu diesem Zweck war bereits in der Vergangenheit nicht strafbar. Jede Person, die einer unverheirateten Frau beim Vorgang der Insemination als solchem half, machte sich aber genauso strafbar wie ein Arzt. In einigen benachbarten EU-Staaten (Niederlande, Belgien, Dänemark, ...) war die Insemination durch Ärzte auch bei alleinstehenden Frauen und lesbischen Paaren erlaubt und deshalb möglich.
Die Richtlinien zur Durchführung der assistierten Reproduktion wurden mittlerweile von der Bundesärztekammer überarbeitet und in Deutschland ist es nunmehr auch Ärzten laut Berufsordnung gestattet, bei unverheirateten Frauen Inseminationen vorzunehmen, sofern der Samenspender in einer festgefügten Partnerschaft zur Frau steht und gesichert ist, dass er die Vaterschaft anerkennen wird.[10] Inwiefern auch verpartnerten lesbischen Frauen die Insemination durch Ärzte erlaubt ist, ist umstritten. Nach Ansicht des LSVD ist die Insemination verpartnerten Frauen erlaubt.[11]
Seit 1997 wird auch die Mitochondriale Austauschtherapie zur künstlichen Befruchtung angewandt.[12] Dabei wird einer in vitro befruchteten Eizelle der Mutter der Zellkern entfernt und anschließend in die entkernte Eizelle einer Eizellspenderin eingesetzt. Dadurch wird ein kleiner Teil des Erbguts durch die Mitochondrien der Eizellspenderin, die sich außerhalb des Zellkerns befinden, weitergegeben. Das Genom eines Embryos, der durch einen solchen Vorgang entsteht, besteht somit aus den Erbinformationen von insgesamt drei Personen. Durch die Mitochondriale Austauschtherapie kann die Weitergabe bestimmter Erbkrankheiten, die über die Mitochondrien erfolgt, verhindert werden.[13]
Bis Juli 2014 wurden weltweit schätzungsweise fünf Millionen Babys auf diese Weise geboren, bei einer Erfolgsrate abhängig vom Behandlungstyp von etwa 20–30 %. Die Prävalenz der Infertilität wird mit 9 % angegeben und die meisten assistierten Reproduktionstechniken werden bei 30–39-jährigen Patientinnen durchgeführt.[14]
In Deutschland wurden im Jahre 2003 etwa 20.000 Kinder nach Insemination, In-vitro-Fertilisation (IVF) oder ICSI geboren, also etwa zwei Prozent aller geborenen Kinder insgesamt. Zum Vergleich: In Dänemark, dem Land mit der weltweit höchsten Quote an durch künstliche Befruchtung gezeugten Kindern, war um 2005 die Rate mit 3,9 Prozent fast doppelt so hoch.[15]
2020 hat die Zahl der künstlichen Befruchtungen in Deutschland während der Corona-Einschränkungen einen Höchststand erreicht: die deutschen Kinderwunschzentren nahmen 108.000 Behandlungen vor (9,3 Prozent mehr als im Jahr zuvor). 2019 waren es 99.000 Behandlungen.[16]
Arten
[Bearbeiten | Quelltext bearbeiten]Homologe Insemination
[Bearbeiten | Quelltext bearbeiten]Als homologe Insemination wird die Befruchtung mit den Spermien des Ehepartners oder Partners einer festen, auf Dauer angelegten Partnerschaft bezeichnet. Sie ist in den meisten Staaten (zum Beispiel Deutschland,[17] Österreich und Italien) zugelassen.[10] Die homologe Insemination schließt auch die Anwendung der Insemination bei einer unverheirateten Frau in festgefügter Partnerschaft mit ein.
Donogene bzw. heterologe Insemination
[Bearbeiten | Quelltext bearbeiten]Ist der Samenspender nicht der Ehemann oder Partner einer festgefügten Partnerschaft, wird das Verfahren auch als heterologe oder donogene Insemination bezeichnet. Im allgemeinen Sprachgebrauch wird unter dem Begriff Samenspende eine solche Fremdspende verstanden.
Eizellspende
[Bearbeiten | Quelltext bearbeiten]Anders als die Samenspende ist die Eizellspende in Deutschland verboten. § 1 Abs. 1 Nr. 1, Nr. 2 und Nr. 7 ESchG sollen die sog. gespaltene Mutterschaft, bei der genetische und austragende Mutter nicht identisch sind, verhindern.[18][19]
In vielen anderen Ländern wie in Spanien, in Belgien, in den Vereinigten Staaten oder in der Tschechischen Republik ist sie im Rahmen der künstlichen Befruchtung hingegen erlaubt. Dort können sich auch deutsche Paare ihren bisher unerfüllten Kinderwunsch per künstlicher Befruchtung erfüllen. Das Durchschnittsalter der spendenden Frauen liegt bei 24 Jahren.[20][21] Ende 2007 wurde in deutschen Medien und der Politik über die Zulassung der Eizellenspende in Deutschland diskutiert.[22] Zur Legalisierung der Eizellspende auch in Deutschland brachte die FDP-Fraktion im März 2020 ein Gesetzentwurf in den Deutschen Bundestag ein.[23][24] Über den Entwurf hat der 19. Deutsche Bundestag nicht mehr abgestimmt.
Der Europäische Gerichtshof für Menschenrechte entschied im März 2010: Wenn ein Staat künstliche Befruchtung zulässt, dann darf er die Eizellspende nicht verbieten.[25] Das Gericht urteilte, es sei eine „nicht durch objektive und vernünftige Gründe zu rechtfertigende“ Ungleichbehandlung, wenn man Paare, die eine Eizellspende benötigen, von der künstlichen Befruchtung ausschließt. Im November 2011 wurde diese Entscheidung durch die Große Kammer des Europäischen Gerichtshofs für Menschenrechte wieder aufgehoben. Ein Verbot widerstrebe nicht dem Recht auf Familienplanung.[26]
Methoden
[Bearbeiten | Quelltext bearbeiten]Es gibt verschiedene wissenschaftliche Methoden der künstlichen Befruchtung, die abhängig von dem Grund der Unfruchtbarkeit angewendet werden.[27][28]
Die sog. Bechermethode ist keine medizinische Maßnahme.
Insemination
[Bearbeiten | Quelltext bearbeiten]Um eine Schwangerschaft zu ermöglichen, werden bei einer Insemination die Samenzellen direkt mit einer Spritze oder über einen weichen Katheter in die Gebärmutter (intrauterin), den Gebärmutterhals (intrazervikal) oder den Eileiter (intratubar) gespritzt. Die Samenzellen müssen dann selbständig bis zur befruchtungsfähigen Eizelle finden.
- Intrauterine Insemination (IUI): Sperma wird während der fruchtbaren Tage der Frau bis in ihre Gebärmutter gebracht.
- Intracervical Insemination (ICI): Unbehandeltes Sperma wird bis in den Gebärmutterhals gebracht.
- Intrauterine Tuboperitoneal Insemination (IUTPI): Vorbehandeltes Sperma wird sowohl in die Gebärmutter als auch in den Eileiter gebracht.
- Intratubal Insemination (ITI): Vorbehandeltes Sperma wird in den Eileiter gebracht.
In-Vitro-Fertilisation
[Bearbeiten | Quelltext bearbeiten]Bei der In-Vitro-Fertilisation (IVF) werden der Frau befruchtungsfähige Eizellen entnommen und in einer Nährlösung mit den Samenzellen des Partners befruchtet. Um genügend befruchtungsfähige Eizellen aus den Eierstöcken zu bekommen, wird vor einer IVF in der Regel eine Behandlung mit Hormonen durchgeführt.
Die Intrazytoplasmatische Spermieninjektion (ICSI) ist ein abgewandeltes Verfahren, bei der eine aus dem Ejakulat oder operativ aus den Hoden oder Nebenhoden gewonnene Samenzelle direkt in die weibliche Eizelle injiziert wird.
Intratubarer Gametentransfer
[Bearbeiten | Quelltext bearbeiten]Der Frau mit Hilfe einer Laparoskopie (Bauchspiegelung) entnommene Eizellen werden zusammen mit aufbereiteten Samenzellen des Partners entweder über die Bauchdecke oder mithilfe eines Katheters durch den Muttermund in einen oder in beide Eileiter gespritzt. Das befruchtete Ei soll in die Gebärmutter wandern und sich dort einnisten.
Gesundheitliche Risiken
[Bearbeiten | Quelltext bearbeiten]Eine Studie von 2018 zeigte, dass acht der 52 Teilnehmer (16 %), aber nur einer der 43 Kontrollteilnehmer (2,5 %) die Kriterien der arteriellen Hypertonie (Bluthochdruck) erfüllte.[29] Weitere Risikofaktoren sind niedriges Geburtsgewicht, Frühgeburt, Schwangerschaftsvergiftung und Diabetes mellitus.[30]
Rechtslage in Deutschland
[Bearbeiten | Quelltext bearbeiten]Ärztliches Berufsrecht
[Bearbeiten | Quelltext bearbeiten]Eine Richtlinie der Bundesärztekammer stellt gem. § 16b des Transplantationsgesetzes (TPG) den allgemein anerkannten Stand der Erkenntnisse der medizinischen Wissenschaft für die Entnahme und Übertragung von menschlichen Keimzellen (Ei- und Samenzellen) im Rahmen von Verfahren der assistierten Reproduktion, einschließlich der Insemination und der In-vitro-Fertilisation auch im Rahmen einer Präimplantationsdiagnostik (PID) fest.[31] Im Einzelfall gilt die widerlegbare Vermutung, dass bei Beachtung der Richtlinie im Rahmen einer Kinderwunschbehandlung der Stand der wissenschaftlichen Erkenntnisse eingehalten worden ist (§ 16b Abs. 2 TPG).
Außer in Bayern und Berlin ist die Richtlinie in allen Bundesländern Bestandteil des ärztlichen Berufsrechts.[32][33]
Embryonenschutzgesetz
[Bearbeiten | Quelltext bearbeiten]Das Embryonenschutzgesetz (ESchG) verbietet vor allem die Leihmutterschaft und die Präimplantationsdiagnostik, insbesondere die Auswahl des genetischen Geschlechts anhand der Geschlechtschromosomen. Ausnahmen gelten nur, um das Kind vor einer schwerwiegenden geschlechtsgebundenen Erbkrankheit zu bewahren.
Verboten ist auch, eine Eizelle mit dem Samen eines Mannes nach dessen Tode künstlich zu befruchten (§ 4 Abs. 1 Nr. 3 ESchG). Dieser Tatbestand ist jedoch nach Ansicht des OLG Rostock nicht erfüllt, wenn eine Eizelle noch zu Lebzeiten des Mannes mit dessen Samen imprägniert und sodann kryokonserviert worden war und der Frau erst nach dessen Tod eingesetzt werden soll. In Neubrandenburg gewann 2010 eine junge Witwe in zweiter Instanz einen Prozess gegen eine Klinik auf Herausgabe ihrer befruchteten Eizellen, nachdem der Ehemann kurz nach der Befruchtung tödlich verunglückt war. Das Landgericht Neubrandenburg hatte die Klage in erster Instanz abgewiesen.[34] Die Richter am Oberlandesgericht Rostock stellten jedoch fest: Weil der Samen bereits zu Lebzeiten des Mannes untrennbar von der Eizelle eingeschlossen worden sei, könne nicht mehr von der Verwendung des Samens eines Mannes nach dessen Tod gesprochen werden, wenn nun die konservierten Eizellen der Klägerin aufgetaut und die noch zu Lebzeiten des Mannes eingeleitete künstliche Befruchtung fortgesetzt wird.[35]
Kosten
[Bearbeiten | Quelltext bearbeiten]Leistungen der gesetzlichen Krankenversicherung
[Bearbeiten | Quelltext bearbeiten]Seit dem Gesundheitsreformgesetz vom 20. Dezember 1988[36] zählen zur Krankenbehandlung nur Leistungen zur Herstellung der Empfängnis- oder Zeugungsfähigkeit (§ 27 Abs. 1 Satz 3 SGB V), nicht jedoch Leistungen für eine künstliche Befruchtung.
Mit Gesetz vom 26. Juni 1990[37] wurde die Finanzierung von medizinischen Maßnahmen zur Herbeiführung einer Schwangerschaft als Leistung der gesetzlichen Krankenversicherung rückwirkend zum 1. Januar 1989 in das SGB V aufgenommen. Der Gesetzgeber hat diese Maßnahmen nach § 27a SGB V dabei nicht als Behandlung einer Krankheit angesehen, sondern nur den für Krankheiten geltenden Regelungen des SGB V unterstellt und insoweit einen eigenständigen Versicherungsfall geschaffen.[38]
Das GKV-Modernisierungsgesetz senkte zum 1. Januar 2004 die Leistungen der gesetzlichen Krankenversicherung bei medizinischen Maßnahmen zur künstlichen Befruchtung von 100 % für bis zu vier Versuche auf einen Zuschuss von 50 % für maximal drei Versuche. Seitdem ließen sich nur noch halb so viele Paare behandeln. Einige gesetzliche Krankenkassen gewähren Mehrleistungen kraft Satzung gem. § 11 Abs. 6 SGB V.[39][40] Privatversicherungen leisten im tariflichen Umfang, wenn eine auf körperlichen Ursachen beruhende Zeugungsunfähigkeit des Versicherten eine Krankheit im Sinne von § 1 Abs. 2 Satz 1 MB/KK darstellt.[41][42]
Wie bei anderen Leistungen der gesetzlichen Krankenversicherung auch regeln Richtlinien des Gemeinsamen Bundesausschusses (G-BA) die medizinischen Einzelheiten zu den Voraussetzungen, Methoden und medizinischen Indikationen sowie zum Umfang der ärztlichen Maßnahmen zur Herbeiführung einer Schwangerschaft durch künstliche Befruchtung (§ 27a Abs. 5, § 92 Abs. 1 Satz 2 Nr. 10 SGB V).[43]
Die gesetzlichen Voraussetzungen zur Kostenübernahme durch Krankenkassen für medizinische Maßnahmen zur Herbeiführung einer Schwangerschaft gem. § 27a SGB V sind:
- Erforderlichkeit nach ärztlicher Feststellung,
- hinreichende Aussicht, dass durch die Maßnahmen eine Schwangerschaft herbeigeführt wird. Eine hinreichende Aussicht besteht nicht mehr, wenn die Maßnahme bereits drei Mal ohne Erfolg durchgeführt worden ist;
- die Personen, die diese Maßnahmen in Anspruch nehmen wollen, sind miteinander verheiratet. Das Zusammenleben in einer nichtehelichen Lebensgemeinschaft reicht nicht aus,[44] ebenso wenig eine gleichgeschlechtliche Ehe;[45]
- es werden ausschließlich Ei- und Samenzellen der Ehegatten verwendet (homologe Insemination),
- Unterrichtung der Ehegatten vor Durchführung der Maßnahmen durch einen Arzt, der die Behandlung nicht selbst durchführt, über die Behandlung unter Berücksichtigung ihrer medizinischen und psychosozialen Gesichtspunkte und Überweisung an einen Arzt oder eine Einrichtungen mit Genehmigung nach § 121a SGB V (Kinderwunschzentrum),
- Versicherte müssen das 25. Lebensjahr vollendet haben; weibliche Versicherte dürfen das 40., männliche das 50. Lebensjahr noch nicht vollendet haben und
- Vorlage eines Behandlungsplans.
Im Mai 2007 änderte der Bundesfinanzhof seine Rechtsprechung und entschied, dass neben verheirateten auch unverheiratete, empfängnisunfähige Frauen die von ihnen getragenen Kosten einer künstlichen Befruchtung als außergewöhnliche Belastung abziehen können, wenn die Maßnahmen in Übereinstimmung mit den Richtlinien der ärztlichen Berufsordnungen vorgenommen werden.[46][47] Am 3. März 2009 bestätigte das Bundessozialgericht die Zulässigkeit der Altersgrenze der Ehefrau von 40 Jahren für Leistungen der Krankenkassen.[48] Am 27. Januar 2009 entschied das Bundesverfassungsgericht, dass der (nur) 50%ige Kostenzuschuss der gesetzlichen Krankenkassen für künstliche Befruchtung verfassungsgemäß ist.[49][50]
Mit einem Gesetzentwurf vom 16. August 2011 sollte erreicht werden, ergänzend zur 50%igen Übernahme der Behandlungskosten durch die Krankenkasse die Voraussetzungen dafür zu schaffen, dass der Bund die Kinderwunschbehandlung zukünftig zu 25 % mitfinanziert und damit die bisherige Kostenbeteiligung der Paare von 50 auf 25 % sinkt.[51] Das Gesetz kam jedoch wegen Ablaufs der Wahlperiode nicht mehr zustande.[52]
Gleichwohl gibt es in Deutschland Ärzte, die bei Alleinstehenden, unverheirateten Paaren oder Frauen mit Partnerin heterologe Inseminationen durchführen.[53] Das ist nach dem Embryonenschutzgesetz nicht verboten, wenn die Eizelle derjenigen Frau befruchtet wird, die das Kind austrägt und sie ihr Kind nach der Geburt nicht auf Dauer Dritten überlassen will. Es ist unter bestimmten Voraussetzungen wie der juristischen Beratung des Paares und der notariellen Dokumentation der späteren Elternstellung auch berufsrechtlich zulässig, Keimzellen oder Embryonen nicht nur bei Ehepaaren, sondern auch bei Lebensgemeinschaften zu verwenden und heterologe Verfahren durchzuführen.[54] Es besteht dann aber keine Leistungspflicht der gesetzlichen Krankenversicherung, auch nicht für Ehepaare, wenn beide Partner unfruchtbar sind und der Samen eines Spenders verwendet wird.[55][56][57]
Alleinstehende Frauen oder nicht verheiratete lesbische Paare können auch im Ausland, etwa in Dänemark, in Spanien[58], in Schweden,[59] im Vereinigten Königreich oder in den Vereinigten Staaten mit Hilfe einer Samenbank schwanger werden.
Kostenzuschüsse durch Bundesländer
[Bearbeiten | Quelltext bearbeiten]Viele Bundesländer sind dazu übergegangen, die Kostenerstattungen der gesetzlichen Krankenkassen in Höhe von 50 % für maximal die ersten drei Behandlungsversuche auf 100 % aufzustocken. Bis zu 50 Prozent des verbleibenden Eigenanteils werden übernommen von Nordrhein-Westfalen, Berlin, Mecklenburg-Vorpommern, Niedersachsen, Sachsen, Sachsen-Anhalt, Thüringen, Hessen und Brandenburg[60]. Rheinland-Pfalz hat zum 1. März 2020 ein Förderprogramm für ungewollt kinderlose Paare eingeführt.[61]
Kostenübernahme durch den Bund für unverheiratete Paare
[Bearbeiten | Quelltext bearbeiten]Seit Januar 2016 übernimmt der Bund einen Teil der Kosten der künstlichen Befruchtung auch bei unverheirateten Paaren.[62]
Kostenübernahme durch private Versicherungen für Singlefrauen
[Bearbeiten | Quelltext bearbeiten]In einem Urteil des Oberlandesgericht Karlsruhe vom 13. Oktober 2017 wurde eine private Krankenversicherung (PKV) verpflichtet, der ledigen Mutter die künstliche Befruchtung zu zahlen. Eine Beschränkung der Leistungserstattung auf Verheiratete durch die Privatkasse ist unwirksam. Eine Revision zum Bundesgerichtshof (BGH) wurde zugelassen. Die PKV ging nicht zum BHG;[63] das Urteil wurde rechtskräftig.[64][65]
Auskunftsanspruch des Kindes bei heterologer Insemination
[Bearbeiten | Quelltext bearbeiten]In Deutschland gibt es schätzungsweise rund 2.500 Schwangerschaften und 1.200 Geburten aufgrund einer ärztlich unterstützten heterologen Insemination pro Jahr.[66]
Viele Kinder schildern es als belastend, nicht zu wissen, wer ihr genetischer Erzeuger ist. Es ist unbekannt, wie viele von ihnen von ihren Eltern über ihre Entstehungsweise aufgeklärt wurden. Die Position, dass eine frühzeitige Offenlegung der Wahrheit über den Zeugungsweg späteren Identitätskrisen des mittels einer Samenspende entstandenen Kindes vorbeugen kann, setzte sich jedoch zunehmend durch.
Seit 1. Juli 2018 gezeugte Kinder haben in Deutschland einen rechtlichen Anspruch auf Auskunft über den Samenspender. Dazu wurde mit dem Gesetz zur Regelung des Rechts auf Kenntnis der Abstammung bei heterologer Verwendung von Samen[67] ein Samenspenderregister errichtet. Die Kinder können hier Namen und Anschrift ihres leiblichen Vaters erfahren.[68]
Familienrechtliche Beziehungen
[Bearbeiten | Quelltext bearbeiten]Bei der homologen Insemination ergeben sich hinsichtlich Abstammung und Sorgerecht, Unterhalt und gesetzlicher Erbfolge keine Besonderheiten gegenüber einem auf natürlichem Weg gezeugten, ehelichen Kind. Mutter des Kindes ist die Frau, die es geboren hat, Vater ist der Mann, der zum Zeitpunkt der Geburt mit der Mutter des Kindes verheiratet ist (§ 1591, § 1592 Nr. 1 BGB). Es gilt der lateinische Grundsatz Pater est quem nuptiae demonstrant (Vater ist, wen die Verheiratung bezeichnet).[69]
Bei der heterologen Insemination ist ebenfalls die Frau, die das Kind geboten hat, rechtlich die Mutter des Kindes und grundsätzlich alleinsorgeberechtigt (§ 1591, § 1626a Abs. 3 BGB). Partner oder Partnerin der Mutter, die mit ihr in einer verfestigten Lebensgemeinschaft leben, haben die Möglichkeit, gem. § 1766a BGB das Kind im Wege der Stiefkindadoption anzunehmen.
Die gerichtliche Feststellung der Vaterschaft des Samenspenders ist bei heterologer Verwendung einer Samenspende im Rahmen einer ärztlich unterstützten künstlichen Befruchtung in einem Kinderwunschzentrum ausgeschlossen (§ 1600d Abs. 4 BGB). Damit werden Männer, die mit ihrer Samenspende ersichtlich keinerlei elterliche Verantwortung für Kinder von ihnen regelmäßig unbekannten Paaren mit Kinderwunsch übernehmen wollen, von einer Inanspruchnahme als rechtlicher Vater freigestellt, insbesondere von unterhaltsrechtlichen Ansprüchen der mit einer Samenspende gezeugten Kinder. Die Kinder kommen auch nicht als gesetzliche Erben in Betracht.
Das gilt nicht in den Fällen einer nicht ärztlich unterstützten künstlichen Befruchtung, insbesondere mittels sog. Becherspende.[70][71][72][73] Dem leiblichen Vater kann im Fall der privaten Samenspende außer der Vaterschaft auch ein Umgangsrecht mit dem Kind zustehen (§ 1686a BGB).[74][75] Ein Mann, der im Zeitpunkt der Geburt mit der Mutter verheiratet ist, ist zwar der rechtliche Vater des Kindes gem. § 1592 Nr. 1 BGB. Er selbst und die Mutter können aber die Vaterschaft anfechten, wenn das Kind tatsächlich mit der Samenspende eines Dritten gezeugt worden ist (§ 1600 Abs. 1 Nr. 1, Nr. 3 BGB). Hat der Ehemann der Mutter jedoch in die heterologe Insemination mittels Samenspende eines Dritten eingewilligt, sind weder er noch die Mutter anfechtungsberechtigt (§ 1600 Abs. 4 BGB). Außerdem ist der Ehemann als rechtlicher Vater dem Kind gegenüber zum Unterhalt verpflichtet.[76] Zum Ausschluss der Anfechtung der Vaterschaft durch den Spender oder die Frau ist eine notariell beglaubigte Freistellungsvereinbarung sinnvoll.[77]
Die Vaterschaft eines nicht mit der Mutter verheirateten Samenspenders kann mittels Anerkennung der Vaterschaft durch den Mann mit Zustimmung der Mutter erfolgen oder durch gerichtliche Feststellung (§ 1592 Nr. 2, Nr. 3, § 1594, § 1600d Abs. 1 BGB).[78]
Das Kind kann die Vaterschaft nach § 1600 Abs. 1 Nr. 4, § 1600b BGB innerhalb einer Frist von 2 Jahren ab dem 18. Lebensjahr oder ab Kenntnis der Umstände, die gegen die Vaterschaft sprechen, anfechten. Das ist etwa der Fall, wenn ein Mann, der nicht der biologische Vater ist, die Vaterschaft freiwillig anerkannt hatte.
Rechtslage in anderen europäischen Ländern
[Bearbeiten | Quelltext bearbeiten]Österreich
[Bearbeiten | Quelltext bearbeiten]In Österreich regelt das Fortpflanzungsmedizingesetz (FMedG) seit 1992 die Zulässigkeitsvoraussetzungen bei medizinisch unterstützter Fortpflanzung, Präimplantationsdiagnostik und Zellentnahme.[79][80] Die Samenspende durch einen Dritten ist erlaubt. Seit einer Gesetzesänderung im Jahr 2015 ist die Samenspende auch verpartnerten lesbischen Paaren rechtlich zugänglich.[81][82]
Schweiz
[Bearbeiten | Quelltext bearbeiten]In der Schweiz legt das Fortpflanzungsmedizingesetz von 1998 fest, unter welchen Voraussetzungen die Verfahren der medizinisch unterstützten Fortpflanzung beim Menschen angewendet werden dürfen.[83][84] Die heterologe Insemination war zunächst nur bei Ehepaaren erlaubt. Die Kosten der künstlichen Befruchtung tragen die schweizerischen Krankenkassen. Eine entsprechende Volksinitiative, die die Kostentragung durch die Krankenkassen beenden sollte, wurde im Februar 2014 von der schweizerischen Bevölkerung nicht angenommen.
Nach der eidgenössischen Volksabstimmung über die Ehe für alle wird mit einer Änderung des Schweizerischen Zivilgesetzbuches zum 1. Juli 2022 die Ehefrau der Mutter als der andere Elternteil gelten, wenn die Mutter zum Zeitpunkt der Geburt mit einer Frau verheiratet ist und das Kind nach den Bestimmungen des Fortpflanzungsmedizingesetzes vom 18. Dezember 1998 durch eine Samenspende gezeugt wurde (Art. 225a ZGB).
Die Rechtsfähigkeit des Nasciturus beginnt gem. Art. 31 ZGB grundsätzlich mit dem Zeitpunkt der Zeugung, d. h. der Verschmelzung der Keimzellen.[85] Im Fall einer künstlichen Befruchtung ist strittig, ob die Rechtsfähigkeit analog Art. 31 Abs. 2 ZGB beginnt oder erst mit der Nidation.[86][87]
Weitere Länder
[Bearbeiten | Quelltext bearbeiten]Die Rechtslage in und außerhalb der Europäischen Union ist sehr unterschiedlich.[88][89]
Belgien
[Bearbeiten | Quelltext bearbeiten]Belgien hat im März 2007 die künstliche Befruchtung legalisiert und seine Regelungen zur künstlichen Befruchtung in dem folgenden Gesetz kodifiziert:[90] „Gesetz über die medizinisch assistierte Fortpflanzung und die Bestimmung der überzähligen Embryonen und Gameten“, Belgisches Staatsblatt, 6. Juli 2007.[91]
Frankreich
[Bearbeiten | Quelltext bearbeiten]In Frankreich ist die anonyme Samenspende durch einen Dritten erlaubt. Seit Juni 2021 steht die künstliche Befruchtung auch ledigen Frauen sowie unverheirateten Paaren offen.[92]
Italien
[Bearbeiten | Quelltext bearbeiten]In Italien ist die Leihmutterschaft verboten. Auch die Eizellspende und die heterologe Insemination durch einen Dritten war bis April 2014 verboten. Ein Referendum zur Abschaffung dieses Verbotes ist 2005 wegen zu geringer Beteiligung gescheitert.[93] Im April 2014 hob das Italienische Verfassungsgericht das Verbot der Gametenspende auf.[94][95]
Niederlande
[Bearbeiten | Quelltext bearbeiten]In den Niederlanden ist die anonyme Samenspende erlaubt. Spender dürfen jedoch höchstens 25 Kinder bei 12 Familien zeugen.[96] Der niederländische Samenspender Jonathan Jacob Meijer soll zwischen 2003 und 2024 weltweit zwischen 600 und 3.000 Kinder gezeugt haben.[96][97] Ein Gericht in den Niederlanden hat ihn deswegen 2024 wegen Inzucht angeklagt.[97]
Spanien
[Bearbeiten | Quelltext bearbeiten]Im März 2007 trat in Spanien ein umfassendes Dekret in Kraft, das die heterologe Samenspende erlaubt: Ministerio de Sanidad y Consumo, Real Decreto 1301/2006, de 10 noviembre 2006, No. 19625, BOE núm. 270, 11 noviembre 2006, 39475[98] sowie Tribunal Constitutional, CONFLICTO positivo de competencia n.º 1301-2007, No. 5437, 27 de febrero de 2007, BOE núm. 64, 15 marzo 2007, 11007.[99]
Tschechien
[Bearbeiten | Quelltext bearbeiten]In Tschechien ist laut dem Gesetz Nr. 373/2011 Sb. Eizellspende und Samenspende legal, sicher und anonym.[100] Es können also Zellen beider Personen oder nur von einer Person des Paares zur Befruchtung verwendet werden, gegebenenfalls können Eizellen und Sperma von geeigneten Spendern verwendet werden. Die verwendeten Methoden sind: IUI (Intrauterine Insemination), IVF (In-vitro-Fertilisation) oder ICSI (Intrazytoplasmatische Spermieninjektion). In Tschechien gibt es mehrere Zentren für assistierte Reproduktion, wo sich die Frauen aus ganze Welt den Traum vom eigenen Kind erfüllen können. Für Paare, die eine Schwangerschaft auf einen späteren Zeitpunkt verschieben möchten oder aus gesundheitlichen Gründen ihre Zellen aufbewahren müssen, bieten die Kliniken die Möglichkeit, die Eizellen und Spermien für später einzufrieren (Social Freezing).[101]
Vereinigtes Königreich
[Bearbeiten | Quelltext bearbeiten]Im Vereinigten Königreich ist die anonyme Samenspende durch einen Dritten erlaubt.
Kritik an künstlicher Befruchtung
[Bearbeiten | Quelltext bearbeiten]Kritik an den medizinischen Verfahren
[Bearbeiten | Quelltext bearbeiten]Nachdem in Kalifornien im Februar 2009 eine Frau nach künstlicher Befruchtung Achtlinge geboren hat, die bereits als Alleinerziehende sechs Kinder hat, entbrannte eine bioethische Debatte über künstliche Befruchtung.[102] Gegen den behandelnden Arzt Michael Kamrava laufen Ermittlungen der Gesundheitsbehörde wegen Verletzung der Fürsorgepflicht, auch bezüglich eines anderen Falls, wo er einer 49-jährigen Frau mindestens sieben Embryonen eingepflanzt haben soll.[103] Heftige Ethikdiskussionen löste auch der Fall der Spanierin María del Carmen Bousada aus, die am 29. Dezember 2006 im Alter von 67 Jahren mit Hilfe künstlicher Befruchtung die Zwillinge Pau und Christian gebar. Die älteste Erstgebärende der Welt war alleinerziehende Mutter und starb im Alter von 69 Jahren – also nur zweieinhalb Jahre nach der Geburt ihrer Söhne – an einem Krebsleiden. Dass ihre Söhne nun als Waisen zurückbleiben, ließ die Debatte erneut aufflammen.[104]
In jüngster Zeit wird die Qualität der Kulturmedien bei künstlicher Befruchtung kritisch gesehen, weil deren Zusammensetzung keiner allgemeinverbindlichen Regelung unterliegt. Dieser Umstand soll epigenetische Schäden an der befruchteten Eizelle verursachen, die relevante Gefäßschäden beim so gezeugten Kind nach sich ziehen können.[105]
Auch die großzügige Indikationsstellung zur IVF-Behandlung wird kritisiert, da die betroffenen Paare einer erheblichen psychischen und in Bezug auf die Stimulationsbehandlung der Frau auch körperlichen Belastung ausgesetzt werden, und es nach Abbruch der Behandlung in einem hohen Prozentsatz der Fälle zu spontanen Schwangerschaften kommt.[106]
2002 wurden in Kanada 0,42 % der Gesundheitskosten insgesamt allein für Reproduktionsmaßnahmen wie IVF, ICSI und IUI ausgegeben.[107] Studiendaten aus den USA von 2011 zeigen ein Gesamtkostenvolumen von 61377 $ pro Lebendgeburt mittels IVF.[108] Nach länderspezifischen Daten von 2006 betrugen die Kosten in Deutschland für eine einzelne IVF-Prozedur ca. 5000 US-Dollar[109] ungeachtet ob diese letztlich erfolgreich war und zu einer Lebendgeburt führte oder nicht. Die deutliche Differenz der beiden Beträge erklärt sich zum einen durch die entsprechend geringe Schwangerschaftserfolgsrate, die auch bei „natürlichen“ Konzeptionsversuchen nur etwa bei ein Fünftel bezogen auf alle Versuche liegt, und zum anderen durch die etwa um die Hälfte niedrigeren Kosten in Deutschland im Vergleich zu den Kosten in den USA.
Etwa 30 % der IVF-Behandlungen werden aufgrund der Diagnose „Idiopathische Sterilität“ durchgeführt, obwohl die Effektivität des Verfahrens lediglich für seine originäre Indikation „Tubare Sterilität“ sicher nachgewiesen ist.[106]
Der häufigste Grund für Infertilität von US-Frauen ist das Syndrom der polyzystischen Ovarien (PCO-Syndrom).[110] Seit dessen Erstbeschreibung 1935 durch Stein und Leventhal ist die Pathogenese des Syndroms immer noch nicht vollumfänglich verstanden und es sind bis dato auch keine präzisen Therapieschemata etabliert.[111][112] Eine allgemeine, harte Indikation zur künstlichen Befruchtung bei PCO-Frauen mit Kinderwunsch wird nicht beschrieben. Dennoch ist laut österreichischem IVF-Bericht das PCO-Syndrom 2016 dort der häufigste Grund einer IVF-Behandlung gewesen.[113]
Kritik an rechtlicher Grundlage
[Bearbeiten | Quelltext bearbeiten]In der Regel werden in Deutschland diejenigen Personen rechtlich als Eltern anerkannt, die das Kind biologisch zeugen. Bei gleichgeschlechtlichen Paaren oder alleinstehenden Personen können rechtliche und bürokratische Hürden auftreten, um die Elternschaft zu regeln. So muss etwa bei lesbischen Paaren die Frau, die nicht gebärt, das Kind adoptieren und wird nicht wie bei heterosexuellen Paaren automatisch als Elternteil anerkannt.[114] Justizminister Marco Buschmann kündigte allerdings eine Reform des Familienrechts an, die diese Ungleichbehandlung abschaffen soll.[115]
Fehlende Kostenübernahme bei gleichgeschlechtlichen Paaren
[Bearbeiten | Quelltext bearbeiten]In Deutschland wird die Kostenübernahme für künstliche Befruchtung derzeit durch das Fünfte Buch Sozialgesetzbuch geregelt. Gemäß SGBV werden die Kosten für künstliche Befruchtung in der Regel nur bei heterosexuellen Paaren (anteilig) übernommen, wenn bestimmte medizinische Voraussetzungen erfüllt sind. Diese Voraussetzungen umfassen unter anderem das Vorliegen einer nachgewiesenen medizinischen Indikation für die Behandlung wie beispielsweise eine eingeschränkte Fruchtbarkeit. Für gleichgeschlechtliche Paare besteht in der Regel keine gesetzliche Pflicht zur Kostenübernahme durch die Krankenkassen.[116] Das bedeutet, dass gleichgeschlechtliche Paare in Deutschland in der Regel die vollen Kosten für die künstliche Befruchtung selbst tragen müssen. Queere Paare können mit höheren finanziellen Belastungen konfrontiert sein, da die Kosten für die Behandlung und die Verfahren zur assistierten Reproduktion oft nicht von der Krankenversicherung abgedeckt werden. Dies kann zu Ungleichheiten führen und queere Menschen mit begrenzten finanziellen Ressourcen von der Inanspruchnahme der künstlichen Befruchtung ausschließen.[116]
Es ist für Paare möglich, staatliche Zuschüsse für eine künstliche Befruchtung zu beantragen, sodass Bund und Länder die Hälfte der Kosten nach Abzug der Krankenkassenförderung übernehmen. Von den zwölf Ländern, die sich an diesem Modell überhaupt beteiligen, fördern aktuell (Stand Oktober 2023) aber nur Rheinland-Pfalz, Berlin, Bremen, Thüringen, Hessen und das Saarland künstliche Befruchtungen bei homosexuellen Paaren.[117] Bremen bezuschusst homosexuelle Paare im Vergleich zu heterosexuellen Paaren sogar mit dem doppelten Prozentsatz, mit dem Ziel die von Bundesseite durch das Sozialgesetzbuch festgeschriebene Ungleichbehandlung auszugleichen.[117]
Psychische Auswirkungen
[Bearbeiten | Quelltext bearbeiten]Für viele Paare kann der Prozess der künstlichen Befruchtung mit einem Gefühl der Ungleichheit oder des Andersseins verbunden sein. Die Notwendigkeit, assistierte Reproduktionstechnologien zu nutzen, um den Kinderwunsch zu erfüllen, kann zu einem Gefühl von Nicht-Zugehörigkeit oder der Wahrnehmung, dass die eigene Familienform nicht als normal angesehen wird, führen.[114][118] Neben eventuellen Diskriminierungserfahrungen können auch das lange Warten auf die Erfüllung des Kinderwunsches bzw. Misserfolge bei der künstlichen Befruchtung psychischen Stress bei Betroffenen auslösen. Dennoch ist eine psychosoziale Beratung nicht verpflichtend, wenn Menschen Maßnahmen zur künstlichen Befruchtung in Anspruch nehmen.[119]
Literatur
[Bearbeiten | Quelltext bearbeiten]- Iris Semke: Künstliche Befruchtung in wissenschafts- und sozialgeschichtlicher Sicht (= Marburger Schriften zu Medizingeschichte. Band 34). Lang, Frankfurt am Main u. a. 1996, ISBN 3-631-49443-2 (Dissertation an der Universität Marburg 1994).
- Susanne Knoop: Recht auf Fortpflanzung und medizinischer Fortschritt. Konstanz, Univ.-Diss. 2004. Volltext online.
- Michael Ludwig: Kinderwunschsprechstunde. Springer Medizin, Heidelberg 2007. ISBN 978-3-540-70978-7.
- Andreas Bernard: Kinder machen. Neue Reproduktionstechnologien und die Ordnung der Familie. Samenspender, Leihmütter, Künstliche Befruchtung. S. Fischer, Frankfurt am Main 2014. ISBN 978-3-10-007112-5.
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Weblinks
[Bearbeiten | Quelltext bearbeiten]- Zeugung im Labor. ( vom 10. Februar 2013 im Webarchiv archive.today) Historische Entwicklung der künstlichen Befruchtung. Bericht im DeutschlandRadio Berlin 5. April 2004
- Kinderwunsch. Das Informationsportal der Bundeszentrale für gesundheitliche Aufklärung (BZgA) auf: familienplanung.de
- Dokumentarfilm: Baby à la Carte. Frankreich, 2017, 91 Min., Regie: Thierry Robert. Gesendet bei Arte am 10. Oktober 2017.
- Patricia Hecht: Künstliche Befruchtung im Ausland: Die Eizelle der anderen. In: Die Tageszeitung. 25. Januar 2020 (Reportage).
- Gesa Steeger, Juliane Pieper: Co-Parenting und Samenspende: Der Superspreader. In: Die Tageszeitung. 26. Juli 2020.
- 37 Grad (ZDF Doku): Der blinde Fleck in meinem Leben - Die Ungewissheit einer Samenspende
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Hans-Ludwig Günther, Jochen Taupitz, Peter Kaiser: Embryonenschutzgesetz. Juristischer Kommentar mit medizinisch-naturwissenschaftlichen Einführungen. Kohlhammer, 2008, Einf. A Rdn. 35 ff.
- ↑ Unerfüllter Kinderwunsch – Keine Frage von Schuld oder Versagen. ( vom 1. August 2012 im Webarchiv archive.today)fertinet.de
- ↑ BSG, Urteil vom 10. November 2021 - B 1 KR 7/21 R
- ↑ Rechtsgrundlagen für die Kostenübernahme bei künstlicher Befruchtung. Wissenschaftliche Dienste des Deutschen Bundestages, Sachstand vom 5. September 2018.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin/Göttingen/Heidelberg 1960, S. 30.
- ↑ Ueber künstliche Befruchtung beim Weibe.: Wiener Medizinische Wochenschrift, Jahrgang 1870, S. 256 (online bei ANNO). (Teil1)
- ↑ Ueber künstliche Befruchtung beim Weibe.: Wiener Medizinische Wochenschrift, Jahrgang 1870, S. 274 (online bei ANNO). (Teil 2)
- ↑ Christine Kensche: Ein Vater und 600 Kinder – Brüder suchen "Bio-Dad". In: welt.de. 10. April 2012, abgerufen am 3. Februar 2015.
- ↑ Louise Brown ist Mutter geworden. Abgerufen am 24. September 2019.
- ↑ a b C. Hirthammer-Schmidt-Bleibtreu: Neufassung der Richtlinie zur assistierten Reproduktion vom 18. November 2006. ( vom 26. April 2014 im Internet Archive) In: Rheinisches Ärzteblatt. 7/2007, S. 27; siehe auch Amtliche Bekanntmachungen. S. 78 ( vom 26. April 2014 im Internet Archive)
- ↑ LSVD: Insemination ist nicht verboten. ( vom 30. Oktober 2011 im Internet Archive) (Presseerklärung vom 27. Oktober 2011)
- ↑ Steve Connor: Three-parent babies: ‘As long as she’s healthy, I don’t care’, says mother of IVF child. In: The Independent. 26. August 2014, abgerufen am 5. August 2023.
- ↑ Großbritannien erlaubt Babys mit Erbgut von drei Eltern. In: spiegel.de. 15. Dezember 2016, abgerufen am 5. August 2023.
- ↑ ART fact sheet (July 2014). European Society of Human Reproduction and Embryology, archiviert vom (nicht mehr online verfügbar) am 4. März 2016; abgerufen am 31. Oktober 2015.
- ↑ New insights into the role of centrosomes in mammalian fertilization and implications for ART. (PDF) reproduction-online.org, abgerufen am 31. Oktober 2015.
- ↑ n-tv NACHRICHTEN: Künstliche Befruchtungen auf Rekordniveau. Abgerufen am 31. Januar 2021.
- ↑ Richtlinien zur Durchführung der assistierten Reproduktion. In: Deutsches Ärzteblatt. 95, Heft 49, 4. Dezember 1998, S. A-3166.
- ↑ vgl. Entwurf eines Gesetzes zum Schutz von Embryonen (Embryonenschutzgesetz - ESchG) BT-Drs. 11/5460 vom 25. Oktober 1989.
- ↑ Eizellspende, Embryospende und Leihmutterschaft. Verfassungsrechtliche Diskussion. Wissenschaftliche Dienste des Deutschen Bundestages, Dokumentation vom 6. Juli 2018.
- ↑ Spanische Gene, deutsche Mutter. auf: faz.net, 4. Dezember 2007.
- ↑ Seniorenmutti entfacht Streit über Eizellenspende. auf: welt.de, 4. Dezember 2007.
- ↑ Debatte um spätes Mutterglück entbrannt. auf: rp-online.de, 4. Dezember 2007.
- ↑ Entwurf eines Gesetzes zur Änderung des Embryonenschutzgesetzes – Kinderwünsche erfüllen, Eizellspenden legalisieren. BT-Drs. 19/17633 vom 5. März 2020.
- ↑ Kontroverse Debatte über Legalisierung von Eizellspenden. Deutsches Ärzteblatt, 28. Januar 2021.
- ↑ Europäische Gerichtshof entscheidet: Eizellspende muss erlaubt werden. auf: taz.de, 3. April 2010.
- ↑ EGMR:Eizellspende ist kein Menschenrecht. In: Die Presse. 3. November 2011.
- ↑ Methoden der künstlichen Befruchtung Gemeinsamer Bundesausschuss, abgerufen am 23. Dezember 2021.
- ↑ Robert W. Rebar: Techniken der assistierten Reproduktion. MSD Manual, Januar 2019.
- ↑ Théo A. Meister, Stefano F. Rimoldi, Rodrigo Soria, Robert von Arx, Franz H. Messerli, Claudio Sartori, Urs Scherrer, Emrush Rexhaj: Association of Assisted Reproductive Technologies With Arterial Hypertension During Adolescence. In: Journal of the American College of Cardiology. Band 72, 2018, S. 1267, doi:10.1016/j.jacc.2018.06.060.
- ↑ Barbara Reye: Künstlich gezeugte Kinder haben ein erhöhtes Herz-Kreislauf-Risiko In: tagesanzeiger.ch, 7. September 2018, abgerufen am 7. September 2018.
- ↑ Richtlinie zur Entnahme und Übertragung von menschlichen Keimzellen im Rahmen der assistierten Reproduktion. Deutsches Ärzteblatt, 11. Mai 2018.
- ↑ vgl. für Nordrhein-Westfalen, Ärztekammer Nordrhein: Richtlinie zur assistierten Reproduktion gemäß § 13 Abs. 3 Berufsordnung für die nordrheinischen Ärztinnen und Ärzte, in Kraft getreten am 1. April 2020.
- ↑ Karl-Heinz Möller, Kyrill Makoski: Rechtliche Regelung der Reproduktionsmedizin in Deutschland. Springer Verlag, e.Medpedia, abgerufen am 24. Dezember 2021.
- ↑ Ein Kind vom toten Ehemann. In: Frankfurter Rundschau. 20. April 2010, S. 39.
- ↑ Oberlandesgericht Rostock 7 U 67/09 2 O 111/09 LG NB Verkündet am: 07.05.2010 ( vom 7. Januar 2016 im Internet Archive)
- ↑ Gesetz zur Strukturreform im Gesundheitswesen (Gesundheits-Reformgesetz – GRG) vom 20. Dezember 1988, BGBl. I S. 2477
- ↑ Gesetz über die neunzehnte Anpassung der Leistungen nach dem Bundesversorgungsgesetz sowie zur Änderung weiterer sozialrechtlicher Vorschriften (KOV-Anpassungsgesetz 1990 – KOVAnpG 1990) vom 26. Juni 1990 (BGBl. I S. 1211)
- ↑ BVerfG, Beschluss vom 27. Februar 2009 - 1 BvR 2982/07 Rdnr. 10.
- ↑ Künstliche Befruchtung: Welche Krankenkassen zahlen mehr? auf: wunschkinder.net, 24. Juni 2013.
- ↑ vgl. BSG, Urteil vom 17. Dezember 2019 - B 1 KR 7/19 R
- ↑ vgl. BGH, Urteil vom 4. Dezember 2019 - IV ZR 323/18
- ↑ § 1 Abs. 2 der Musterbedingungen 2009 für die Krankheitskosten- und Krankenhaustagegeldversicherung MB-KK.
- ↑ vgl. Richtlinien über künstliche Befruchtung. G-BA, abgerufen am 24. Dezember 2021.
- ↑ vgl. BVerfG, Urteil vom 28. Februar 2007 – 1 BvL 5/03
- ↑ BSG, Urteil vom 10. November 2021 - B 1 KR 7/21 R
- ↑ BFH, Urteil vom 10. Mai 2007 – III R 47/05
- ↑ Ledige Frauen: Künstliche Befruchtung absetzen. auf: n-tv.de, 2. Oktober 2007.
- ↑ Bundessozialgericht Medieninformation Nr. 8/09 vom 3. März 2009: Keine Leistungen der gesetzlichen Krankenversicherung zur „künstlichen Befruchtung“ nach dem 40. Lebensjahr der Ehefrau ( des vom 18. März 2017 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Bundesverfassungsgericht – Pressestelle – Pressemitteilung Nr. 24/2009 vom 19. März 2009, Beschluss vom 27. Januar 2009 – 1 BvR 2982/07
- ↑ Urteilstext des Bundesverfassungsgerichts Az. 1 BvR 2982/07
- ↑ Andreas Mihm: Schröder will künstliche Befruchtung bezuschussen. auf: faz.net, 27. November 2011, abgerufen am 28. November 2011.
- ↑ Gesetz zur Änderung des Fünften Buches Sozialgesetzbuch zur Kostenübernahme des Bundes für Maßnahmen der künstlichen Befruchtung bei Paaren mit Kinderwunsch (Kinderwunschförderungsgesetz - KiwunschG) DIP, abgerufen am 24. Dezember 2021.
- ↑ Samen- oder Eizellenspende. auf: taz.de, 2. November 2006.
- ↑ vgl. beispielsweise § 13 Abs. 3 der Berufsordnung für die nordrheinischen Ärztinnen und Ärzte, in Kraft getreten am 4. April 2020.
- ↑ BSG, Urteil vom 10. November 2021 - B 1 KR 7/21 R
- ↑ BSG sieht keine Ungleichbehandlung: Homosexuelle Paare müssen Kosten künstlicher Befruchtung tragen. Legal Tribune Online, 10. November 2021.
- ↑ Rechtsgrundlagen für die Kostenübernahme bei künstlicher Befruchtung. Wissenschaftliche Dienste des Deutschen Bundestages, Sachstand vom 5. September 2018.
- ↑ Assistierte Reproduktion in Spanien: Alles was Sie wissen sollten. 10. Mai 2019, abgerufen am 24. September 2019 (deutsch).
- ↑ Anne Rentzsch: Recht der alleinstehenden Schwedin auf ein Kind. auf: derstandard.at, 4. März 2016.
- ↑ Neun von 16 Bundesländern bezuschussen Kinderwunschbehandlung. Abgerufen am 26. November 2019.
- ↑ Finanzielle Unterstützung für ungewollt kinderlose Paare in Rheinland-Pfalz
- ↑ Auch Unverheiratete bekommen Zuschuss für künstliche Befruchtung. auf: faz.net, 7. Januar 2016.
- ↑ dejure.org
- ↑ OLG Karlsruhe Az.: 12 U 107/17
- ↑ Zeit.de: /gesellschaft/zeitgeschehen/2017-10/kuenstliche-befruchtung-unverheiratete-paare-kosten-olg-karlsruhe Privatkasse muss lediger Frau künstliche Befruchtung zahlen
- ↑ Deutsches IVF-Register, Jahrbuch 2019. Journal für Reproduktionsmedizin und Endokrinologie, Sonderheft 1, 2020.
- ↑ BGBl. I S. 2513
- ↑ DiNetz.de: Bundestag beschließt Samenspenderregierstergesetz
- ↑ Christian Lucas: Jurstistenlatein. Münster.
- ↑ Entwurf eines Gesetzes zur Regelung des Rechts auf Kenntnis der Abstammung bei heterologer Verwendung von Samen. BT-Drs. 18/11291 vom 22. Februar 2017, S. 35.
- ↑ BGH, Urteil vom 15. Mai 2013 – XII ZR 49/11
- ↑ Wellenhofer, in: Münchener Kommentar zum BGB, 8. Auflage 2020, § 1600d Rn. 100.
- ↑ Familienrechtlicher Status des Samenspenders bei einer Solomutterschaft. Zur Rechtslage in ausgewählten Staaten. Wissenschaftliche Dienste des Deutschen Bundestages, Sachstand vom 30. April 2021.
- ↑ BGH, Beschluss vom 16. Juni 2021 - XII ZB 58/20
- ↑ BGH bejaht Umgangsrecht: Privater Samenspender darf sein Kind treffen. Legal Tribune Online, 19. Juli 2021.
- ↑ BGH, Urteil vom 23. September 2015 – XII ZR 99/14
- ↑ Copyright Haufe-Lexware GmbH & Co KG- all rights reserved: Elterliche Sorge / 4.3.2 Homologe und heterologe Insemination | Deutsches Anwalt Office ... Abgerufen am 12. Mai 2022.
- ↑ Wellenhofer, in: Münchener Kommentar zum BGB, 8. Auflage 2020, § 1600d Rn. 100.
- ↑ Art. I des Bundesgesetzes, mit dem Regelungen über die medizinisch unterstützte Fortpflanzung getroffen (Fortpflanzungsmedizingesetz — FMedG) sowie das allgemeine bürgerliche Gesetzbuch, das Ehegesetz und die Jurisdiktionsnorm geändert werden. Bundesgesetzblatt vom 4. Juni 1992.
- ↑ Bundesgesetz, mit dem Regelungen über die medizinisch unterstützte Fortpflanzung getroffen werden (Fortpflanzungsmedizingesetz – FMedG) RIS, abgerufen am 7. Januar 2022.
- ↑ Bundesgesetz, mit dem das Fortpflanzungsmedizingesetz, das Allgemeine bürgerliche Gesetzbuch, das Gentechnikgesetz und das IVF-Fonds-Gesetz geändert werden (Fortpflanzungsmedizinrechts-Änderungsgesetz 2015 – FMedRÄG 2015). Bundesgesetzblatt vom 23. Februar 2015.
- ↑ Österreich: Verbot der Samenspende für Lesben verfassungswidrig. auf: queer.de, 17. Januar 2014.
- ↑ Bundesgesetz über die medizinisch unterstützte Fortpflanzung (Fortpflanzungsmedizingesetz, FMedG) vom 18. Dezember 1998 (Stand am 1. September 2017).
- ↑ Regina Aebi-Müller, Bianka Dörr: Künstliche Fortpflanzung im schweizerischen Recht. In: Anatol Dutta, Dieter Schwab u. a. (Hrsg.): Künstliche Fortpflanzung und europäisches Familienrecht. Verlag Ernst und Werner Gieseking, Bielefeld 2015, S. 151–179.
- ↑ Dominique Jakob: Vorlesung Personenrecht. Universität Zürich, 9. September 2015, S. 7.
- ↑ Für die Nidation als Anknüpfungspunkt für den Beginn der bedingten Rechtsfähigkeit bei der medizinisch assistierten Reproduktion: Beretta: Basler Kommentar ZGB I, Art. 31, N 17; Philippe Meier, Estelle De Luze: Droit des personnes. Article 11–89a CC. Genf, Zürich, Basel 2014, Rz. 33.
- ↑ für die Befruchtung: Heinz Hausheer, Regina Aebi-Müller: Das Personenrecht des Schweizerischen Zivilgesetzbuches. 3. Aufl., Bern 2012, Rz. 03.25; Paul-Henri Steinauer, Christiana Fountoulakis: Droit des personnes physiques et de la protection de l’adulte. Bern 2014, Rz. 442a.
- ↑ vgl. Rechtliche Regelungen zur Eizell- und Embryonenspende in ausgewählten europäischen Ländern und den USA. Wissenschaftliche Dienste des Deutschen Bundestages, Dokumentation vom 12. Oktober 2018.
- ↑ vgl. Leihmutterschaft im europäischen und internationalen Vergleich: Rechtliche Regelungen und empirische Erkenntnisse zu den Auswirkungen einer gespalteten Elternschaft auf das Kindeswohl. Wissenschaftliche Dienste des Deutschen Bundestages, Dokumentation vom 22. August 2018.
- ↑ Belgien liberalisiert künstliche Befruchtung. auf: aerzteblatt.de, 16. März 2007.
- ↑ Belgisches Staatsblatt ( des vom 18. November 2016 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Spiegel.de: Frankreich öffnet künstliche Befruchtung für alle Frauen
- ↑ Referendum zur Bioethik gescheitert. In: Spiegel online. 13. Juni 2005.
- ↑ Italien kippt Verbot von Spendersamen. In: Rheinische Post. 10. April 2014.
- ↑ Stellungnahme des Landesethikkomitees der Provinz Bozen zur heterologen künstliche Befruchtung
- ↑ a b "Gericht stoppt Samenspender mit mehr als 500 Kindern" FAZ vom 28. April 2023
- ↑ a b Steven Macintosh: Sperm donor Jonathan Jacob Meijer says Netflix documentary is misleading. In: BBC. Abgerufen am 5. September 2024 (britisches Englisch).
- ↑ Real Decreto 1301/2006, de 10 noviembre 2006, No. 19625, BOE núm. 270. 11. November 2006, S. 39475. (PDF; 749 kB, spanisch)
- ↑ BOE núm. 64 Jueves 15 marzo 2007 11007 mlop.es
- ↑ [1]
- ↑ [2]
- ↑ Der Preis der acht. In: Süddeutsche Zeitung. 5. Februar 2009, S. 10.
- ↑ Umstrittener US-Mediziner: Arzt pflanzt 49-Jähriger sieben Embryonen ein. auf: stern.de
- ↑ Panorama: 69-Jährige nach Geburt von Zwillingen gestorben. In: Spiegel online. Abgerufen am 15. Juli 2009.
- ↑ Martina Lenzen-Schulte: Künstliche Befruchtung: Fehlerhafte Programmierung in der Retorte. In: FAZ. Abgerufen am 30. Oktober 2023.
- ↑ a b Nadine Eckert: IVF: Wird die Indikation zur künstlichen Befruchtung zu großzügig gestellt? Medscape Deutschland, 10. Februar 2014, abgerufen am 30. Oktober 2023.
- ↑ John A. Collins: An international survey of the health economics of IVF and ICSI. In: Human Reproduction Update. Band 8, Nummer 3, Mai–Juni 2002, S. 265–277. PMID 12078837.
- ↑ Patricia Katz, Jonathan Showstack, James F. Smith, Robert D. Nachtigall, Susan G. Millstein, Holly Wing, Michael L. Eisenberg, Lauri A. Pasch, Mary S. Croughan, Nancy Adler: Costs of infertility treatment: results from an 18-month prospective cohort study. In: Fertility and sterility. Band 95, Nr. 3, 1. März 2011, S. 915–921, PMID 21130988.
- ↑ Georgina M. Chambers, G. David Adamson, Marinus J. C. Eijkemans: Acceptable cost for the patient and society. In: Fertility and sterility. Band 100, Nr. 2, 1. August 2013, S. 319–327, PMID 23905708.
- ↑ Infertility FAQs. CDC, abgerufen am 31. Oktober 2015.
- ↑ Shala Nadar: Treatment for Polycystic Ovary Syndrome: A Critical Appraisal of Treatment Options. Medscape, abgerufen am 31. Oktober 2023.
- ↑ Sylwia Bednarska, Agnieszka Siejka: The pathogenesis and treatment of polycystic ovary syndrome: What's new? In: Advances in Clinical and Experimental Medicine. Band 26, Nr. 2, 21. März 2017, S. 359–367, PMID 28791858.
- ↑ Reinhard Kern: IVF-Register Jahresbericht 2016 Österreich. (PDF) Gesundheit Österreich, archiviert vom (nicht mehr online verfügbar) am 25. April 2018; abgerufen am 30. Oktober 2023.
- ↑ a b Benjamin Dierks: Gegen die Ungleichbehandlung homosexueller Paare. In: deutschlandfunk.de. 21. Juli 2019, abgerufen am 14. Juli 2023.
- ↑ Buschmann kündigt „größte Familienrechtsreform der letzten Jahrzehnte“ an. In: rnd.de. 8. Januar 2022, abgerufen am 14. Juli 2023.
- ↑ a b Diana Thielen: Wir brauchen doch nur Sperma und Geld. Von Selbstfürsorge und Solidarität bei queerem Kinderwunsch. 22. Juli 2020, abgerufen am 14. Juli 2023.
- ↑ a b Rieke Wiemann: Diskriminierung bei Kinderwunsch. In: taz.de. 16. Oktober 2023, abgerufen am 17. Oktober 2023.
- ↑ Johanna Montanari: Warten auf Schwangerschaft. Beratungen bei unerfülltem Kinderwunsch. In: Alisa Tretau (Hg.): Nicht nur Mütter waren schwanger. Unerhörte Perspektiven auf die vermeintlich natürlichste Sache der Welt. edition assemblage, Münster 2018, ISBN 978-3-96042-041-5, S. 22–29.
- ↑ Heribert Kentenich, Petra Thorn und Tewes Wischmann: Medizinische und psychosoziale Aspekte der Beratung. In: Der Gynäkologe, 51, 2018, S. 647–652.