Stillen



Als Stillen oder Brusternährung wird die Ernährung des Säuglings und Kleinkinds an der Brust einer Mutter oder einer Amme oder einer anderen stillfähigen Frau bezeichnet. Allgemeiner wird die bei Säugetieren natürliche Versorgung des Nachwuchses mit Milch aus den Milchdrüsen auch Säugen genannt.
Wortherkunft
Seit dem Althochdeutschen im 8. Jahrhundert nach Christus ist Stillen wie mittelhochdeutsch stillen im Sinne von „zum Schweigen bringen“ bzw. „beruhigen“ als Synonym von „Säugen“ nachweisbar und beruht somit auf einer Verschiebung der Bedeutung, vielleicht als Hüllwort. Wahrscheinlich ist Stillen eine Ableitung vom Adjektiv/Adverb „still“ – welches eventuell aber selbst eine Rückbildung des Verbs sein könnte (da letzteres besser außergermanisch vergleichbar ist).[1] Im Neuhochdeutschen wurde erst seit dem 16. Jahrhundert „ein Kind stillen“ anstelle von „säugen“ verwendet.[2] Beide Wörter sind nach wie vor synonym in Gebrauch, das Wort stillen aber häufiger als säugen.
Physiologische Perspektive
Seitens der Mutter


Bereits während der Schwangerschaft beginnt sich die Brust auf die Produktion der Milch (Laktation) vorzubereiten. Wird von Anfang an nicht gestillt bzw. das Stillen unterbrochen, geht die Milchproduktion zurück. Die noch in der Brust vorhandene Milch wird vom Körper resorbiert, was mehrere Monate dauern kann.
Da auch der Mann über rudimentäre Brustdrüsen verfügt, kann es prinzipiell auch bei Männern zur Bildung von Milch kommen. Alexander von Humboldt berichtete 1799 über einen venezolanischen Bauern, der nach dem Tod seiner Frau sein Kind monatelang gestillt haben soll.[3] In neuerer Zeit tritt das Phänomen der Milchproduktion nachweislich bei Männern auf, die mit weiblichen Hormonen behandelt werden, wie zum Beispiel gegen Prostatakrebs. Auch bei Babys beiderlei Geschlechts tritt häufig in den ersten Lebenstagen, ausgelöst durch plazentare Hormone, eine milchähnliche Flüssigkeit (umgangssprachlich: Hexenmilch) aus der Brust aus.
Oxytocinausschüttung
Durch das Stillen wird im Körper der stillenden Frau das Wohlbefinden auslösende Hormon Oxytocin ausgeschüttet. Oxytocin verstärkt den Milchfluss und bewirkt ein Zusammenziehen des Uterus (Nachwehen). Dadurch werden der Wochenfluss und die Rückbildung der Gebärmutter beschleunigt.[4][5] Dieses „Sich-Zusammenziehen“ der Gebärmutter kann die stillende Mutter in den ersten Tagen als sehr stark und unangenehm empfinden. Dieses Gefühl setzt unmittelbar beim Stillen ein, klingt aber nach kurzer Zeit ab. Außerdem wird durch das Stillen und die damit verbundene Hormonausschüttung die emotionale Nähe von Mutter und Kind gefördert. Die These, dass Stillen auch sichere Bindungen im Sinne von Mary Ainsworth begünstige, wurde in empirischen Studien allerdings nicht bestätigt.[6]
Relaktation
Hat eine Mutter abgestillt, kann sie auch Monate später die Stillbeziehung zu ihrem Baby / Kind wieder aufnehmen (Relaktation). Es ist aber sehr schwierig und nur mit großem Aufwand zu bewerkstelligen (etwa durch wochenlanges regelmäßiges Abpumpen / Anlegen alle zwei Stunden). Außerdem kann bis dahin der Säugling die richtige Saugtechnik für die Brust verlernt haben, was nur schwer wieder anzutrainieren ist.
Stillen eines nicht bzw. nicht direkt verwandten Kindes
Um stillen zu können, braucht eine Frau nicht schwanger gewesen zu sein. Die Milchbildung kann auch ohne vorangegangene Schwangerschaft in Gang gebracht werden, was jedoch einer recht zeitaufwändigen Vorbereitung bedarf. Dieser Vorgang wird „Induktion der Milchbildung“ genannt.
Grundsätzlich gilt, dass jeder mechanische Reiz an der Brustwarze (und etwas geringer auch insgesamt an den Brüsten) schnell zur Ausschüttung des „Milchbildungs“-Hormons Prolaktin führt. Eine regelmäßige langanhaltende Reizung führt schließlich zum Ausbau/Wachstum des Milchdrüsengewebes und schließlich zur Milchsekretion. Wie schnell die Milchbildung in Gang kommt, hängt entscheidend von der Intensität ab, aber auch von anderen Faktoren wie den körperlichen Anlagen der Frau, psychischen Einflüssen und ihrem Lebensalter. Unter günstigsten Bedingungen und intensiver Induktion kann die Milchbildung nach drei Tagen in Gang gekommen sein und unter ungünstigen Bedingungen werden auch nach Monaten nur wenige Tropfen erreicht.
Das Baby sollte möglichst oft angelegt werden, auch (oder ganz besonders) wenn zunächst nur wenig Milch vorhanden ist. Das kann mit einem Brusternährungsset unterstützt werden, das aus einem mit Muttermilch oder künstlicher Säuglingsmilch gefüllten Beutel und einem feinen, flexiblen Schlauch besteht, dessen Ende neben der Brustwarze (= Mamille) befestigt wird, so dass das Baby an der Brust saugt und dabei Milch aus dem Beutel erhält. Dadurch wird die Milchbildung angeregt und das Kind bleibt motiviert, weiterhin an der Brust zu saugen.
Seitens des Kindes

Ein gesundes Neugeborenes beginnt normalerweise innerhalb der ersten beiden Lebensstunden nach der Brust der Mutter zu suchen. Der stark ausgeprägte Geruchssinn des Neugeborenen und seine Fähigkeit, Hell-dunkel-Kontraste zu erkennen, erleichtern es ihm, anhand des Geruchs der Brustwarze und der seit der Schwangerschaft dunkleren Pigmentierung des Warzenhofes die Brustwarze zu finden und sich anzusaugen.
Aufseiten des Säuglings beginnt das Stillen mit dem Suchreflex. Auf Berührungen seiner Lippen oder Wangen reagiert der Säugling unwillkürlich, indem er sein Gesicht dem Reiz (der Brustwarze) zuwendet, den Mund öffnet und die Zunge vorstreckt. Effizientes Stillen setzt voraus, dass dann nicht nur die Brustwarze, sondern ein ganzes Stück Brust, d. h. etwa der gesamte Warzenhof (Areola), in den Mund aufgenommen wird. Um der Zunge genug Raum zu schaffen, wird die Unterlippe nach außen geklappt.[7]

Das Umfassen der Areola löst den Saug-Schluck-Reflex aus, der in kräftigen rhythmischen Melkbewegungen von Zunge und Unterkiefer (Kaumuskulatur) besteht. Die doppelte Aufgabe der Zunge besteht hierbei darin, den Mund abwechselnd zur Areola hin und zum Rachen hin so zu verschließen, dass Brustwarze und Areola durch den periodisch wechselnden Mundinnendruck gemolken werden, und gleichzeitig Nahrungsportionen peristaltisch in den Rachen zu tragen. Der Kiefer unterstützt diese rhythmischen Abläufe durch komplexe synchrone Bewegungen, um (öffnend, zurückschiebend) die Mundhöhle für den Aufbau von Druck zu vergrößern und um (schließend, vorschiebend) Milch aus der Areola zu drücken. Weitere Muskeln, die bei diesen Abläufen koordiniert mitwirken, sind die Lippen (Musculus orbicularis oris), die den Mund zur Areola hin abdichten, die Wangen (Musculus buccinator), die Pumpdruck erzeugen, und all die Muskeln, die am Schluckakt und an der Nasenatmung beteiligt sind.[7]
Stillpraxis
Vorteile des Stillens gegenüber der Flaschenfütterung
Das Überdosieren von Muttermilch ist nicht möglich; Zubereitungsfehler (wie nicht abgekochte Fläschchen) oder Probleme wie schmutziges Wasser gibt es beim Stillen nicht, demnach macht das Stillen unabhängiger von äußeren Faktoren.
Der Geschmack der Muttermilch ist abhängig von der Ernährung der Mutter. Das Kind erfährt somit früh eine große Bandbreite verschiedener Geschmäcker und ist auf Brei- und Familienkost besser vorbereitet.[8]
Stillpositionen

Als klassische Stillposition ist vor allem der sogenannte Wiegegriff[9] bekannt, bei dem das Kind vorn in den Armen der Mutter liegt. Vor allem bei Neugeborenen ist es wichtig, dass das Baby dabei mit dem Gesicht der Mutter ganz zugewandt ist und in Höhe der Brustwarze liegt. Dabei kann das Kind beispielsweise durch Kissen so gestützt werden, dass Arm- und Schultermuskeln der Mutter entspannt sind. Zu diesem Zweck werden Kissen oder ein großes U-förmiges Stillkissen verwendet. Auch Armlehnen eines Sitzmöbels können diesem Zweck dienen. Einen zusätzlich wiegenden Effekt hat ein Schaukelstuhl oder Stillsessel.
Es bestehen eine Vielzahl weiterer Stillpositionen.[10] Das Kind kann im Sitzen, im Liegen oder im Stehen gestillt werden. Beim Rückengriff im Sitzen sind die Füße des Kindes zum Rücken der Mutter ausgerichtet; dabei ist die Stütze durch ein Stillkissen üblich. Ein Tandemstillen von Zwillingen ist zum Beispiel dadurch möglich, dass beide Kinder jeweils im Rückengriff liegen. Das Stillen im Liegen erlaubt eine völlige Entspannung der Mutter bis hin zum Schlaf. Ein Wechsel der Stillpositionen über den Tag gilt als hilfreich, um die Mutterbrust gleichmäßig zu entleeren und so Milchstau vorzubeugen. Üblicherweise wird zum gleichen Zweck beim Stillen zwischen zwei Brüsten abgewechselt. Ob dabei eine Stillmahlzeit aus beidseitigem Trinken besteht oder nicht, ist individuell und kulturell verschieden und hängt auch davon ab, ob die Mutter die Milchmenge steigern oder drosseln will.
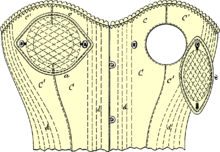
Stillkleidung
Viele stillende Frauen tragen spezielle Stillbüstenhalter, die es erlauben, für das Stillen nur eine einzige Brust freizulegen. Um Kleidung und BH trocken zu halten, werden darin oft Stilleinlagen eingelegt.
Steigerung der Milchmenge
Folgende Maßnahmen können die von der Brust produzierte Milchmenge erhöhen:
- Häufiges Anlegen des Babys, mindestens alle zwei Stunden, eventuell mit einer etwas längeren Pause nachts
- Auf wirkungsvolles Saugen und eine korrekte Stillposition achten. Das Kind soll den Kopf nicht seitlich verdrehen oder überstrecken, sondern Bauch an Bauch eng bei der Mutter liegen
- wechselnde Stillpositionen
- Wechselstillen. Dafür wird das Kind an einer Seite angelegt, bis es die Brust von selbst loslässt. Anschließend wird es auf der anderen Seite angelegt, bis es aufhört zu saugen. Nun wird es wieder auf der ersten Seite angelegt, dann wieder auf der zweiten usw.
- Brustmassagen zur Entspannung und zur Auslösung des Milchspendereflexes
- Möglichst viel Ruhe für die Mutter, Ausschaltung von Stressfaktoren
- Ausgedehnter Körperkontakt durch Tragen in einer Tragehilfe und gemeinsames Schlafen fördert die Milchbildung und die Saugbereitschaft des Babys
Mittel wie Milchbildungsöl, Milchbildungstee haben keine nachweisliche Auswirkung auf die Milchmenge. Flüssigkeitszufuhr – egal ob in Form von Wasser, Tee oder anderen Getränken – ist erforderlich, um den erhöhten Flüssigkeitsbedarf der Mutter zu decken und einer Dehydrierung vorzubeugen. Das Trinken von Alkohol vermindert jedoch die Milchmenge (siehe unten), außerdem geht der Alkohol in die Muttermilch über und führt beim Säugling zu Gesundheitsschäden[11].
Tandemstillen
Als Tandemstillen bezeichnet man das gleichzeitige Stillen von zwei oder mehr Kindern unterschiedlichen oder gleichen (Zwillinge) Alters. In der Regel werden Kinder abgestillt, bevor ein neues Baby geboren wird. Dies ist jedoch nicht notwendig, da auch das ältere Kind an der Brust der Mutter weitertrinken kann. Die Brust passt sich dem erhöhten Bedarf an.
Stilltypen
Nach den Erkenntnissen des amerikanischen Kinderarztes G. R. Barnes sollen bei Säuglingen fünf verschiedene Stilltypen (Zauderer, Genießer bzw. Gourmet, Träumer und Aufgeregter bzw. wenig Effektiver, Barracuda) unterschieden werden können, die durch ihr Verhalten an der Brust bereits Persönlichkeitsmerkmale und Charaktereigenschaften erkennen lassen.
Stillen und Verhütung
Stillen ist nur unter sehr eingeschränkten Voraussetzungen eine zuverlässige Verhütungsmethode. Nach längeren Studien in den 1980er Jahren in verschiedenen Ländern wurden unter der Bezeichnung Lactational Amenorrhea Method die genauen Rahmenbedingungen veröffentlicht, unter denen von einer sicheren Schwangerschaftsverhütung ausgegangen werden kann. Unter diesen Bedingungen wurde ein Pearl-Index von 1 bis 2 ermittelt, das heißt, dass von 100 Frauen, die jeweils 6 Monate lang nach der Geburt keine weiteren Methoden zur Schwangerschaftsverhütung anwenden, eine bis zwei wieder schwanger werden.
Die Sicherheit der Methode ist jedoch nur gewährleistet:
- wenn die Geburt noch nicht länger als sechs Monate zurückliegt,
- wenn die Frau nach der Geburt noch keine Menstruationsblutung hatte,
- wenn der Säugling tags alle vier Stunden und nachts mindestens alle sechs Stunden und dann für mindestens 20 Minuten gestillt wird. Finden längere Stillpausen statt, etwa wenn das Kind in der Nacht länger schläft, sinkt die Konzentration des für die Verhütung verantwortlichen Hormons Prolaktin so weit ab, dass die schwangerschaftsverhütende Wirkung nicht mehr gegeben ist.[12]
In der Stillzeit sind übliche Methoden der Empfängnisverhütung teils mehr, teils weniger geeignet; siehe hierzu: Empfängnisverhütung in der Stillzeit.
Stillhindernisse und -probleme
Nur wenige Frauen (unter 5 %) können nicht bzw. nur eingeschränkt stillen. Bei auftretenden Problemen sollte sich die stillende Mutter an eine Stillberaterin oder eine stillerfahrene Hebamme wenden, um die Stillbeziehung mit möglichst wenig Stress für Mutter und Kind weiterführen zu können. In Deutschland besteht während der gesamten Stillzeit Anspruch auf Hebammenhilfe.
Seitens der Mutter
- Das größte Stillhindernis stellen Falsch- bzw. Mangelinformationen der Mütter, fehlende Unterstützung bzw. der fehlende Wille zum Stillen dar. Von nicht zu unterschätzender Bedeutung ist die wohlwollende Unterstützung des Vaters beim Stillen. Die Stilldauer hängt maßgeblich von seiner Befürwortung ab, wie verschiedene Studien und Befragungen zeigten.[13][14]
- Besonders häufig treten Stillprobleme auf, wenn der Säugling nicht nach Bedarf, sondern nach einem Zeitplan bzw. Mindeststundenabstand gestillt wird.
Schmerzen
- Schmerzen beim Beginn des Stillens durch wunde Brustwarzen.[15] Lassen die Schmerzen in den ersten Tagen des Stillens nicht von alleine nach, kann dies an einem angewachsenen Zungenbändchen (Ankyloglosson) beim Neugeborenen liegen. Eine Durchtrennung des Zungenbändchens kann dann Abhilfe schaffen.[16] Eine italienische Studie hat im Jahre 2015 darauf hingewiesen, dass die Verwendung von Stillhütchen aus Silber zur Heilung wunder Brustwarzen beitragen kann; Stillhütchen aus anderen Materialien wurden in dieser Studie allerdings gar nicht probiert.[17] Auch behindern Stillhütchen, weil sie ein Melken der Areola nicht zulassen, ein effizientes Trinken (siehe oben).
- Von einem Milchstau spricht man, wenn die Brust nicht in ausreichendem Maß geleert wird und es somit zu (vorübergehenden) teils schmerzenden Verhärtungen in der übervollen Brust kommt. Ein Milchstau kann sich unter Umständen zu einer Brust(drüsen)entzündung weiterentwickeln, die mit stillverträglichen Antibiotika behandelt werden kann. Angeblich senkt auch das Trinken von Salbei- oder Pfefferminztee die Milchproduktion. Eine Stillpause oder gar ein Abstillen ist dagegen hinderlich für das Überwinden eines Milchstaus bzw. einer Brustentzündung, denn bei beidem steht die Entleerung der übervollen Brust und das Einstellen der tatsächlich vom Kind benötigten Milchmenge im Vordergrund. Zur Vorbeugung von wiederkehrendem Milchstau oder Mastitis wird auch die Einnahme von Lecithinen empfohlen. Zudem ist auf die Sauberkeit zu achten: die Brust sollte einmal täglich mit klarem Wasser gewaschen werden und die Stillende sollte ihre Brust nur mit sauberen Händen berühren;[18] das ist bei wunden Brustwarzen besonders wichtig. Bei einem Baby im Krabbelalter sollten beim Stillen auch Gesicht und Hände des Babys sauber sein, damit keine Bakterien vom Boden und von Gegenständen auf die Brust gelangen.[19]
- Eine schmerzhafte weißliche Verfärbung der Brustwarze während des Stillvorgangs kann auf das Raynaud-Syndrom hinweisen. In leichteren Fällen kann hier bereits die Einnahme von Magnesium Linderung bringen.
- Da das Zahnen etwa ab dem 6. Monat nach der Geburt einsetzt, können länger gestillte Kinder in die Brustwarze beißen. Das kann auch bereits mit zahnlosen Kiefern passieren.[20]
Form der Brustwarzen; Piercing
- Die Form der Brustwarzen hat keinen Einfluss darauf, ob eine Frau stillen kann oder nicht. Bei besonderen Merkmalen (sehr große Brustwarzen, Flach- oder Hohlwarzen) bedarf es allerdings in den meisten Fällen etwas mehr Geduld und der Unterstützung einer stillerfahrenen Beraterin. Bei Flach- oder Hohlwarzen kann bereits in der Schwangerschaft eine Art sanfte Umformung versucht werden, um den Stillstart einfach zu machen. Bei Schlupf- oder Hohlwarzen kann bereits im Vorfeld durch die Anwendung von Nipletten entgegengewirkt werden.
- Bei einem Brustwarzenpiercing (siehe Brustwarzenpiercings beim Stillen) sollte der Schmuck vorher herausgenommen werden, um dem Säugling das Saugen zu erleichtern und das Verschlucken des Schmucks zu verhindern. Außerdem muss das Piercing gut gepflegt und verheilt sein, um Infektionen zu vermeiden. Wurden beim Stechen des Piercings Milchgänge verletzt, kann das Milchstaus zur Folge haben, da die Milch nicht richtig entleert werden kann. Wenn das Piercing professionell durchgeführt wurde und richtig abgeheilt ist, sind jedoch keine Probleme beim Stillen zu erwarten.[21][22]
Probleme mit der Milchmenge
- Bei einer tatsächlich vorliegenden und nicht durch falsches Stillen selbst herbeigeführten Hypogalaktie (zu wenig Muttermilch) kann der Säugling durch Muttermilchspende oder Zwiemilchernährung ernährt werden, ohne dass die Mutter abstillen muss.
Probleme mit der Milchqualität
- Für die Milchqualität bei Tabak- und Alkoholgenuss usw. siehe auch weiter unten: Nachgewiesene oder vermutete Risiken für das Kind
- Bei notwendigen Medikamenteneinnahmen in der Stillzeit kann in seltenen Fällen eine Stillpause bzw. in sehr seltenen Fällen ein Abstillen erforderlich werden. Informationen zur Stillverträglichkeit können sich Ärzte und Stillende bei Forschungsinstituten einholen (siehe Weblinks). Die meisten Medikamente sind jedoch stillverträglich oder es besteht eine stillverträgliche Alternative.
- Es gibt einige Erkrankungen, die das Stillen einschränken, z. B. Psychosen und aufgrund der Ansteckungsgefahr Tuberkulose oder AIDS. Die relativ häufig auftretende postpartale Depression kann stillverträglich behandelt werden (siehe Weblinks), viele Antidepressiva gehen jedoch in die Muttermilch über und dürfen von Stillenden nicht benutzt werden.
Seitens des Kindes
Ablehnung der Brust
- In manchen Fällen „streiken“ Säuglinge einige Stunden bis wenige Tage und wollen nicht an der Brust trinken, man spricht hier von Stillstreik, was keinesfalls ein Abstillen von Seiten des Säuglings bedeutet. Ein Stillstreik kann u. U. aufgrund eines durch die Mutter aufgenommenen Nahrungsmittels (bei manchen Säuglingen z. B. Knoblauch) ausgelöst werden. Die Milch nimmt diesen Geschmack an und schmeckt dem Säugling nicht. In so einem Fall ist durch Abpumpen und Wegschütten dieser Milch der Stillstreik schnell wieder zu beseitigen.
Störungen des Melkvermögens
- Bei der Zwiemilchernährung, bei der neben dem Stillen mit der Flasche zugefüttert wird, kann eine Saugverwirrung auftreten. Das Trinken aus einer Flasche verlangt vom Kind ein weniger differenziertes Saugverhalten, so dass es unter Umständen das korrekte Trinken an der Brust verlernt. Aus der Flasche läuft die Milch fast von allein, das Trinken verlangt lediglich eine Saug-Schluckbewegung. An der Brust muss sich das Kind mehr anstrengen, das Stillen erfordert eine Saug-Kau-Schluckbewegung. Hier sollten alternative Fütterungsmethoden angewandt werden, z. B. die Gabe mit einem Löffel, aus einem Becher oder mittels eines Brusternährungssets. Saugverwirrung kann auch durch den zu frühen Gebrauch von Schnullern verursacht werden, wenn der Säugling die Saugtechnik an der Brust noch nicht sicher erlernt hat.
- Bei sehr kleinen Frühgeborenen ist die oft damit verbundene Saugschwäche zu beachten. Allerdings ist die Muttermilch in ihrer Zusammensetzung sehr gut an die Bedürfnisse eines Früh- bzw. Mangelgeborenen angepasst. Sollte ein Stillen wegen einer Saugschwäche nicht direkt möglich sein, sollte abgepumpt und die so gewonnene Milch möglichst mit einer alternativen Füttermethode (Becher, Haberman Feeder u. a.) an das Baby verfüttert werden, um einer Saugverwirrung vorzubeugen.
- Säuglinge mit Gaumensegelspalten können meist nicht oder nur sehr eingeschränkt gestillt werden. Nach der operativen Vereinigung des Segels kann das Stillen manchmal noch erfolgreich sein.
- Behinderungen des Kindes, wie z. B. Fehlbildungen im Verdauungs- und Atemtrakt, Herzfehler oder Hirnschädigungen können ein Stillen erschweren.
Muttermilchunverträglichkeit
- In sehr seltenen Fällen liegt bereits im Säuglingsalter eine Laktose-Unverträglichkeit vor, z. B. Galaktosämie.
Wenn ein Stillen nicht möglich ist, wird der Säugling oder das Kleinkind im Allgemeinen über eine Saugflasche versorgt, man spricht dann auch von einem Flaschenkind.
Stillberatung
Stillberatung leisten Hebammen im Rahmen der Geburt und Nachbetreuung im Wochenbett und ist somit auch eine Leistung der Krankenkassen. Auch sogenannte Stillberaterinnen, Mütter mit eigener Stillerfahrung und entsprechender Aus- und Weiterbildung. Sie bieten auf ehrenamtlicher Basis Mutter-zu-Mutter-Beratungen bei Stilltreffen und in Stillgruppen an.
Die Arbeitsgemeinschaft Freier Stillgruppen e. V. (AFS) und die La Leche Liga Deutschland e. V. (LLL) bieten ehrenamtliche Stillberatung und Stillgruppenarbeit an und organisieren Ausbildungen zur Stillberaterin. Hauptziel dieser beiden Selbsthilfe-Organisationen ist die Förderung der Stillkultur in Deutschland und das Verbreiten fundierter Informationen rund ums Thema Stillen. Die La Leche Liga steht dem Attachment Parenting nahe, einer von William Sears entwickelten, wissenschaftlich umstrittenen Lehre, nach der bedarfsorientiertes Stillen, ständiges Tragen des Kindes und Co-Sleeping Störungen der Mutter-Kind-Bindung verhindern sollen.
Des Weiteren gibt es auch professionelle Still- und Laktationsberaterinnen („International Board Certified Lactation Consultant“, IBCLC, englisch für „international zertifizierte Laktationsberaterin“), die einen medizinischen Beruf ausüben und eine fundierte Ausbildung im Bereich des Stillens und der Stillberatung haben. Die Beratung ist für die Stillenden kostenpflichtig, in vielen Fällen übernimmt aber die Krankenkasse die Kosten dieser Beratung.
Beikostbereitschaft, Abstillen, Abstillalter
Mit zunehmendem Alter des Säuglings, meist zwischen dem sechsten und neunten Monat, wird sich die steigende Bereitschaft zur Aufnahme von Beikost zeigen. Ein Baby ist bereit für Beikost, wenn:
- der Zungenstoßreflex, durch den feste Nahrung automatisch aus dem Mund befördert wird, verschwunden ist
- es Interesse an der Nahrung hat und diese selbst zum Mund befördern kann
- es alleine sitzen kann
- es ein gesteigertes Stillbedürfnis zeigt, das sich nicht nach wenigen Tagen wieder normalisiert und nicht auf andere Gründe, wie z. B. Zahnen, Erkrankung, Stress, Wachstum zurückzuführen ist.
Die Einführung von Beikost (also nicht Anstattkost) ist jedoch kein Grund abzustillen, denn das Stillen bietet weit über die ersten sechs Monate hinaus viele Vorteile. Wird der Säugling nach Bedarf gestillt und darf er den Zeitpunkt des Abstillens selbst bestimmen, so liegt der Zeitpunkt des Abstillens häufig erst nach dem zweiten oder dritten Geburtstag. Ein echtes Abstillen von Seiten des Kindes im ersten Jahr kommt so gut wie nie vor. Betrachtet man das Säugeverhalten von Säugetieren und passt die Daten an den Menschen an, so würde sich ein Abstillalter zwischen 2,5 und 7 Jahren ergeben. Ein Vergleich des Abstillalters von 64 traditionellen Kulturen[23] kommt zu einer Kurve, deren Scheitelpunkt kurz vor dem 3. Geburtstag liegt. Der früheste Abstillzeitpunkt der untersuchten Kulturen liegt kurz vor dem ersten Geburtstag, der späteste bei etwa 5 1/2 Jahren.
Die Weltgesundheitsorganisation (WHO) empfiehlt bis zu sechs Monate ausschließlich zu stillen und das Teilstillen bis zu zwei Jahren oder darüber hinaus.[24] Nach allergologischen Gesichtspunkten soll, zur Prävention atopischer Erkrankungen, mindestens bis zum vollendeten vierten Monat gestillt werden.[25]
Der Zeitpunkt der Einführung von Beikost ist regional unterschiedlich. Während zwischen 2000 und 2006 in Südasien 45 % und in Ostasien sowie im Pazifikraum 43 % aller Babys in den ersten sechs Monaten ausschließlich gestillt werden, liegt der Anteil in Subsahara-Afrika bei 30 %. In Nordafrika und dem Nahen Osten sind es 28 % und in Mittel- und Osteuropa sowie in der Gemeinschaft Unabhängiger Staaten 19 % aller Babys. Zwischen 1996 und 2006 stieg der Anteil der in den ersten sechs Lebensmonaten ausschließlich durch Stillen ernährten Säuglinge in allen genannten Regionen der Welt mit Ausnahme von Nordafrika und dem Nahen Osten.[26]
In jedem Fall sollte ein sanftes, d. h. ausschleichendes Abstillen angestrebt werden, gleichgültig, ob dies vom Kind oder von der Mutter ausgeht. Dadurch werden Verlustängste beim Säugling und gesundheitliche Probleme – wie Milchstau bei der Mutter – vermieden. Beim natürlichen Abstillen nach Bedarf des Kindes wird das Kind mit steigender Entwicklung und Reife immer weniger und seltener gestillt werden wollen. Bei einem von der Mutter eingeleiteten Abstillen sollte nur langsam, über Wochen hinweg, eine Stillmahlzeit nach der anderen durch eine Beikostmahlzeit ersetzt werden.
Nutzen und Risiken
- →Siehe auch: Müttergesundheit: Stillen
Nachgewiesener oder vermuteter Nutzen für das Kind
Der gesundheitliche Nutzen des Stillens (vs. Fütterung mit Flaschenkost) für Kinder in reichen Ländern der Westlichen Welt besteht hauptsächlich in einer Unterstützung der Immunabwehr und in einer Förderung und Stimulation der Mundmuskulatur, die bestimmten anatomischen und motorischen Fehlentwicklungen wie z. B. Kieferfehlbildungen oder angewöhnter Mundatmung vorbeugt.
Viele ältere Studien zum Nutzen des Stillens waren methodisch fehlerhaft und vernachlässigten systematisch mögliche weitere Faktoren (wie z. B. die Bildung oder das soziokulturelle Umfeld der Mutter), die nicht nur die Kindesgesundheit, sondern auch die Fütterungsart determinieren. Statistische Korrelationen wurden hier mit Ursache-Wirkungs-Verhältnissen verwechselt, mit der Folge, dass gesundheitliche Vorteile der Muttermilch stark übertrieben wurden oder als Artefakte tatsächlich gar nicht existiert haben und in methodisch einwandfreien Untersuchungen nicht nachgewiesen werden konnten.
Immunschutz
Die Entwicklung des Immunsystems beim Fötus und beim Säugling ist noch wenig erforscht. Obwohl es Hinweise gibt, dass Kinder bereits unmittelbar nach der Geburt über abwehrbereite eigene T-Lymphozyten verfügen,[27] gehen viele Autoren davon aus, dass Neugeborene noch kein funktionierendes eigenes Immunsystem besitzen. Unstrittig ist, dass Föten und Neugeborene Antikörper, Enzyme und Leukozyten von der Mutter erhalten. Vor der Geburt geschieht dies über die Plazenta, unmittelbar nach der Geburt durch das Kolostrum und schließlich – in deutlich geringerem Umfang – durch die Muttermilch.
Die transplacentalen Antikörper werden im Blut des Neugeborenen nur langsam abgebaut und schützen das Kind einige Wochen lang vor vielen Viren, Bakterien und Pilzsporen. Am schnellsten verliert sich der mütterliche Immunschutz gegen Keuchhusten und Hib, darum werden Kinder heute bereits zwei Monate nach der Geburt gegen diese Krankheiten geimpft.[28] Kolostrum und Muttermilch ersetzen keine Impfungen, können den „Nestschutz“, den das Kind über die Plazenta erhalten hat, aber etwas aufstocken.
Den größten immunologischen Nutzen bietet das Stillen Säuglingen in armen Ländern, die, wenn sie voll gestillt werden, signifikant seltener von lebensbedrohlichen Durchfallerkrankungen befallen werden als flaschengefütterte Kinder.[29] Aber auch an Mittelohrentzündungen und Atemwegsinfektionen erkranken gestillte Kinder etwas seltener als flaschengefütterte Kinder.[30] Eine spanische Studie kam im Jahre 2006 zu dem Ergebnis, dass von den Kindern, die im vierten Lebensmonat noch voll gestillt worden waren, 4,2 % im Laufe ihres ersten Lebensjahres wegen einer Infektionskrankheit ins Krankenhaus eingeliefert worden waren. In der Vergleichsgruppe war dies bei 6,6 % der Kinder der Fall.[31]
Mundmotorik, Sprechentwicklung
Das Stillen zwingt den Säugling keineswegs nur zum Saugen, sondern zu einem komplexen, melkenden Bewegungsmuster seiner gesamten Mundmuskulatur (Lippen, Zunge, Gaumensegel, Wangen- und Kiefermuskulatur). Das Flaschentrinken dagegen nimmt lediglich die Wangen- und den Ringmuskel der Lippen in Anspruch. Weil die übrigen Muskelgruppen bei Flaschentrinkern unter Umständen unzureichend stimuliert und trainiert werden, begünstigt frühes Abstillen nachweislich Fehlentwicklungen der Mundmotorik mit Folgen wie angewöhnter Mundatmung, ungewöhnlicher Ruhestellung der Lippen und der Zunge, Fehlformungen des Zahnbogens und Gaumens, Zahnfehlstellungen, Zähneknirschen, übermäßigem Saugdrang, Beeinträchtigung des Kauens, Saugens oder Schluckens, bis hin zu Artikulationsstörungen.[7] Die vielfach geäußerte volkstümliche Meinung, dass Stillen einen frühen Sprechbeginn fördere oder zu besserem Sprechen führe, konnte in methodisch einwandfreien wissenschaftlichen Studien bis heute jedoch nicht nachgewiesen werden.[32]
Säuglingssterblichkeit
Aus reichen Ländern der Westlichen Welt liegen kaum Studien vor, die sich mit möglichen Einflüssen der Säuglingsernährung auf die Säuglingssterblichkeit befassen. Eine Ausnahme bildet die 2004 veröffentlichte Studie eines Forscherteams am National Institute of Environmental Health Sciences in North Carolina, in der aufgewiesen wurde, dass nicht gestillte Kinder geringfügig häufiger als gestillte Kinder bereits im Säuglingsalter sterben, und zwar besonders durch Unfälle.[33] In armen Ländern sind oft nur gut ernährte Mütter in der Lage, ihr Kind zu stillen, sodass die verminderte Säuglingssterblichkeit gestillter Kinder dort mehr eine Folge ihrer insgesamt besseren Lebensbedingungen ist als allein der Fütterungsart.[34]
Auch plötzlicher Kindstod tritt bei nicht gestillten Kindern etwas häufiger auf als bei gestillten.[33] Plötzlicher Kindstod ist jedoch ein seltenes Ereignis – im Jahre 2005 z. B. verstarb damit in Deutschland kaum mehr als 1 von 2100 Säuglingen – sodass wissenschaftliche Studien zu diesem Thema mit sehr geringen Fallzahlen arbeiten müssen. Auch sind für den plötzlichen Kindstod weitaus machtvollere Risikofaktoren beschrieben worden als Flaschenfütterung: nämlich Alleinerziehung, Mutterschaft Minderjähriger, niedrige Bildung und Armut. Mütter aus diesen Risikogruppen stillen häufig deshalb nicht, weil sie überfordert sind oder schon bald nach der Geburt wieder arbeiten gehen müssen.[35]
Körpergewicht, Blutdruck, Cholesterinspiegel, Typ-2-Diabetes
Frauen, die generell Wert auf gesunde Ernährung legen, entscheiden sich besonders häufig fürs Stillen. Da sie auch ihre Kinder gesunde Ernährung lehren, sind diese seltener übergewichtig als flaschengefütterte Kinder, und zwar auch im Erwachsenenalter noch.[36]
Auch tendieren schlanke Mütter eher zum Stillen als übergewichtige Mütter, wobei die Kinder der letzteren eher Übergewicht entwickeln als die der ersteren. Ein direkter Effekt des Stillens auf das Körpergewicht des Kindes taucht in vielen Untersuchungen (die die mütterliche Ernährungserziehung ignorieren) als Mess-Artefakt auf, konnte in methodisch einwandfreien Studien aber nicht nachgewiesen werden.[36]
In vielen Studien ist dem Stillen auch eine langfristig blutdrucksenkende Wirkung nachgesagt worden. Erwachsene, die als Kind gestillt wurden, haben nachweislich seltener Bluthochdruck als nicht gestillte Personen. Da Bluthochdruck zu den natürlichen Begleiterscheinungen von Übergewicht und Adipositas zählt, muss man aber davon ausgehen, dass auch hier nicht die Muttermilch der entscheidende Faktor ist, sondern die mütterliche Ernährungserziehung.[37] Ähnliches gilt für vermeintlich günstige Langzeiteffekte des Stillens auf den Cholesterinspiegel und die Entstehung von Typ-2-Diabetes.[38]
Asthma, Allergien, Ekzeme
Neuere, methodisch einwandfreie Studien haben keine Bestätigung der – häufig formulierten – Vermutung erbracht, dass Stillen langfristig gegen Asthma, Allergien oder Ekzeme schütze.[39]
Intelligenzentwicklung
Unter gebildeten Müttern ist Stillen weitaus stärker verbreitet als unter wenig gebildeten Müttern; auch stillen sie ihre Kinder deutlich länger.[40] Obgleich diese Fakten bereits seit den 1980er Jahren bekannt sind, haben viele Forscher einen positiven Zusammenhang von Stillen und Intelligenzentwicklung nachzuweisen versucht, ohne zu berücksichtigen, dass die gestillten Kinder, die sie untersucht haben (und die signifikant intelligenter waren als die nicht gestillten Kinder), überproportional häufig gebildetere Mütter hatten.[41] Einige Studien, die diese Fehlerquelle berücksichtigten, fanden jedoch einen Zusammenhang zwischen Intelligenz und Stilldauer.[42] Dagegen konnte eine neuere Studie an 8000 irischen Familien keinen Zusammenhang zwischen der Stilldauer und den im Alter von drei und fünf Jahren untersuchten kognitiven Fähigkeiten der Kinder feststellen.[43]
Nachgewiesene oder vermutete Risiken für das Kind
In der Gesamtbewertung der Vorteile der Muttermilch darf nicht übersehen werden, dass Schadstoffe sich in der Muttermilch anreichern. Das in den 1970er Jahren gefundene DDT ist inzwischen zum Glück nur noch geringfügig oder gar nicht mehr in der Muttermilch nachweisbar. Aber andere Schadstoffe, zum Beispiel Flammenschutzmittel oder aktuell (Juni 2015) Glyphosat, werden in zum Teil beträchtlichem Umfang gefunden.[44]
Tabak- und Cannabis-Rauchen
Raucherinnen entscheiden sich signifikant seltener fürs Stillen als Nichtraucherinnen und stillen weniger lang.[45] Während zahlreiche klinische Studien sich mit den vermuteten Nutzen des Stillens beschäftigt haben, sind Folgen des Rauchens für das Stillen – insbesondere der Transfer von Inhaltsstoffen und Verbrennungsprodukten von Zigaretten und Cannabisprodukten in die Muttermilch – bis heute nur vereinzelt untersucht worden.
Eine 2003 in Italien durchgeführte Studie hat gezeigt, dass die Muttermilch von Frauen, die vor der Schwangerschaft geraucht haben, sich von der Milch von Nichtraucherinnen in ihrer Nährstoffzusammensetzung unterscheidet. Sie enthält weniger HDL und mehr Triglyceride, Cholesterin und LDL.[46]
Nikotin geht nach dem Rauchen sehr schnell in die Muttermilch über.[47] Eine 2007 in Philadelphia durchgeführte Studie hat gezeigt, dass Kinder nach dem Stillen signifikant kürzer schlafen, wenn ihre Mutter zuvor geraucht hat (durchschnittlich 53,4 Minuten; gegenüber 84,5 Minuten, wenn die Mutter vor dem Stillen nicht geraucht hat).[48] Die Halbwertszeit von Nikotin in der Muttermilch beträgt 97 Minuten, das heißt, dass die Muttermilch 97 Minuten nach dem Rauchen noch 50 % des anfänglichen Nikotingehalts aufweist, 194 Minuten danach noch 25 % usw.[49] Muttermilch, die im Anschluss an das Rauchen produziert wird, riecht charakteristisch nach tabakeigenen und dem Tabak zugesetzten Aromen. Einige Forscher vermuten, dass Kinder sich daran gewöhnen und dadurch empfänglich dafür werden, später selbst zu rauchen.[50] Bei männlichen Säuglingen hat das Füttern von Muttermilch mit Nikotin auch eine Verschlechterung der Anpassungsfähigkeit der Herzfrequenz zur Folge.[51] Nikotinersatztherapie hat ähnliche Folgen wie Rauchen vor dem Stillen: transdermale Pflaster mit 21 mg Nikotin geben an die Muttermilch dieselbe Menge Nikotin weiter wie 17 Zigaretten täglich.[52] Im Experiment hat sich gezeigt, dass die Milchmenge bei Müttern, die Nikotinpflaster verwendeten, um etwa 17 % vermindert war.[53] In älteren Studien wurden Unterschiede in der Milchmenge und der Stilldauer bei Raucherinnen und Nichtraucherinnen oft auf die Annahme zurückgeführt, dass Nikotin die Prolaktinbildung störe; experimentell hat diese These sich jedoch nicht bestätigen lassen. Eher scheinen psychosoziale Faktoren im Spiel zu sein.[54] Auch dass Nikotin in der Muttermilch beim Säugling zu Entwicklungsstörungen führt, konnte nicht nachgewiesen werden.[55]
Nicht nur das Nervengift Nikotin, sondern auch stark krebserregende polycyclische aromatische Kohlenwasserstoffe wie z. B. Benzo(a)pyren gehen in die Muttermilch über.[56] Zur Frage, ob die Muttermilch von Raucherinnen darüber hinaus auch nennenswerte Mengen genotoxischer Substanzen wie z. B. Ethylenoxid enthält, gibt es bis heute keine Untersuchungen.[57]
Auch zum THC-Gehalt in der Muttermilch von Frauen, die Cannabisprodukte wie Marihuana oder Haschisch rauchen, liegen Studien bisher nicht vor.[58] Unstrittig ist allein, dass THC, weil es fettlöslich ist, leicht in die Muttermilch übergeht. Mengennachweise wurden bisher allerdings nur in Tierversuchen erbracht.[59]
Alkohol
Das Trinken von Alkohol steigert nicht, wie ein urbaner Mythos besagt, die Milchmenge, sondern senkt sie im Gegenteil sogar. Auch mögen Säuglinge die mit Alkohol angereicherte Milch nicht und verlangen in den ersten 3–4 Stunden, nachdem die Mutter getrunken hat, zwar besonders häufig nach der Brust, trinken aber gut 20 % weniger Milch, als wenn die Mutter nüchtern ist.[60] Das Trinken größerer Mengen von Alkohol kann den Milchspendereflex stören.[61]
Alkohol, den eine Frau trinkt, geht sofort in denselben Mengen in die Muttermilch über, in denen er sich auch in ihrem Blut findet.[62] Der Alkohol sammelt sich in der Muttermilch aber nicht an, sondern wird in derselben Rate abgebaut wie im Blut. Ein Abpumpen und Entsorgen der nach dem Alkoholtrinken erzeugten Milch ist somit überflüssig.[63]
Im Organismus von Neugeborenen wird Alkohol nur halb so schnell abgebaut wie beim Erwachsenen.[62] Eine Studie hat aufgewiesen, dass gestillte Kinder von Müttern, die kleine Alkoholmengen trinken, weniger schlafen.[64] Eine andere hat gezeigt, dass tägliches Trinken der Mutter dazu führen kann, dass sich die Entwicklung der kindlichen Grobmotorik verzögert.[65]
Coffein
Coffein geht nur in sehr geringen Mengen (0,06–1,5 % der Menge, die die Mutter einnimmt) in die Muttermilch über und erreicht beim Kind den Höhepunkt seiner Wirkung 1–2 Stunden nach dem Kaffeetrinken. Coffein wird bei Frühchen – in deutlich höheren Dosen, als über die Muttermilch zugänglich wären – auch als Medikament gegeben, um die Atmung zu stärken. Auf Coffein in der Muttermilch reagieren unterschiedliche Kinder ungleich stark; jüngere meist stärker als ältere, kranke unter Umständen stärker als gesunde.[66] Die Halbwertzeit von Coffein beträgt bei Neugeboren 2–5 Tage, bereits bei 6 Monate alten Säuglingen aber nur noch – wie bei Erwachsenen – 3–7 Stunden.[67] Eine kleine Studie hat aufgewiesen, dass moderates Kaffeetrinken der stillenden Mutter (500 mg Caffein pro Tag) keine messbaren Auswirkungen auf den Puls und die Schlafzeiten gestillter Kinder hat.[68] Die American Academy of Pediatrics hat Coffein, das nicht in ungewöhnlich großen Mengen genossen wird, als für das Stillen unbedenklich eingestuft.[66]
Impfungen
Nach aktuellen Empfehlungen des in Deutschland dafür zuständigen Robert Koch-Instituts sind Impfungen in der Stillzeit generell ohne Beschränkungen möglich. Ferner sind Totstoff-Impfungen kein Grund zum Aufschub einer (weiteren) Schwangerschaft. Ist eine weitere Schwangerschaft geplant, sind ab drei Monaten vor einer (und dann während der gesamten) Schwangerschaft lediglich Impfungen mit Lebendimpfstoffen (wie gegen Masern, Mumps und Röteln) kontraindiziert.[69]
HI-Virus
25–30 % der Kinder HIV-positiver Mütter werden während der Schwangerschaft oder Geburt mit dem Virus angesteckt; durch neue Behandlungsmethoden wie z. B. die frühzeitige Verabreichung von Zidovudin, kann dieses Risiko auf 8,3 % gesenkt werden.[70] Eine Ansteckung ist jedoch auch über die Muttermilch möglich. Eine in Malawi durchgeführte Studie hat gezeigt, dass 9,7 % der bei der Geburt noch nicht befallenen Kinder sich bei ihren HIV-positiven Müttern im Laufe der Stillzeit angesteckt haben, wobei sich 87,4 % der Ansteckungsfälle erst nach Ablauf der ersten sechs Monate ereigneten.[71] In einer anderen Studie wurde dagegen eine gleichmäßige Verteilung der Ansteckungsfälle über die gesamte Stillzeit beobachtet.[72]
Nachgewiesener oder vermuteter Nutzen und Schaden für die Mutter
Der bedeutendste in Studien nachgewiesene Nutzen des Stillens für die Müttergesundheit besteht in einer Senkung des Risikos für die Erkrankung an Eierstockkrebs. Auch an Brustkrebs erkranken Frauen, die stillen, geringfügig seltener als Frauen, die mit der Flasche füttern. Weitere gesundheitliche Vorteile für die Mutter, die dem Stillen häufig zugeschrieben werden, haben sich in methodisch einwandfreien Studien nicht nachweisen lassen. Gesundheitliche oder kosmetische Risiken birgt das Stillen für Frauen nicht.
Eierstockkrebs
Das Lebenszeitrisiko von Frauen, an einem Ovarialkarzinom zu erkranken, beträgt 1,37 %.[73] Bei Frauen, die nicht geboren haben (Nullipara), ist es rund 30 % höher als bei Frauen, die geboren haben.[74] Eine australische Studie hat gezeigt, dass Frauen, die in ihrem Leben länger als 13 Monate stillen, ihr Eierstockkrebsrisiko mehr als halbieren.[75] Andere Studien haben erwiesen, dass bereits eine kurze Stillzeit das Risiko signifikant senkt.[76]
Brustkrebs

Stillen senkt, wie in vielen Studien nachgewiesen wurde, das Brustkrebsrisiko, allerdings nur in sehr geringem Umfang. Das Lebenszeitrisiko für Brustkrebs liegt für Frauen bei etwa 10 %,[77] bei Nullipara um 30 % höher als bei Frauen, die geboren haben, also bei gut 11 %.[78] Das Brustkrebsrisiko sinkt mit jeder Geburt um 7 % und mit jedem Jahr, in dem eine Frau stillt, um weitere 4,3 %. Um ihr Brustkrebsrisiko zu halbieren, müsste eine Frau mit einem Kind zwölf Jahre lang stillen; mit fünf Kindern müsste sie insgesamt fünf Jahre lang stillen.[79]
Formverlust der Brust
Ein urbaner Mythos besagt, dass die weibliche Brust durch das Stillen ihre ursprüngliche, straffe Form verliert und zu hängen beginnt. Die tatsächliche Ursache des zunehmenden Durchhängens der Brust (Mastoptosis) liegt vor allem in der – mit dem Altern verbundenen – Lockerung des Bindegewebes, besonders des Cooper-Ligaments. In welchem Alter und wie stark die Brust sinkt, hängt von verschiedenen weiteren Faktoren ab, besonders vom Gewicht der Brust vor der Schwangerschaft, vom Body-Mass-Index, von genetischen Faktoren, von der Zahl der Schwangerschaften und davon, ob die Frau raucht. Es gibt keine Hinweise aus der Forschung, dass Stillen auf den Prozess irgendeinen Einfluss hat.[80] Als einzig mögliche Prävention gilt die Vermeidung unmäßig starker Gewichtszunahme während der Schwangerschaft.[81]
Osteoporose
Die Inzidenz für Osteoporose wird für Frauen je nach Untersuchungsmethode auf 9–38 % geschätzt.[82] Weniger strittig ist das Lebenszeitrisiko von Frauen, einen durch Osteoporose begünstigten Knochenbruch zu erleiden: es beträgt 46 %.[83] Bei Nullipara liegt es um 11 % (für Brüche der Beckenknochen sogar um 44 %) höher als bei Frauen, die geboren haben.[84][85] Einige Forscher haben die Vermutung geäußert, dass Stillen das Risiko weiter vermindere, in wissenschaftlichen Studien konnte ein solcher Zusammenhang bisher aber nicht nachgewiesen werden.[86] In seltenen Fällen kann Stillen jedoch zu einer schwangerschaftsassoziierten Osteoporose führen.
Körpergewicht, Stoffwechsel, Herz-Kreislauf-Gesundheit
Frauen, die vor der Schwangerschaft übergewichtig waren, entscheiden sich 16 % häufiger als normalgewichtige Frauen, ihr Kind mit industrieller Flaschenkost zu ernähren. Stillende Frauen sind also überproportional häufig normalgewichtige Frauen.[87] In vielen älteren Studien, die einen möglichen Nutzen des Stillens für die Müttergesundheit prüfen sollten, wurde der Body-Mass-Index (BMI) der Frauen vor der Schwangerschaft nicht berücksichtigt, mit der Folge, dass die Effekte von Faktoren, die u. a. den BMI der Frauen determinieren – z. B. Ernährungs- und Bewegungsgewohnheiten – systematisch falsch als Effekte des Stillens gedeutet wurden.
Ein Beispiel dafür sind die Studien, in denen festgestellt wurde, dass stillende Frauen nach der Geburt schneller Gewicht verlieren als Frauen, die mit der Flasche füttern.[88] Weitere Beispiele sind Studien, in denen der Nachweis geführt wird, dass stillende Frauen seltener als Flaschenkost fütternde Frauen an Bluthochdruck[89][90], Diabetes[89][90], Hyperlipoproteinämie[89] und Herz-Kreislauf-Erkrankungen[89] leiden.
Verbreitung
Deutschland
Über die Verbreitung des Stillens sind in Deutschland bislang nur wenige Erhebungen durchgeführt worden. 2006 erschien die vom Robert Koch-Institut geförderte KiGGS-Studie, die zeigte, dass von den 2005 in Deutschland geborenen Kindern 81,5 % zumindest zeitweilig gestillt wurden. Die bedeutendste Determinante, die diese Studie für die Stillbereitschaft von Müttern ermittelte, war deren Sozialstatus. Von den Müttern mit hohem Sozialstatus hatten 90,5 % gestillt, von den Müttern mit mittlerem Sozialstatus 80,0 % und von den Müttern mit niedrigem Sozialstatus 67,3 %. Mütter mit hohem Sozialstatus hatten auch länger gestillt (durchschnittlich 8,45 Monate) als Mütter mit mittlerem (6,81 Monate) oder niedrigem Sozialstatus (6,19 Monate). Am häufigsten und am längsten stillten Frauen, die in der 4. Lebensdekade geboren hatten (jünger als 20: 69 %, 5,49 Monate; 20–29 Jahre: 75,1 %, 6,21 Monate; 30–39 Jahre: 80,0 %, 7,85 Monate; 40+: 69,6 %, 7,69 Monate). Kinder aus Ostdeutschland (81,6 %) wurden zwar eher gestillt als Kinder aus Westdeutschland (75,7 %), die Stilldauer war im Mittel jedoch kürzer (Ostdeutschland: 6,3 Monate, Westdeutschland: 7,0 Monate; bundesweit: 6,9 Monate). Mütter mit Migrationshintergrund (79,1 %, 7,75 Monate) stillten etwas häufiger und länger als Nicht-Migrantinnen (76,2 %, 6,73 Monate). Das von der WHO empfohlene volle Stillen im ersten Lebenshalbjahr wurde vorzugsweise von westdeutschen Frauen mit hohem Sozialstatus praktiziert, die zwischen 30 und 39 Jahre alt waren.[91]
Eine Untersuchung aus Berlin ergab, dass dort zwei Monate nach der Geburt noch 73 % der Kinder gestillt wurden; nach sechs Monaten waren es etwa 56 %. In einer Untersuchung in Bayern waren es nach zwei Monaten 70 % und nach 6 Monaten etwa 50 %. Die Anteile der Kinder, die ausschließlich gestillt wurden, waren noch niedriger.[92]
Die bedeutendste umfassende Studie zum Stillen in ganz Deutschland war 1997/98 durchgeführt worden. Diese SuSe-Studie hatte gezeigt, dass die hohe Stillquote von 91 %, die in den teilnehmenden Krankenhäusern unmittelbar nach der Geburt festgestellt wurde, bereits innerhalb der ersten Wochen stark abfiel. Nach vier Monaten wurden noch 33 % der Kinder ausschließlich gestillt; nach sechs Monaten waren es nur noch 10 %.[93]
Vereinigte Staaten
Obwohl auch in den USA Frauen- und Kinderärzte das Stillen generell stark befürworten, sinkt dort der Anteil der stillenden Mütter nach der Geburt bis zum Ende des 6. Monats von 70,9 % auf 36,2 %. Nach 12 Monaten stillen noch 17,2 % der Mütter, nach 18 Monaten noch 5,7 %. Im Jahr 2003 waren 54 % der Mütter von Säuglingen berufstätig.[94][95] In den USA existiert kein bezahlter Mutterschaftsurlaub.[96]
In weißen Familien ist das Stillen stärker verbreitet als in afroamerikanischen. Von den 2010 geborenen weißen Babys wurden unmittelbar nach der Geburt 79 % gestillt, von den afroamerikanischen 62 %. Sechs Monate später wurden von den weißen noch 52 % gestillt, von den afroamerikanischen nur noch 36 %.[97][98] Besonders verbreitet ist das Stillen unter Akademikerinnen; im Jahre 2014 haben 88,7 % aller Mütter mit Collegeabschluss gestillt; der Anteil der Mütter, die sechs Monate lang ausschließlich gestillt haben, betrug unter den Akademikerinnen 21,8 %, ebenfalls mehr als in allen anderen Vergleichsgruppen.[99]
Internationale Stillstatistik
In manchen armen Ländern, z. B. Eritrea, werden viele Säuglinge nur sehr kurze Zeit gestillt, weil ihre Mütter unterernährt sind und darum nicht genug Muttermilch haben.[34]
| Land | jemals gestillt (in Prozent) |
ausschließlich gestillt (in Prozent) |
Quellen und Anmerkungen | ||
|---|---|---|---|---|---|
| 3 Mon. | 4 Mon. | 6 Mon. | |||
| Deutschland | 81,5 | 34 | 22 | Durchschnittliche Stilldauer: 6,9 Monate, durchschnittliche Dauer des vollen Stillens: 4,6 Monate[100] | |
| Österreich | 93,2 | 60 | 10 | Nach drei Monaten werden 72 % der Kinder wenigstens teilweise gestillt, nach sechs Monaten 65 %, nach 12 Monaten 17 % (1 % voll gestillt).[101] | |
| Schweiz | 88 | 48 | 32 | 14 | [102] |
| Ägypten | 95 | 53 | |||
| Albanien | 39 | ||||
| Algerien | 93 | 7 | |||
| Äthiopien | 52 | ||||
| Australien | 56 | 46 | |||
| Armenien | 35 | ||||
| Aserbaidschan | 12 | ||||
| Bangladesh | 97 | 64 | |||
| Bahrein | 97 | ||||
| Belarus | 9 | ||||
| Belgien | 66 | 34 | 26 | ||
| Belize | 90 | 15 | |||
| Benin | 97 | 33 | |||
| Bhutan | 49 | ||||
| Bolivien | 97 | 60 | |||
| Bosnien und Herzegovina | 18 | ||||
| Brasilien | 93 | 40 | |||
| Burkina Faso | 99 | 25 | |||
| Burundi | 69 | ||||
| Costa Rica | 19 | ||||
| Dänemark | 98 | 48 | 51 | ||
| Dominikanische Republik | 93 | 8 | |||
| Dschibuti | 1 | ||||
| Ecuador | 95 | ||||
| El Salvador | 94 | 31 | |||
| Elfenbeinküste | 100 | 12 | |||
| Eritrea | 98 | ||||
| Finnland | 93 | 51 | 34 | 15 | |
| Frankreich | 74 | 10 | 11,5 | 74 % der Mütter probieren Stillen im Krankenhaus einmal aus. 39 % der Kinder werden nach drei Monaten noch gestillt, 23 % nach sechs Monaten noch. Nach einem Jahr werden noch 9 % aller Kinder gestillt.[103] | |
| Gambia | 36 | ||||
| Georgien | 11 | ||||
| Ghana | 99 | 46 | |||
| Griechenland | 86 | ||||
| Großbritannien | 69 | 12 | |||
| Guatemala | 96 | 50 | |||
| Guinea | 21 | ||||
| Guinea-Bissau | 38 | ||||
| Guyana | 33 | ||||
| Haiti | 96 | 40 | |||
| Honduras | 96 | 30 | |||
| Indien | 96 | 46 | 33 | [104] | |
| Indonesien | 96 | 32 | |||
| Irak | 20 | ||||
| Iran | 98 | 28 | |||
| Irland | 34 | 15 | 1 | 81 % der Mütter stillen ihr Baby mindestens ein Mal, beim Verlassen des Krankenhauses stillen aber nur noch 34 %; nach zwei Monaten werden noch 15 % der Kinder voll gestillt[105] | |
| Island | 97 | 69 | 46 | ||
| Israel | 78,5 | [106] | |||
| Italien | 85 | 20 | 19 | 32 | |
| Japan | 96 | 38 | 37 | 35 | |
| Jemen | 97 | ||||
| Jordanien | 95 | 22 | |||
| Kambodscha | 74 | ||||
| Kamerun | 97 | 20 | |||
| Kanada | 84 | 38 | 19 | ||
| Kap Verde | 60 | ||||
| Kasachstan | 96 | 32 | |||
| Kenia | 98 | 32 | |||
| Kirgisistan | 95 | 32 | |||
| Kolumbien | 95 | 43 | |||
| Komoren | 96 | ||||
| Kongo, Dem. Rep. | 37 | ||||
| Kongo, Republik | 21 | ||||
| Kuba | 99 | 48,6 | 17,1 % der Kinder werden noch mit zwei Jahren gestillt.[107] | ||
| Laos | 26 | ||||
| Lesotho | 54 | ||||
| Lettland | 29 | ||||
| Libanon | 88 | 17 | |||
| Liberia | 29 | ||||
| Madagaskar | 97 | 51 | |||
| Malawi | 97 | 71 | |||
| Malediven | 48 | ||||
| Mali | 95 | 34 | |||
| Marokko | 95 | 15 | |||
| Marshallinseln | 27 | ||||
| Mauretanien | 95 | 19 | |||
| Mauritius | 72 | ||||
| Mazedonien | 16 | ||||
| Mexiko | 92 | 18 | 10 | 3 | |
| Mongolei | 59 | ||||
| Montenegro | 19 | ||||
| Mosambik | 95 | 41 | |||
| Namibia | 95 | 24 | |||
| Nauru | 67 | ||||
| Nepal | 70 | ||||
| Neuseeland | 88 | 56 | 39 | ||
| Niederlande | 75 | 35 | 35 | 25 | |
| Nicaragua | 92 | 31 | |||
| Niger | 97 | 10 | |||
| Nigeria | 97 | 15 | |||
| Nordkorea | 89 | In Nordkorea wird keine Säuglingsnahrung industriell hergestellt. Manche wohlhabenden Eltern kaufen Importprodukte aus Südkorea.[108] | |||
| Norwegen | 99 | 63 | 46 | ||
| Oman | 99 | ||||
| Osttimor | 52 | ||||
| Pakistan | 94 | 40 | |||
| Panama | 14 | ||||
| Paraguay | 94 | 24 | |||
| Peru | 97 | 71 | |||
| Philippinen | 88 | 34 | |||
| Portugal | 93 | 55 | |||
| Ruanda | 97 | 85 | |||
| Rumänien | 91 | 34 | |||
| Russland | 98,7 | [109] | |||
| Salomonen | 74 | ||||
| Sambia | 98 | 61 | |||
| Samoa | 51 | ||||
| São Tomé und Príncipe | 51 | ||||
| Schweden | 97 | 60 | 15 | ||
| Senegal | 97 | 39 | |||
| Serbien | 14 | ||||
| Sierra Leone | 32 | ||||
| Simbabwe | 99 | 31 | |||
| Slowakei | 87 | 63 | 55 | ||
| Slowenien | 97 | ||||
| Somalia | 5 | ||||
| Spanien | 91 | 41 | |||
| Sri Lanka | 76 | ||||
| Sudan | 96 | 41 | |||
| Südkorea | 81 | 50 | 40,5 | 11,4 | [110] |
| Suriname | 2 | ||||
| Eswatini | 44 | ||||
| Syrien | 92 | 29 | |||
| Tadschikistan | 25 | ||||
| Tansania | 97 | 50 | |||
| Thailand | 97 | 15 | |||
| Togo | 97 | 63 | |||
| Trinidad und Tobago | 13 | ||||
| Tschad | 98 | 3 | |||
| Tschechien | 94 | 61 | |||
| Tunesien | 9 | ||||
| Türkei | 95 | 42 | |||
| Turkmenistan | 11 | ||||
| Tuvalu | 35 | ||||
| Uganda | 98 | 63 | |||
| Ukraine | 18 | ||||
| Ungarn | 96 | 96 | |||
| Uruguay | 57 | ||||
| Usbekistan | 96 | 26 | |||
| Vanuatu | 40 | ||||
| Venezuela | 12 | ||||
| Vereinigte Arabische Emirate | 93 | ||||
| Vereinigte Staaten | 74 | 31 | 12 | ||
| Vietnam | 17 | ||||
| VR China | 98,3 | 46 | 30 | 13 | [111] |
| Zentralafrikanische Republik | 97 | 23 | |||
| Zypern | 78 | 52 | 15 | ||
Quellen, wenn nicht anders vermerkt: OECD[112], LLL[113] und WHO[114]
Geschichte
17. und 18. Jahrhundert
Rückgang des Selbststillens
Vor der Zeit der Aufklärung stillten fast alle europäischen Frauen ihre Kinder selbst.[115] Im 17. und 18. Jahrhundert ging das Stillen der eigenen Kinder stark zurück. Frankreich war das erste Land, in dem Kinder in einem so großen Umfang zu Ammen gegeben wurden, dass selbstgestillte Kinder die Ausnahme wurden.[116][117] Aber auch in anderen europäischen Ländern wurde diese Praxis übernommen. In England ließen nicht nur Frauen der höheren Klassen, sondern alle, die es sich leisten konnten, ihre Kinder fremdstillen. In Deutschland gab es eine ähnliche Situation mit dem Unterschied, dass es hier wenig Ammen gab und man versuchte, Kinder künstlich zu ernähren. In den nordischen Ländern und Holland stillten die Mütter überwiegend selbst.[118]
Die Praxis, seine Kinder zu Ammen zu geben, hatte ihren Ursprung in der französischen Oberschicht,[119] wurde aber zunehmend auch von den anderen Ständen übernommen.[120] Mütter, die befragt wurden, warum sie nicht stillten, nannten dementsprechend unterschiedliche Gründe. Mütter, die von Armut betroffen waren, gaben ihre Kinder zu Ammen, weil sie außer Haus arbeiten mussten und sich nicht selbst um sie kümmern konnten. Adlige Frauen gaben an, nicht zu stillen, weil dies ihre Repräsentationspflichten nicht zuließen.[121][122] Tatsächlich wurde von einer stillenden Mutter erwartet, dass sie sich aus der Gesellschaft zurückzog, was ihr und ihrem Ehemann für längere Zeit gesellschaftliche Kontakte unmöglich machte.[123][124] Die meisten Mütter konnten nicht allein darüber entscheiden, ob sie stillten. Ehemänner und Familie entschieden mit.[125] Einige Ehemänner verboten ihren Frauen zu stillen.[121]
Nachdem es sich etabliert hatte, seine Kinder fremdstillen zu lassen, wurde das Selbststillen als abwegig wahrgenommen. Sein Kind nicht selbst stillen zu müssen, wurde für alle gesellschaftlichen Schichten zum Statussymbol.[120] Frauen wurde überwiegend vom Stillen abgeraten, »weil diese Aufgabe einer Dame von Rang [...] nicht zukommt«.[123] Der Zivilisationsprozess führte dazu, dass sich Frauen schämten, zum Stillen die Brust zu entblößen.[121] Zudem untersagten Mediziner und Moralisten sexuelle Beziehungen während Schwangerschaft und Stillzeit.[126][124][121] Frauen befürchteten, dass durch das Stillen ihre sexuelle Attraktivität leiden und sich ihre Brust verändern könnte.[121][127] Man befürchtete auch gesundheitliche Risiken.[125] Es herrschte die Auffassung, dass Bauersfrauen gesünder seien als adlige Frauen oder Frauen, die in der Stadt lebten.[124] Sie könnten also das Stillen leichter überstehen und würden dem Kind bessere Milch geben.
Auswirkungen des Fremdstillens und Nichtstillens
Als Folge dieser Entwicklung entstand in Frankreich ein neues öffentliches Dienstleistungsgewerbe: das Ammenwesen,[128] das vom Fehlen einer gesunden Ersatznahrung profitierte.[129] Die Ammen wurden hauptsächlich von privaten Agenturen vermittelt, es gab aber auch das Städtisches Amt für Ammen (Direction municipale des nourrices).[130][131] Die wenigsten Ammen lebten bei der Familie des Kindes. Häufig waren es Frauen vom Land, die die Kinder zu sich nahmen.
„Ammen, meist ledige und sozial deklassierte Frauen, gaben oft das Stillen ihres eigenen Kindes auf, um ihre Milchbrüste gegen eine geringe Entlohnung […] fremden Kindern, meist aus sozial besser gestellten Familien, zu geben.[128]“
Mediziner, die die Umstände untersuchten, unter denen Ammen und Kinder lebten, zeichnen ein düsteres Bild. Schon auf der Reise zum Wohnort der Amme würden 5 bis 15 Prozent der Kinder sterben.[132][133] Die Ammen würden in großer Armut leben und müssten zusätzlich auf den Feldern arbeiten.[133][134] Sie würden mehrere Kinder – darunter auch ihre eigenen – versorgen und hätten nicht genug Milch, so dass sie den Säuglingen eingeweichtes Brot und Brei zufütterten.[135][136][122] Allgemein war das Ammenwesen nicht anerkannt.[128] Über die Ursachen der Vernachlässigung der Säuglinge – die ärmlichen Lebensbedingungen der Ammen – machte man sich allerdings wenig Gedanken.[137] Die schlechten Bedingungen, unter denen Ammen und Säuglinge lebten, führten zu einer hohen Sterblichkeit der abgegebenen Säuglinge.[138][139]
In Rouen waren Mitte des 18. Jahrhunderts nur 19 Prozent der Kinder, die selbstgestillt wurden, innerhalb des ersten Lebensjahres verstorben und 38 Prozent der Kinder, die von ländlichen Ammen gestillt wurden.[138] In Nogent-le-Rotrou starben 35 Prozent der Säuglinge, die aus Paris hierher verschickt worden waren, von den Säuglingen, die in Paris verblieben, starben nur 22 Prozent.[138]
Badinter beschreibt, dass auch außerhalb Frankreichs Stadtbewohner in Mitteleuropa in großem Maße ihre Kinder zu Ammen gaben. Sie zitiert den deutschen Statistiker Johann Peter Süßmilch, der 1742 feststellte, dass die Kindersterblichkeit innerhalb der Stadt aufgrund des Fremdstillens höher sei als auf dem Land.[140] In Baden erreichten um 1730 nur ein Viertel bis ein Drittel der Kinder das Erwachsenenalter.[141] Es bestand ein deutlicher Zusammenhang zwischen der hohen Kindersterblichkeit und dem Fremdstillen.[142] Das Allgemeine Landrecht für die Preußischen Staaten machte es allen gesunden Müttern zur Pflicht, ihre Kinder selbst zu stillen. Über die Stilldauer hatte der Ehemann zu bestimmen.[143]
19. und 20. Jahrhundert
Als 1894 L. Emmett Holt, ein Pionier der Pädiatrie (Columbia University), sein Standardwerk The Care and Feeding of Children publizierte, grassierte in New York City die Säuglingssterblichkeit; Holt versuchte sie durch Anwendung wissenschaftlicher Erkenntnisse auf die Kinderpflege und -fütterung zu bekämpfen. In seinem Buch empfahl er eine Kontrolle der Gewichtszunahme des Kindes durch wöchentliches und später allmonatliches Wiegen. Weil er davon ausging, dass das Kind nach der Mahlzeit Verdauungszeit benötige, hielt Holt sture Regelmäßigkeit des Stillens für ein Grundgebot guter Kinderpflege. Er war ein starker Befürworter des vollen Stillens; erst im letzten Quartal des ersten Lebensjahres solle das Kind allmählich abgestillt und an Kuhmilch und andere Kost gewöhnt werden. Da jedoch viele Mütter, weil sie berufstätig waren, früher abstillen mussten, gab er auch detaillierte Anleitung zur Herstellung von Flaschennahrung.[144]
Holts Nachfolge als tonangebender Autor von Ratgebern für die Säuglingspflege trat John B. Watson an. Watson hatte in den 1910er Jahren den klassischen Behaviorismus begründet und war davon überzeugt, dass menschliche Wesen beliebig formbar seien. In seinem 1928 veröffentlichten Werk Psychological Care of Infant and Child warnte er – seiner mechanistischen Vorstellung vom Säugling entsprechend – davor, Kinder zu verzärteln und charakterlich zu verderben, und machte als Hauptschuldige die Mütter aus, die ihre Kleinkinder nach seiner Beobachtung immerzu küssten. Watsons Ideal war es, die sentimentale Verhätschelung durch das rationale Einüben guter Gewohnheiten zu ersetzen. Das regelmäßige Füttern nach der Uhr, das Holt noch aus physiologischen Gründen empfohlen hatte, wurde bei Watson zur Uranwendung vernunftgeleiteter Erziehungstechnik, und um den körperlichen Kontakt zwischen Mutter und Kind zu minimieren, empfahl Watson Flaschenfütterung.[145]
Im deutschen Kaiserreich wurde auf der Grundlage der ersten Gesetze zum Mutterschutz auch ein Stillgeld ausgezahlt. In der Zeit des Nationalsozialismus wurde das Stillgeld erhöht, und 1944 schließlich an alle Mütter ausgezahlt, auch an solche, auf die das Mutterschutzgesetz keine Anwendung fand.[146]
21. Jahrhundert: Stillkontroverse
Im englischsprachigen Raum, wo nicht nur der Slogan Breast is best („Brust ist am besten“), sondern auch William Sears’ stillfreundliches Attachment Parenting weite Verbreitung gefunden hat, sind manche Thesen der Stillbefürworter und der gesellschaftliche Druck, dem nicht-stillende Mütter heute oft ausgesetzt sind, in jüngerer Zeit wiederholt kritisiert worden.[147] So berichtet etwa die Journalistin und Autorin Hanna Rosin, wie sie das Experiment unternommen hat, befreundeten Müttern anzukündigen, dass sie ihren einmonatigen Säugling demnächst abstillen werde: „Die Reaktion war immer dieselbe: Zugehörigkeiten wurden neu bestimmt, sodass ich in einer Klasse von Müttern landete, die, pointiert gesagt, bereit wären, ihr Baby mit pürierten Chicken McNuggets zu füttern.“[148] In Großbritannien hatte die Soziologin Ellie Lee über dieses Thema bereits 2005 eine Studie veröffentlicht.[149] Die Zeit-Autorin Jeannette Otto hat bemerkt, dass auch in Deutschland Mut dazu gehöre, eine „bekennende Nichtstillerin“ zu sein.[150]
2013 beschrieb die Soziologin Joan B. Wolf (Texas A&M University), wie Gesundheitsthemen im gesellschaftlichen Diskurs einen so hohen Stellenwert und die Frage, was eine verantwortungsvolle Mutter ausmache, ein solches Maß an Dogmatismus erlangt haben, dass die Qualität von Studien, die die Überlegenheit des Stillens gegenüber der Flaschenfütterung beweisen, kaum hinterfragt werde.[151] Der schwerwiegendste Vorwurf, der gegen fast alle bisherigen Studien vorgebracht worden ist, besteht darin, dass darin nicht etwa gestillte Kinder mit nicht-gestillten verglichen wurden, sondern Kinder aus stillenden Familien mit Kindern aus nicht-stillenden Familien, d. h., dass potenzielle sozioökonomische Faktoren nicht systematisch ausgeschlossen wurden. Dieses Problem hat im Jahre 2014 Cynthia G. Colen (Ohio State University) umgangen, indem sie ausschließlich solche Familien untersuchte, in denen mindestens ein Kind gestillt wurde und mindestens ein anderes Flaschenkost erhielt. Sie konnte in dieser Studie aufweisen, dass die mit der Flasche aufgezogenen Kinder sich in puncto körperlicher, emotionaler und intellektueller Entwicklung von ihren gestillten Geschwistern nicht signifikant unterschieden.[152] Eine vergleichbar angelegte Studie, die Eirik Evenhouse und Siobhan Reilly 2005 am Mills College durchgeführt hatten, war zu ähnlichen Ergebnissen gelangt.[153] In Belarus hat Michael S. Kramer 2008 eine echte randomisierte Studie durchgeführt, indem er die Mütter einer der beiden Vergleichsgruppen gedrängt hat, länger und ausschließlicher zu stillen, als diese ursprünglich geplant hatten. Auch in diesem Falle wiesen die Kinder gesundheitlich am Ende nur sehr wenige signifikante Unterschiede auf.[154] Hanna Rosin, Journalistin und Autorin, kam nach dem Studium von Fachliteratur zu dem Ergebnis, dass Stillen gegenüber der Flaschenfütterung kleine gesundheitliche Vorteile habe, dass diese jedoch nicht signifikant genug seien, um die Doktrinhaftigkeit zu rechtfertigen, die den gesellschaftlichen Diskurs ums Stillen gegenwärtig prägt.[148]
Kulturelle, gesellschaftliche und politische Perspektive
Stillen in der Öffentlichkeit (Europa und USA)
Das Stillen in der Öffentlichkeit ist zumindest im europäischen Kulturraum weithin akzeptiert. Ein Still-BH, der einseitig geöffnet werden kann, erlaubt es der Mutter zu stillen und dabei weitestgehend bekleidet zu sein. Die Brust kann dabei großenteils durch Kleidung und den Kopf des Kindes bedeckt sein. Das Kind kann dabei unter der Oberbekleidung liegen, umgekehrt kann auch der Ausschnitt der Kleidung geöffnet oder verschoben werden. Auch „Stilltops“ als eigens für das Stillen konzipierte Kleidungsstücke sind erhältlich.
In den USA ist das Stillen in der Öffentlichkeit nicht durchgängig akzeptiert. Nach Umfragen der American Dietic Association lehnen 57 % der Amerikaner das Stillen in der Öffentlichkeit ab.[155] Das deutsche Auswärtige Amt weist darauf hin, dass das Stillen in der Öffentlichkeit in fast allen Staaten der USA zwar inzwischen ausdrücklich von Strafvorschriften gegen Exhibitionismus ausgenommen sei, rät aber dazu, es „zumindest in Restaurants und Bars bzw. in weniger ‚liberalen‘ Gegenden“ zu unterlassen.[156]
Förderung des Stillens in Deutschland
Um das Stillen in Deutschland zu fördern, gründete die Bundesregierung 1994 die Nationale Stillkommission. Die Nationale Stillkommission setzt sich aus Wissenschaftlern, Kinderärzten, Vertretern der Stillverbände, der Hebammen und Geburtshelfern sowie Kinderkrankenschwestern zusammen. Die Geschäftsführung der Kommission ist am Bundesinstitut für Risikobewertung (BfR) angesiedelt. Die Nationale Stillkommission berät die Bundesregierung zum Thema Stillen, nimmt Stellung zu einer Vielzahl an Themen rund um das Stillen, gibt Empfehlungen[157] und unterstützt Initiativen zur Beseitigung bestehender Stillhindernisse.
Stillen und der Markt für Milchpulver
International gibt die Lebensmittelindustrie jährlich hohe Summen aus, um potentielle und stillende Mütter zum Umstieg auf Milchpulver zu bewegen. Dabei werden stillende Mütter von der Industrie etwa durch gezieltes Online-Marketing angesprochen oder indirekt in Form von versteckter Werbung durch „Baby Clubs“ umworben.[158] In der EU hingegen ist die Werbung für Milchpulver streng reglementiert.[159]
Stillen und Berufstätigkeit
In Deutschland stehen jeder Mutter, die während der Stillzeit arbeitet, Stillpausen und weitere Sonderregelungen gesetzlich zu. Eine berufliche Tätigkeit ist also – zumindest theoretisch – kein Grund zum Abstillen (vergleiche hierzu das Mutterschutzgesetz).
Auch die Europäische Sozialcharta in der Revision vom 3. Mai 1996 beinhaltet in Artikel 8 die Verpflichtungen für die Vertragsparteien, „sicherzustellen, daß Mütter, die ihre Kinder stillen, für diesen Zweck Anspruch auf ausreichende Arbeitsunterbrechungen haben“.[160]
Das Stillen lässt sich mit einer Betreuung durch eine andere Person kombinieren. Dies ist umso einfacher, je älter das Kind ist, da die Zahl der Stillmahlzeiten meist geringer wird. Ist der Arbeitsplatz der Mutter in der Nähe, kann sie ihre Arbeit zum Stillen unterbrechen, womöglich auf Abruf durch die betreuende Person; andernfalls kann das Abpumpen der Muttermilch sinnvoll sein, oder das Kind nimmt tagsüber andere Nahrung zu sich. Das Stillen abends, nachts und morgens kann weiterhin Teil der Mutter-Kind-Beziehung bleiben.
Viele Kinderkrippen unterstützen das Stillen in jeder Hinsicht und ermöglichen es den Müttern, die Einrichtung nach Bedarf zum Stillen zu besuchen. Teilweise ist eine entsprechende Regelung institutionalisiert: so wurde beispielsweise 2002 per Dekret das Stillen in allen Kinderkrippen in Paris erlaubt.[161]
Siehe auch
Literatur
- Hanna Neuenschwander, Cornelia Hebeisen-Welle; La Leche Liga International (Hrsg.): Das Handbuch für die stillende Mutter. 3. Auflage. La Leche League Schweiz, Zürich 2010, ISBN 978-3-906675-02-2 (Titel der Originalausgabe 1981: The Womanly Art of Breastfeeding).
- Stillen und Muttermilchernährung. Grundlagen, Erfahrungen und Empfehlungen. (PDF) Publikation der Bundeszentrale für gesundheitliche Aufklärung, ISBN 3-933191-63-7, kostenlos (Versandkosten fallen an)
- B. Koletzko, F. Lehner: Beer and breastfeeding. In: Advances in Experimental Medicine and Biology. 2000; 478, S. 23–28. (englisch)
- S3-Leitlinie Brustentzündungen in der Stillzeit: Therapie der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe (DGGG). In: AWMF online (Stand Februar 2013)
- S3-Leitlinie Allergieprävention der Deutschen Gesellschaft für Gynäkologie und Geburtshilfe (DGGG). In: AWMF online (Stand Juli 2014)
- Jürgen Kleinebrecht [Begr.], Klaus Friese, Klaus Mörike, Gerd Neumann, Adolf Windorfer: Arzneimittel in der Schwangerschaft und Stillzeit – ein Leitfaden für Ärzte und Apotheker, Wissenschaftliche Verlagsgesellschaft Stuttgart 2016, 8. völlig neu bearbeitete Auflage, Erscheint auch als Online-Ausgabe: Arzneimittel in der Schwangerschaft und Stillzeit, ISBN 978-3-8047-2948-3.
Sozial- und Kulturgeschichte des Stillens
- Antonia Charlotte Freiin Teuffel von Birkensee: Das Stillverhalten von Akademikerinnen in der Zeit von 1950 bis 1990. Dissertation. Düsseldorf 2014, 148 Seiten, 2,5 MB, DNB 1063085063/34
- Luisa Heininger: Zum Wandel des Stillverhaltens in der BRD zwischen 1950 und 1990. Eine Oral-History Studie. Universitäts- und Landesbibliothek der Heinrich-Heine-Universität Düsseldorf 2014, DNB 1056035811 (Dissertation Universität Düsseldorf 2014, 130 Seiten, Gutachter: Thomas Höhn. Betreuer: Jörg Vögele Volltext online PDF, kostenfrei 130 Seiten, 6,66 MB).
Weblinks
- Stillen – Ernährung des Säuglings – kindergesundheit-info.de: Informationsangebot der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
- familienplanung.de – Für Väter: Warum stillen gut ist. Informationsportal der Bundeszentrale für gesundheitliche Aufklärung (BZgA)
- Webseite der WHO- und UNICEF-Initiative „Babyfreundliches Krankenhaus“
- Empfehlungen der Nationalen Stillkommission
Einzelnachweise
- ↑ Kluge Etymologisches Wörterbuch der deutschen Sprache, 24. Auflage.
- ↑ Duden-Sprachberatung, Duden-Newsletter vom 15. Juli 2005.
- ↑ Alexander von Humboldt: Die Forschungsreisen in die Tropen Amerikas. In: Darmstädter Ausgabe. Band, II, Teilband I, Darmstadt, Wissenschaftliche Buchgesellschaft, 2008, S. 241ff.
- ↑ Entrez Gene – Gen-ID: 5020 (Oxytocin)
- ↑ Oxytocin. In: Online Mendelian Inheritance in Man. (englisch)
- ↑ John R. Britton, Helen L. Britton, Virginia Gronwaldt: Breastfeeding, Sensitivity, and Attachment. Pediatrics, Band 118, Heft 5, November 2006 (Abstract)
- ↑ a b c F. C. B. Neiva, D. M. Cattoni, J.L.de Araujo Ramos, H. Issler: Early weaning: implications to oral motor development, Jornal de Pediatria (Rio de Janeiro), Band 79, Heft 1, 2003, S. 7–12.
- ↑ Kraftspendende Muttermilch. (Seite nicht mehr abrufbar, festgestellt im August 2018. Suche in Webarchiven) Info: Der Link wurde automatisch als defekt markiert. Bitte prüfe den Link gemäß Anleitung und entferne dann diesen Hinweis. In: kleinesonne.de.
- ↑ Stillpositionen. ( des vom 15. Februar 2008 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. In: stillbaby.info. Abgerufen am 2. Februar 2008.
- ↑ Stillen ja, aber richtig. ( des vom 20. Oktober 2014 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. In: stillen.de. Abgerufen am 2. Februar 2008.
- ↑ still-lexikon.de
- ↑ Planned Parenthood: „Breastfeeding as Birth Control at a Glance“.
- ↑ Der Einfluß werdender Väter auf die Entscheidung zum Stillen ( vom 28. Dezember 2005 im Internet Archive)
- ↑ Väter und Stillen ( des vom 23. Januar 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF).
- ↑ Stillen soll nicht schmerzhaft sein. (PDF; 142 kB) In: Deutsche Hebammen Zeitschrift. 1/2007, S. 52–55.
- ↑ J. L. Ballard u. a.: Ankyloglossia: Assessment, Incidence, and Effect of Frenuloplasty on the Breastfeeding Dyad. In: Pediatrics. 2002; 110, S. e63 pediatrics.org (englisch)
- ↑ Adriano Marrazzu, Maria Grazia Sanna, Francesco Dessole, Giampiero Capobianco, Maria Domenica Piga: Evaluation of the Effectiveness of a Silver-Impregnated Medical Cap for Topical Treatment of Nipple Fissure of Breastfeeding Mothers. In: Breastfeeding Medicine. Band 10, Nr. 5, 19. Mai 2015, ISSN 1556-8253, S. 232–238, doi:10.1089/bfm.2014.0177 (liebertpub.com [abgerufen am 18. Oktober 2016]).
- ↑ Carol Green: Maternal Newborn Nursing Care Plans. 2011, Jones & Bartlett, ISBN 978-0-7637-7742-5, S. 357. (englisch).
- ↑ Elaine Stillerman: The Danger of Mastitis. In: Massage Today. Juni 2008, Band 8, Nr. 6. (englisch).
- ↑ Birgit Laue: Das Baby 1x1. Gräfe Und Unzer, 2012, ISBN 978-3-8338-3374-8, S. 27 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Breastfeeding With Nipple Piercings. In: breastfeeding.asn.au. Australia Breastfeeding Association (englisch).
- ↑ Nipple Piercing: Is It Compatible with Breastfeeding? ( des vom 4. Juni 2012 im Webarchiv archive.today) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. In: La Leche Liga.
- ↑ Katherine Dettwyler, Stuart McAdam: Breastfeeding: Biocultural Perspectives. 1995.
- ↑ who.int
- ↑ S3-Leitlinie Allergieprävention. (PDF).
- ↑ United Nations Children’s Fund [UNICEF] (Hrsg.): Progress for Children: A World Fit for Children Statistical Review (No. 6). UNICEF, New York 2007, ISBN 978-92-806-4194-3, S. 10 (unicef.org [PDF; 4,0 MB; abgerufen am 20. Dezember 2012]).
- ↑ Immune system of newborn babies stronger than previously thought. Abgerufen am 23. April 2015.
- ↑ How long do babies carry their mother’s immunity? Abgerufen am 23. April 2015.
- ↑ S. Arifeen u. a.: Exclusive breastfeeding reduces acute respiratory infection and diarrhea deaths among infants in Dhaka slums. In: Pediatrics. Band 108, Heft 4, Oktober 2001, S. E67, PMID 11581475. L. M. Lamberti u. a.: Breastfeeding and the risk for diarrhea morbidity and mortality. In: BMC Public Health. Band 11, Suppl. 3, 2011, S. S15 (Review)
- ↑ Mittelohrentzündung: B. Duncan u. a.: Exclusive breast-feeding for at least 4 months protects against otitis media. In: Pediatrics. Band 91, 1993, S. 867–872; K. G. Dewey, M. J. Heinig, L. A. Nommsen-Rivers: Differences in morbidity between breast-fed and formula-fed infants. In: J. Pediatr. Band 126, Heft 5, Teil 1, 1995, S. 696–702; J. Golding, P. M. Emmett, I. S. Rogers: Does breast feeding protect against non-gastric infections. In: Early Hum Dev. Band 49 (Suppl.), 1997, S. S105–S120; Atemwegserkrankungen: A. L. Wright u. a.: Breast feeding and lower respiratory tract illness in the first year of life. In: Group Health Medial Associates. BMJ. Band 299, 1989, S. 946–949; A. Pisacane u. a.: Breast feeding and acute lower respiratory infection. In: Acta Paediatr. Band 83, 1994, S. 714–718; A. H. Cushing u. a.: Breastfeeding reduces risk of respiratory illness in infants. In: Am J Epidemiol. Band 147, 1998, S. 863–870; V. Bachrach, E. Schwarz, L. R. Bachrach: Breastfeeding and the risk of hospitalization for respiratory disease in infancy: a meta-analysis. In: Arch Pediatr Adolesc Med. Band 157, 2003, S. 237–243.
- ↑ J. M. Paricio Talayero u. a.: Full Breastfeeding and Hospitalization as a Result of Infections in the First Year of Life. In: Pediatrics. Band 118, Heft 1, Juli 2006, S. e92–e99, doi:10.1542/peds.2005-1629 (Abstract)
- ↑ R. T. Pivik, A. Andres, T. M. Badger: Diet and gender influences on processing and discrimination of speech sounds in 3- and 6-month-old infants: a developmental ERP study. In: Dev Sci, Band 14, Heft 4, Juli 2011, S. 700–712, PMID 21676091
- ↑ a b Aimin Chen, Walter J. Rogan: Breastfeeding and the Risk of Postneonatal Death in the United States. In: Pediatrics. Band 113 Nr. 5, Mai 2004, S. e435–e439.
- ↑ a b Ulrich Ladurner: Wer geht als Nächster? In: Die Zeit. Nr. 2, 7. Januar 2016, S. 6 f.
- ↑ Centers for Disease Control and Prevention: Sudden infant death syndrome. United States, 1980–1988. MMWR Morb Mortal Wkly Rep., Band 41, 1992, S. 515–517; Centers for Disease Control and Prevention: Sudden infant death syndrome. United States, 1983–1994. MMWR Morb Mortal Wkly Rep., Band 45, 1996, S. 859–863; H.J. Hoffman, K. Damus, L. Hillman, E. Krongrad: Risk factors for SIDS. Results of the National Institute of Child Health and Human Development SIDS Cooperative Epidemiological Study. Ann N Y Acad Sci, Band 533, 1988, S. 13–30; H.J. Hoffman, L.S. Hillman: Epidemiology of the sudden infant death syndrome: maternal, neonatal, and postneonatal risk factors. Clin Perinatol., Band 19,1992, S. 717–737.
- ↑ a b Bernardo L. Horta, Cesar G. Victora: Long-term effects of breastfeeding. A systematic review. (PDF) S. 13, abgerufen am 13. Oktober 2015.
- ↑ Bernardo L. Horta, Cesar G. Victora: Long-term effects of breastfeeding. A systematic review. (PDF) S. 28f, 31., abgerufen am 13. Oktober 2015.
- ↑ Bernardo L. Horta, Cesar G. Victora: Long-term effects of breastfeeding. A systematic review. (PDF) S. 41, 43, 51, 53., abgerufen am 13. Oktober 2015 (englisch).
- ↑ M.C. Matheson, K.J. Allen, M.L. Tang: Understanding the evidence for and against the role of breastfeeding in allergy prevention. In: Clin Exp Allergy, Band 42, Heft 6, Juni 2012, S. 827–851, PMID 22276526.
- ↑ D.L. Yeung u. a.: Breastfeeding: prevalence and influencing factors. Can J Public Health, Band 72, Heft 5, Sept./Okt. 1981, S. 323–330. E. McNally, S. Hendricks, I. Horowitz: A look at breast-feeding trends in Canada (1963–1982). In: Canadian Journal of Public Health, Band 76, 1985, S. 101–107. L. Colodro-Conde u. a.: Relationship between level of education and breastfeeding duration depends on social context: breastfeeding trends over a 40-year period in Spain. In: J Hum Lact., Band 27, Heft 3, August 2011, S. 272–278, PMID 21788656. Bilkis Banu, Khurshida Khanom: Effects of Education Level of Father and Mother on Perceptions of Breastfeeding. In: Journal of Enam Medical College. Band 2, Heft 2, 2012.
- ↑ G. Der, D. Batty, I. Deary: Effect of breast feeding on intelligence in children. In: British Medical Journal. November 2006; 333 (7575), S. 945; Stillen macht doch nicht schlau. Focusrezeption.
- ↑ E.L. Mortensen, K.F. Michaelsen, S.A. Sanders, J.M. Reinsch: The association between duration of breastfeeding and adult intelligence. In: Journal of the American Medical Association (JAMA), Band 287, Heft 18, 8. Mai 2002, S. 2365–2371. M.S. Kramer u. a.: Breastfeeding and child cognitive development: new evidence from a large randomized trial. In: Arch Gen Psychiatry, Band 65, Heft 5, Mai 2008, S. 578–584.
- ↑ L.-C. Girard, O. Doyle, R. E. Tremblay: Breastfeeding, Cognitive and Noncognitive Development in Early Childhood: A Population Study. In: Pediatrics, März 2017, online; erläuternd Breastfeeding 'doesn't boost children's intelligence' PubMedHealth-Artikel.
- ↑ Glyphosat in Muttermilch nachgewiesen. In: Süddeutsche Zeitung. 26. Juni 2015, abgerufen am 28. Juni 2015.
- ↑ G. W. Letson, K. D. Rosenberg, L. Wu: Association between smoking during pregnancy and breastfeeding at about 2 weeks of age. In: J Hum Lact., Band 18, Heft 4, November 2002, S. 368–372, PMID 12449053.
- ↑ C. Agostoni u. a.: Earlier smoking habits are associated with higher serum lipids and lower milk fat and polyunsaturated fatty acid content in the first 6 months of lactation. Eur J Clin Nutr., Band 57, Heft 11, November 2003, S. 1466–1472.
- ↑ W. Luck, H. Nau: Nicotine and cotinine concentrations in serum and urine of infants exposed via passive smoking or milk from smoking mothers. J Pediatr., Band 107, Heft 5, November 1985, S. 816–820; W. Luck, H. Nau: Nicotine and cotinine concentrations in the milk of smoking mothers: influence of cigarette consumption and diurnal variation. Eur J. Pediatr, Band 146, Heft 1, Januar 1987, S. 21–26, PMID 3582400. A. Dahlström u. a.: Nicotine and cotinine concentrations in the nursing mother and her infant. In: Acta Paediatr Scand., Band 79, Heft 2, Februar 1990, S. 142–147. B. Schulte-Holbein u. a.: Cigarette smoke exposure and development of infants throughout the first year of life: influence of passive smoking and nursing on cotinine levels in breast milk and infant’s urine. Acta Paediatr., Band 81, Heft 6–7 Juni–Juli 1992, S. 550–557; M.B. Stephans, N. Wilkerson: Physiologic effects of maternal smoking on breast-feeding infants. In: J. Am. Acad. Nurse Pract., Band 5, Heft 3, Mai-Juni 1993, S. 105–113, PMID 8347401. A. Dahlström, C. Ebersjö, B. Lundell: Nicotine exposure in breastfed infants. In: Acta Paediatr., Band 93, Heft 6, Juni 2004, S. 810–816, PMID 15244232.
- ↑ Julie A. Mennella, Lauren M. Yourshaw, Lindsay K. Morgan: Breastfeeding and Smoking: Short-term Effects on Infant Feeding and Sleep. Pediatrics, Band 120, Heft 3, September 2007, S. 497–502.
- ↑ A. Dahlström, C. Ebersjö, B. Lundell: Nicotine exposure in breastfed infants. Acta Paediatr, Band 93, Heft 6, 2004, S. 810–816; W. Luck: Nicotine and cotinine concentrations in serum and milk of nursing smokers. British Journal of Clinical Pharmacology, Band 18, Heft 1, 1984, S. 9–15.
- ↑ Julie A. Mennella, Gary K. Beauchamp: Smoking and the Flavor of Breast Milk. The New England Journal of Medicine, Band 339, 1998, S. 1559–1560.
- ↑ A. Dahlstrom, C. Ebersjo, B. Lundell: Nicotine in breast milk influences heart rate variability in the infant. In: Acta Paediatr., Band 97, 2008, S. 1075–1079.
- ↑ H.C. Sachs, American Academy of Pediatrics committee on Drugs: The transfer of drugs and therapeutics into human breast milk: An update on selected topics. In: Pediatrics, Band 132, 2013, S. 796–809.
- ↑ K.F. Ilett, T.W. Hale, M. Page-Sharp u. a.: Use of nicotine patches in breast-feeding mothers: transfer of nicotine and cotinine into human milk. In: Clin Pharmacol Ther., Band 74, 2003, S. 516–524. F. Vio, G. Salazar G, C. Infante: Smoking during pregnancy and lactation and its effects on breast-milk volume. In: Am J Clin Nutr., Band 54, 1991, S. 1011–1006. J.M. Hopkinson, R.J. Schanler, J.K. Fraley, C. Garza: Milk production by mothers of premature infants: influence of cigarette smoking. In: Pediatrics, Band 90, 1992, S. 934–938.
- ↑ Lisa Helen Amir: Maternal smoking and reduced duration of breastfeeding: a review of possible mechanisms. In: Early Human Development, Band 64, Heft 1, August 2001, S. 45–67, PMID 11408108. Lisa Helen Amir, Susan M. Donath: Does maternal smoking have a negative physiological effect on breastfeeding? The epidemiological evidence. In: Breastfeed Rev., Band 11, Heft 2, Juli 2003, S. 19–29; vgl. Ruth E. Little u. a.: Maternal Smoking during Lactation: Relation to Infant Size at One Year of Age. In: American Journal of Epidemiology, Band 140, Heft 6, 1994, S. 544–554 (Abstract); Hendriek C. Boshuizen u. a.: Maternal Smoking during Lactation: Relation to Growth during the First Year of Life in a Dutch Birth Cohort. In: American Journal of Epidemiology, Band 147, Heft 2, 1998, S. 117–126 Abstract
- ↑ K.F. Ilett, T.W. Hale, M. Page-Sharp u. a.: Use of nicotine patches in breast-feeding mothers: transfer of nicotine and cotinine into human milk. In: Clin Pharmacol Ther., Band 74, 2003, S. 516–524.
- ↑ L. Zanieri u. a.: Polycyclic aromatic hydrocarbons (PAHs) in human milk from Italian women: influence of cigarette smoking and residential area. Chemosphere, Band 67, Heft 7, April 2007, S. 1265–1274.
- ↑ Ethylene oxide. (PDF) S. 15, abgerufen am 18. Oktober 2015.
- ↑ Smoking Pot and Breast-Feeding: What Are the Risks? Abgerufen am 18. Oktober 2015.
- ↑ F.C. Chao u. a.: The passage of 14C-delta-9-tetrahydrocannabinol into the milk of lactating squirrel monkeys. In: Res Commun Chem Pathol Pharmacol, Band 15, Heft 2, Oktober 1976, S. 303–317.
- ↑ J.A. Mennella, G.K. Beauchamp: Beer, breast feeding and folklore. In: Developmental Psychobiology, Band 26, 1993, S. 459–466; J.A. Mennella, G.K. Beauchamp: The transfer of alcohol to human milk: Effects on flavor and the infant’s behavior. In: New England Journal of Medicine, Band 325, 1991, S. 981–985; J.A. Mennella: The human infant’s suckling responses to the flavor of alcohol in mother’s milk. In: Alcoholism: Clinical and Experimental Research, Band 21, 1997, S. 581–585. J.A. Mennella: The transfer of alcohol to human milk: Sensory implications and effects on mother-infant interaction. In: J.H. Hannigan u. a. (Hrsg.): Alcohol and Alcoholism: Brain and Development. Lawrence Erlbaum Associates, New Jersey 1999, S. 177–198; B. Koletzko, F. Lehner: Beer and breastfeeding. In: Advances in Experimental Medicine and Biology. Band 478, 2000, S. 23–28, ISSN 0065-2598. doi:10.1007/0-306-46830-1_2, PMID 11065057.
- ↑ E. Cobo: Effect of different doses of ethanol on the milk-ejecting reflex in lactating women. Am J Obstet Gynecol. Band 115, Heft, März 1973, S. 817–821; V. Coiro u. a.: Inhibition by ethanol of the oxytocin response to breast stimulation in normal women and the role of endogenous opioids. Acta Endocrinol (Kopenhagen), Band 126, Heft 3, März 1992, S. 213–216.
- ↑ a b 'm breast-feeding. Is it OK to drink alcohol? Abgerufen am 19. Oktober 2015.
- ↑ Breastfeeding and Alcohol. Abgerufen am 19. Oktober 2015.
- ↑ J.A. Mennella, C.J. Gerrish: Effects of exposure to alcohol in mother’s milk on infant sleep. Pediatrics, Band 101, Heft 5, Mai 1998, E2.
- ↑ R.E. Little u. a.: Alcohol, breastfeeding, and development at 18 months. In: Pediatrics, Band 109, Heft 5, Mai 2002, S. E72-2.
- ↑ a b Breastfeeding and Caffeine. Abgerufen am 19. Oktober 2015.
- ↑ Thomas W. Hale: Medications & Mothers Milk, Hale Pub., 16. Auflage, 2014, ISBN 978-1-939847-38-6.
- ↑ J.E. Ryu: Effect of maternal caffeine consumption on heart rate and sleep time of breast-fed infants. In: Dev Pharmacol Ther, Band 8, Heft 6, 1985, S. 355–363, PMID 4075934.
- ↑ Kann in der Schwangerschaft und Stillzeit geimpft werden? FAQ des Robert Koch-Instituts, Stand: 18. April 2011.
- ↑ Teresa Marino: HIV in Pregnancy. Abgerufen am 7. Dezember 2015.
- ↑ G.J. John-Stewart: Breast-Feeding and HIV-1 Transmission—How Risky for How Long? Abgerufen am 7. Dezember 2015.
- ↑ Marc Bulterys: Prevention of Mother-to-Child Transmission of HIV-1 through Breast-Feeding: Past, Present, and Future. Abgerufen am 7. Dezember 2015.
- ↑ C. L. Pearce, D. O. Stram, R. B. Ness, D. A. Stram, L. D. Roman, C. Templeman, A. W. Lee, U. Menon, P. A. Fasching, J. N. McAlpine, J. A. Doherty, F. Modugno, J. M. Schildkraut, M. A. Rossing, D. G. Huntsman, A. H. Wu, A. Berchuck, M. C. Pike, P. D. Pharoah: Population distribution of lifetime risk of ovarian cancer in the United States. In: Cancer epidemiology, biomarkers & prevention : a publication of the American Association for Cancer Research, cosponsored by the American Society of Preventive Oncology. Band 24, Nummer 4, April 2015, S. 671–676, doi:10.1158/1055-9965.EPI-14-1128, PMID 25623732.
- ↑ C. Bodelon u. a.: Hormonal risk factors and invasive epithelial ovarian cancer risk by parity. Abgerufen am 6. Dezember 2015.
- ↑ Extended Breastfeeding Reduces the Risk of Ovarian Cancer. Abgerufen am 6. Dezember 2015.; Breastfeeding May Cut Mothers’ Risk of Ovarian Cancer by up to 91 Percent. Abgerufen am 6. Dezember 2015.
- ↑ D.P. Li, C. Du, Z.M. Zhang u. a.: Breastfeeding and ovarian cancer risk: a systematic review and meta-analysis of 40 epidemiological studies. Asian Pac J Cancer Prev, Band 15, Heft 12, 2014, S. 4829–4837. N.N. Luan, Q.J. Wu, T.T. Gong u. a.: Breastfeeding and ovarian cancer risk: a meta-analysis of epidemiologic studies. Am J Clin Nutr, Band 98, Heft 4, 2013, S. 1020–1031.
- ↑ Risiko für erblichen Brustkrebs erkennen. Archiviert vom (nicht mehr online verfügbar) am 20. Dezember 2015; abgerufen am 6. Dezember 2015. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.; Brustkrebsdiagnostik: Radiologie hilft Hochrisiko-Patientinnen. Abgerufen am 6. Dezember 2015.; BRCA-Gene: Gesunde Lebensweise kann Erkrankung hinaus zögern. Abgerufen am 6. Dezember 2015.
- ↑ M. Ewertz, S. W. Duffy, H. O. Adami u. a.: Age at first birth, parity and risk of breast cancer: a meta-analysis of 8 studies from the Nordic countries. International Journal of Cancer, Band 46, Heft 4, Oktober 1990, S. 597–603; Breast cancer risk factors. Abgerufen am 6. Dezember 2015.
- ↑ Collaborative Group on Hormonal Factors in Breast Cancer: Breast cancer and breastfeeding: collaborative reanalysis of individual data from 47 epidemiological studies in 30 countries, including 50302 women with breast cancer and 96973 women without the disease. The Lancet, Band 360 (9328), 20. Juli 2002, S. 187–195.
- ↑ B. Rinker, M. Veneracion, C.P. Walsh: The effect of breastfeeding on breast aesthetics. Aesthetic Surgery Journal, Band 28. Heft 5, September/Oktober 2008, S. 534–537; What causes sagging breasts? Archiviert vom (nicht mehr online verfügbar) am 15. Mai 2012; abgerufen am 19. Oktober 2015. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ 5 Myths and Facts About Sagging Breasts. Abgerufen am 19. Oktober 2015.
- ↑ S.W. Wade u. a.: Estimating prevalence of osteoporosis: examples from industrialized countries. Archives of osteoporosis, Band 9, Heft 1, 2014, S. 182.
- ↑ J.A. Kanis, O. Johnell O, A. Oden u. a.: Long-term risk of osteoporotic fracture in Malmo, Osteoporosis International, Band 11, 2000, S. 669.
- ↑ Q. Wang, Q. Huang, Y. Zeng, J. J. Liang, S. Y. Liu, X. Gu, J. A. Liu: Parity and osteoporotic fracture risk in postmenopausal women: a dose-response meta-analysis of prospective studies. In: Osteoporosis international : a journal established as result of cooperation between the European Foundation for Osteoporosis and the National Osteoporosis Foundation of the USA. Band 27, Nummer 1, Januar 2016, S. 319–330, doi:10.1007/s00198-015-3351-3, PMID 26439242.
- ↑ T. A. Hillier, J. H. Rizzo, K. L. Pedula, K. L. Stone, J. A. Cauley, D. C. Bauer, S. R. Cummings: Nulliparity and fracture risk in older women: the study of osteoporotic fractures. In: Journal of bone and mineral research : the official journal of the American Society for Bone and Mineral Research. Band 18, Nummer 5, Mai 2003, S. 893–899, doi:10.1359/jbmr.2003.18.5.893, PMID 12733729.
- ↑ Karl Michaëlsson u. a.: Influence of Parity and Lactation on Hip Fracture Risk. Abgerufen am 7. Dezember 2015.
- ↑ L. A. Thompson, S. Zhang, E. Black, R. Das, M. Ryngaert, S. Sullivan, J. Roth: The association of maternal pre-pregnancy body mass index with breastfeeding initiation. In: Maternal and child health journal. Band 17, Nummer 10, Dezember 2013, S. 1842–1851, doi:10.1007/s10995-012-1204-7, PMID 23247667.
- ↑ K.G. Dewey, M.J. Heinig, L.A. Nommsen: Maternal weight-loss patterns during prolonged lactation. (PDF) Abgerufen am 7. Dezember 2015.
- ↑ a b c d E. B. Schwarz, R. M. Ray, A. M. Stuebe, M. A. Allison, R. B. Ness, M. S. Freiberg, J. A. Cauley: Duration of lactation and risk factors for maternal cardiovascular disease. In: Obstetrics and gynecology. Band 113, Nummer 5, Mai 2009, S. 974–982, doi:10.1097/01.AOG.0000346884.67796.ca, PMID 19384111, PMC 2714700 (freier Volltext).
- ↑ a b B. Z. Zhang, H. Y. Zhang, H. H. Liu, H. J. Li, J. S. Wang: Breastfeeding and maternal hypertension and diabetes: a population-based cross-sectional study. In: Breastfeeding medicine : the official journal of the Academy of Breastfeeding Medicine. Band 10, Nummer 3, April 2015, S. 163–167, doi:10.1089/bfm.2014.0116, PMID 25785993, PMC 4378660 (freier Volltext).
- ↑ Verbreitung, Dauer und zeitliche Trend des Stillens in Deutschland (KiGGS). (PDF) Abgerufen am 21. April 2015.
- ↑ Stillen in Deutschland – eine Bestandsaufnahme; Stillverhalten in Bayern
- ↑ Fakten zum Stillen in Deutschland Ergebnisse der SuSe-Studie
- ↑ United States Breastfeeding Rates
- ↑ P. McGovern, B. Dowd, D. Gjerdingen, C. R. Gross, S. Kenney, L. Ukestad, D. McCaffrey, U. Lundberg: Postpartum health of employed mothers 5 weeks after childbirth. In: Annals of family medicine. Band 4, Nummer 2, 2006 Mar-Apr, S. 159–167, doi:10.1370/afm.519, PMID 16569720, PMC 1467019 (freier Volltext), ISSN 1544-1717.
- ↑ Maternity Leave (PDF).
- ↑ Who, What, Why: Why do African-American women breastfeed less?
- ↑ Progress in Increasing Breastfeeding and Reducing Racial/Ethnic Differences – United States, 2000–2008 Births.
- ↑ Child Health USA 2014. Abgerufen am 23. April 2015.
- ↑ KiGGS-Studie. (PDF) Abgerufen am 28. April 2015.
- ↑ Kdolsky: Neue Studie zum Thema Stillen und dem Ernährungsverhalten von Säuglingen. Abgerufen am 28. April 2015.; Säuglingsernährung heute. (PDF) Abgerufen am 24. April 2015.
- ↑ Stillen. (PDF) Bundesamt für Gesundheit, abgerufen am 24. April 2015. Fünfter Schweizer Ernährungsbericht.
- ↑ Les mères françaises allaitent moins que leurs voisines européennes et moins longtemps. Abgerufen am 28. April 2015.
- ↑ Only 33 % tots exclusively breastfed in first 6 months. Abgerufen am 24. April 2015.
- ↑ More than half of breastfeeding mothers stop by the time they leave hospital study reveals. Abgerufen am 28. April 2015.
- ↑ S. Berger-Achituv, T. Shohat, B.Z. Garty: Breast-feeding patterns in Central Israel. In: Isr Med Assoc J. Band 7, Heft 7, August 2005, S. 515–519, PMID 16106778.
- ↑ UNICEF Confirms: in CUBA, 0 % Child Malnutrition. Abgerufen am 28. April 2015.; Unicef Statistics. Abgerufen am 28. April 2015.; Exclusive breastfeeding (% of children under 6 months) in Cuba. Abgerufen am 28. April 2015.
- ↑ Having a baby in North Korea. Abgerufen am 6. Dezember 2015.
- ↑ A. M. Grjibovski, A. Yngve, L. O. Bygren, M. Sjöström: Socio-demographic determinants of initiation and duration of breastfeeding in northwest Russia. In: Acta paediatrica (Oslo, Norway: 1992). Band 94, Nummer 5, Mai 2005, ISSN 0803-5253, S. 588–594, doi:10.1080/08035250410023296, PMID 16188748.
- ↑ Chung, Woojin: Breast-feeding in South Korea: factors influencing its initiation and duration. In: Public Health Nutrition, Band 11, Heft 3, S. 225–229, Abstract (PDF). Chung, Sung Hoon u. a.: Trends of Breastfeeding Rate in Korea (1994–2012): Comparison with OECD and Other Countries. In: J Korean Med Sci, Band 28, Heft 11, November 2013, S. 1573–1580, PMC 3835497 (freier Volltext)
- ↑ Breastfeeding rates in central and western China in 2010: implications for child and population health. Abgerufen am 24. April 2015.
- ↑ Breastfeeding rates. (PDF) In: OECD Family database. Abgerufen am 24. April 2015.
- ↑ LLLI Center for Breastfeeding Information. Archiviert vom (nicht mehr online verfügbar) am 19. Mai 2015; abgerufen am 24. April 2015.
- ↑ World Health Staticists 2013. (PDF) Abgerufen am 16. November 2015.
- ↑ Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese. 5. Auflage, München 1992, S. 74.
- ↑ Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese, 5. Auflage, München 1992, S. 75.
- ↑ Edward Shorter: Die Geburt der modernen Familie. The making of modern family. Ins Deutsche übersetzt von Gustav Klipper. Reinbek bei Hamburg 1977, S. 218.
- ↑ Roger Mercier: L’Enfant dans la société au XVIIIe siècle (avant l’Emile). Dakar 1961, S. 31 f., zit. nach: Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese, 5. Auflage, München 1992, S. 75 bzw. S. 305, Fußn. 23.
- ↑ Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese, 5. Auflage, München 1992, S. 76.
- ↑ a b Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese, 5. Auflage, München 1992, S. 73.
- ↑ a b c d e Sabine Seichter: Erziehung an der Mutterbrust. Eine kritische Kulturgeschichte des Stillen. Weinheim / Basel 2014, S. 59.
- ↑ a b Nancy Senior: Aspects of Infant Feeding in Eighteenth-Century France. In: Eighteenth-Century Studies. Band 16, Nr. 4, 1983, S. 367–388, S. 372.
- ↑ a b Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese, 5. Auflage, München 1992, S. 71.
- ↑ a b c Nancy Senior: Aspects of Infant Feeding in Eighteenth-Century France. In: Eighteenth-Century Studies. Band 16, Nr. 4, 1983, S. 367–388, S. 383.
- ↑ a b Nancy Senior: Aspects of Infant Feeding in Eighteenth-Century France. In: Eighteenth-Century Studies. Band 16, Nr. 4, 1983, S. 367–388, hier: S. 376.
- ↑ Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese, 5. Auflage, München 1992, S. 72.
- ↑ Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese, 5. Auflage, München 1992, S. 70 f.
- ↑ a b c Sabine Seichter: Erziehung an der Mutterbrust. Eine kritische Kulturgeschichte des Stillen. Weinheim / Basel 2014, S. 64.
- ↑ Sabine Seichter: Erziehung an der Mutterbrust. Eine kritische Kulturgeschichte des Stillen. Weinheim / Basel 2014, S. 65.
- ↑ Edward Shorter: Die Geburt der modernen Familie. The making of modern family. Ins Deutsche übersetzt von Gustav Klipper. Reinbek bei Hamburg 1977, S. 206.
- ↑ Nancy Senior: Aspects of Infant Feeding in Eighteenth-Century France. In: Eighteenth-Century Studies. Band 16, Nr. 4, 1983, S. 367–388, S. 369 ff.
- ↑ Nancy Senior: Aspects of Infant Feeding in Eighteenth-Century France. In: Eighteenth-Century Studies. Band 16, Nr. 4, 1983, S. 367–388, S. 369 f.
- ↑ a b Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese. 5. Auflage, München 1992, S. 94.
- ↑ Nancy Senior: Aspects of Infant Feeding in Eighteenth-Century France. In: Eighteenth-Century Studies. Band 16, Nr. 4, 1983, S. 367–388, S. 371.
- ↑ Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese. 5. Auflage, München 1992, S. 95.
- ↑ Edward Shorter: Die Geburt der modernen Familie. The making of modern family. Ins Deutsche übersetzt von Gustav Klipper. Reinbek bei Hamburg 1977, S. 208.
- ↑ Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese. 5. Auflage, München 1992, S. 94 f.
- ↑ a b c Edward Shorter: Die Geburt der modernen Familie. The making of modern family. Ins Deutsche übersetzt von Gustav Klipper. Reinbek bei Hamburg 1977, S. 210.
- ↑ Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese. 5. Auflage, München 1992, S. 96.
- ↑ Elisabeth Badinter: Die Mutterliebe. Geschichte eines Gefühls vom 17. Jahrhundert bis heute. Ins Deutsche übersetzt von Friedrich Giese. 5. Auflage, München 1992.
- ↑ Edward Shorter: Die Geburt der modernen Familie. The making of modern family. Ins Deutsche übersetzt von Gustav Klipper. Reinbek bei Hamburg 1977, S. 230.
- ↑ Edward Shorter: Die Geburt der modernen Familie. The making of modern family. Ins Deutsche übersetzt von Gustav Klipper. Reinbek bei Hamburg 1977, S. 205.
- ↑ Evke Rulffes: Die Erfindung der Hausfrau. Geschichte einer Entwertung. HarperCollins, Hamburg 2021, ISBN 978-3-7499-0240-8, S. 178 f.
- ↑ L. Emmett Holt: The Care and Feeding of Children. A Cathechism for the use of Mothers and Children’s Nurses. 2. Auflage. D. Appleton and Company, New York 1900, S. 21, 27, 30, 33, 34 ff., 56 ff. (eingeschränkte Vorschau in der Google-Buchsuche)..
- ↑ John B. Watson: Psychological Care of Infant and Child. W.W. Norton Company, New York 1928.
- ↑ Maria Mesmer: Geburten/Kontrolle: Reproduktionspolitik im 20. Jahrhundert. Böhlau, Wien, Köln, Weimar 2010, ISBN 978-3-205-78320-6, S. 168 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ It’s Time to End the ‘Breast Is Best’ Myth. In: Time. 15. Mai 2014.
- ↑ a b The Case Against Breast-Feeding. In: The Atlantic. 1. April 2009.
- ↑ Ellie Lee, Frank Furedi: Mothers’ experience of, and attitudes to, the use of infant formula for feeding babies, SSPSSR, 2005.
- ↑ Schluss mit dem Muss! 27. März 2012; Die Milch-Falle. In: Die Zeit. 30. März 2006.
- ↑ Joan B. Wolf: Is Breast Best? Taking on the Breastfeeding Experts and the New High Stakes of Motherhood. NYU Press, 2013, ISBN 978-1-4798-3876-9.
- ↑ Cynthia G. Colen, David M. Ramey: Is breast truly best? Estimating the effects of breastfeeding on long-term child health and wellbeing in the United States using sibling comparisons. In: Social Science & Medicine. 2014, doi:10.1016/j.socscimed.2014.01.027; Breast-feeding Benefits Appear to be Overstated, According to Study of Siblings. ( vom 18. April 2015 im Internet Archive)
- ↑ PMC 1361236 (freier Volltext) Improved Estimates of the Benefits of Breastfeeding Using Sibling Comparisons to Reduce Selection Bias.
- ↑ A Randomized Breast-feeding Promotion Intervention Did Not Reduce Child Obesity in Belarus.
- ↑ Empörung über Titelbild mit stillender Frau. In: Der Tagesspiegel. 4. August 2006 (abgerufen am 2. Februar 2008).
- ↑ Reisehinweise USA. Auswärtiges Amt, 14. März 2011, abgerufen am 23. März 2011.
- ↑ Empfehlungen der Nationalen Stillkommission ( des vom 15. Juni 2006 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Scope and impact of digital marketing strategies for promoting breastmilk substitutes. Abgerufen am 2. Juli 2022 (englisch).
- ↑ EU verschärft Werberegeln für Babynahrung drastisch. Abgerufen am 2. Juli 2022.
- ↑ Europäische Sozialcharta (revidiert), 1996, Europarat (abgerufen am 12. Dezember 2007).
- ↑ Travail et allaitement: en garde. ( vom 30. April 2009 im Internet Archive) In: Allaiter Aujourd’hui, Nr. 53, La Lèche Lique France, 2002 (französisch) abgerufen am 12. Dezember 2007.