„Bauchspeicheldrüsenkrebs“ – Versionsunterschied
| [gesichtete Version] | [gesichtete Version] |
Kuebi (Diskussion | Beiträge) →Pathologie: +DOI |
Kuebi (Diskussion | Beiträge) K →Chemo- und Strahlentherapie: +DOI |
||
| Zeile 216: | Zeile 216: | ||
=== Chemo- und Strahlentherapie === |
=== Chemo- und Strahlentherapie === |
||
* Eine [[neoadjuvant]]e („vor der Operation hinzugefügte“) [[Chemotherapie]] kann nach der gegenwärtigen Phase-II-Studienlage einige fortgeschrittene Tumoren soweit verkleinern, dass sie operabel werden, die Daten sind aber noch zu schwach für eine allgemeine Empfehlung.<ref>H. Oettle, M. Sinn: ''Chemotherapie beim Pankreaskarzinom.'' In: M. Birth, T. H. Ittel, P. L. Pereira: ''Hepatobiliäre und Pankreastumoren.'' Springer-Verlag, 2010, ISBN 3-642-04935-4, S. 381.</ref> Gleiches gilt für die neoadjuvante Kombination aus Chemo- und [[Strahlentherapie]] ([[Radiochemotherapie]]), die in kleineren Studien erprobt wird. Nur wenn die Standardchemotherapie nicht mehr wirkt, nutzt man als ''second line'' eine Kombination aus [[Oxaliplatin]], [[5-Fluorouracil]] und [[Folsäure]] (OFF-Schema). Als Erstlinientherapie gegen neuroendokrine Tumoren empfiehlt die [[European Neuroendocrine Tumor Society|ENET]] die Kombination von [[Streptozotcin]] mit [[Doxorubicin]] oder 5-FU; bei hochmalignen NEC [[Cisplatin]] und [[Etoposid]]. Alternativ werden [[Temozolamid]] und [[Capecitabin]] erprobt. |
* Eine [[neoadjuvant]]e („vor der Operation hinzugefügte“) [[Chemotherapie]] kann nach der gegenwärtigen Phase-II-Studienlage einige fortgeschrittene Tumoren soweit verkleinern, dass sie operabel werden, die Daten sind aber noch zu schwach für eine allgemeine Empfehlung.<ref>H. Oettle, M. Sinn: ''Chemotherapie beim Pankreaskarzinom.'' In: M. Birth, T. H. Ittel, P. L. Pereira: ''Hepatobiliäre und Pankreastumoren.'' Springer-Verlag, 2010, ISBN 3-642-04935-4, S. 381.</ref> Gleiches gilt für die neoadjuvante Kombination aus Chemo- und [[Strahlentherapie]] ([[Radiochemotherapie]]), die in kleineren Studien erprobt wird. Nur wenn die Standardchemotherapie nicht mehr wirkt, nutzt man als ''second line'' eine Kombination aus [[Oxaliplatin]], [[5-Fluorouracil]] und [[Folsäure]] (OFF-Schema). Als Erstlinientherapie gegen neuroendokrine Tumoren empfiehlt die [[European Neuroendocrine Tumor Society|ENET]] die Kombination von [[Streptozotcin]] mit [[Doxorubicin]] oder 5-FU; bei hochmalignen NEC [[Cisplatin]] und [[Etoposid]]. Alternativ werden [[Temozolamid]] und [[Capecitabin]] erprobt. |
||
* Dagegen ist nach der Operation eine [[adjuvant]]e („hinzugefügte“) Chemotherapie anerkannter Standard, weil die Rezidivrate (s. u.) extrem hoch ist.<ref name=Heinemann>Heinemann V: ''Evidenz der Chemotherapie beim fortgeschrittenen Pankreaskarzinom.'' In: H. G. Beger u. a.: ''Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf.'' Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 377–382</ref> Jede Woche 1x 1000 mg/qm[[Körperoberfläche|KOF]] [[Gemcitabin]] drei Wochen lang, dann eine Woche Pause, dann der nächste Zyklus, ist das in Europa gebräuchlichste Schema. In den USA wird eher [[5-Fluoruracil]] eingesetzt. Kombinationen mehrerer [[Zytostatikum|Zytostatika]] verbessern die Wirkung bei Karzinomen bisher nicht, sind allerdings der Standard bei NET. Radiochemotherapien erhöhen nachweislich die örtliche Tumorkontrolle, allerdings wird dabei weder Metastasierung noch Sterblichkeit verringert, sodass darauf meist verzichtet wird. |
* Dagegen ist nach der Operation eine [[adjuvant]]e („hinzugefügte“) Chemotherapie anerkannter Standard, weil die Rezidivrate (s. u.) extrem hoch ist.<ref name=Heinemann>Heinemann V: ''Evidenz der Chemotherapie beim fortgeschrittenen Pankreaskarzinom.'' In: H. G. Beger u. a.: ''Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf.'' Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 377–382. {{DOI|10.1007/978-3-642-37964-2_71}}</ref> Jede Woche 1x 1000 mg/qm[[Körperoberfläche|KOF]] [[Gemcitabin]] drei Wochen lang, dann eine Woche Pause, dann der nächste Zyklus, ist das in Europa gebräuchlichste Schema. In den USA wird eher [[5-Fluoruracil]] eingesetzt. Kombinationen mehrerer [[Zytostatikum|Zytostatika]] verbessern die Wirkung bei Karzinomen bisher nicht, sind allerdings der Standard bei NET. Radiochemotherapien erhöhen nachweislich die örtliche Tumorkontrolle, allerdings wird dabei weder Metastasierung noch Sterblichkeit verringert, sodass darauf meist verzichtet wird. |
||
* Nicht heilbare Tumoren können mit einer [[Chemotherapie]] [[Palliativtherapie|palliativ]] behandelt werden, z. B. mit [[Gemcitabin]].<ref name="PMID9196156">H. A. Burris, M. J. Moore u. a.: ''Improvements in survival and clinical benefit with gemcitabine as first-line therapy for patients with advanced pancreas cancer: a randomized trial.'' In: ''Journal of clinical oncology : official journal of the American Society of Clinical Oncology.'' Band 15, Nummer 6, Juni 1997, {{ISSN|0732-183X}}, S. 2403–2413, PMID 9196156.</ref> Auch eine vorsichtig dosierte Radiochemotherapie kann zur Schmerzlinderung beitragen. Ein anderer Ansatz ist es, das Zytostatikum über einen von der Leistenarterie eingebrachten Katheter in eine tumorversorgende Arterie zu spritzen, z. B. in die ''Arteria pancreatica magna'' ''(lokoregionäre Chemotherapie)''. Damit kann die Dosis am Tumor ohne zusätzliche Nebenwirkungen gesteigert werden. Es gibt aber bisher nur Phase-I-Studien (kleine Fallserien) zu dieser teuren und technisch sehr aufwändigen Methode. |
* Nicht heilbare Tumoren können mit einer [[Chemotherapie]] [[Palliativtherapie|palliativ]] behandelt werden, z. B. mit [[Gemcitabin]].<ref name="PMID9196156">H. A. Burris, M. J. Moore u. a.: ''Improvements in survival and clinical benefit with gemcitabine as first-line therapy for patients with advanced pancreas cancer: a randomized trial.'' In: ''Journal of clinical oncology : official journal of the American Society of Clinical Oncology.'' Band 15, Nummer 6, Juni 1997, {{ISSN|0732-183X}}, S. 2403–2413, PMID 9196156.</ref> Auch eine vorsichtig dosierte Radiochemotherapie kann zur Schmerzlinderung beitragen. Ein anderer Ansatz ist es, das Zytostatikum über einen von der Leistenarterie eingebrachten Katheter in eine tumorversorgende Arterie zu spritzen, z. B. in die ''Arteria pancreatica magna'' ''(lokoregionäre Chemotherapie)''. Damit kann die Dosis am Tumor ohne zusätzliche Nebenwirkungen gesteigert werden. Es gibt aber bisher nur Phase-I-Studien (kleine Fallserien) zu dieser teuren und technisch sehr aufwändigen Methode. |
||
* Wie bei vielen anderen Krebserkrankungen setzt die Medizin auch beim Pankreaskarzinom zunehmend auf ''[[Gezielte Krebstherapie|targeted therapies]]'', d. h. auf [[monoklonale Antikörper]], andere [[Biopharmazeutikum|Biologika]] und ''[[Niedermolekulare Verbindung|small molecules]]''. Außerhalb von Studien ist der [[Tyrosinkinase-Inhibitor]] [[Erlotinib]] gegen Pankreaskarzinome zugelassen; außerdem der [[Tyrosinkinase-Inhibitor]] [[Sunitinib]] und der [[mTOR]]-Inhibitor [[Everolimus]] gegen endokrine Tumoren. Diese Substanzen haben eine hohe Ansprechrate – einzelne Patienten blieben jahrelang stabil –, aber auch ein erhebliches Nebenwirkungspotential. |
* Wie bei vielen anderen Krebserkrankungen setzt die Medizin auch beim Pankreaskarzinom zunehmend auf ''[[Gezielte Krebstherapie|targeted therapies]]'', d. h. auf [[monoklonale Antikörper]], andere [[Biopharmazeutikum|Biologika]] und ''[[Niedermolekulare Verbindung|small molecules]]''. Außerhalb von Studien ist der [[Tyrosinkinase-Inhibitor]] [[Erlotinib]] gegen Pankreaskarzinome zugelassen; außerdem der [[Tyrosinkinase-Inhibitor]] [[Sunitinib]] und der [[mTOR]]-Inhibitor [[Everolimus]] gegen endokrine Tumoren. Diese Substanzen haben eine hohe Ansprechrate – einzelne Patienten blieben jahrelang stabil –, aber auch ein erhebliches Nebenwirkungspotential. |
||
Version vom 16. Januar 2015, 12:19 Uhr

Pankreastumoren sind Tumoren der Bauchspeicheldrüse (Pankreas). Während gutartige Pankreastumoren nur selten Symptome verursachen und deshalb meist unentdeckt bleiben, zählen bösartige Pankreastumoren (fast immer duktale Karzinome) zu den häufigen Krebserkrankungen. Die wichtigsten Risikofaktoren sind Pankreatitis, Zigarettenrauchen und angeborene Syndrome. Die Tumoren können bisher nur durch Operationen geheilt werden; Chemotherapie und Strahlentherapie haben in der Behandlung nur eine unterstützende Funktion. Die Operation besteht in einer teilweisen oder vollständigen Entfernung der Bauchspeicheldrüse (Pankreatektomie), wobei die dann unterbrochenen Gallen- und Pankreasgänge auf unterschiedliche Weise wieder mit dem Darmtrakt verbunden werden. Pankreaskarzinome wachsen aggressiv und metastasieren früh. Obwohl die Heilungsrate gegenüber früheren Jahrzehnten verbessert werden konnte, ist immer noch nur ein kleiner Anteil heilbar. Palliation (Linderung) und Best Supportive Care nehmen deshalb in den zertifizierten Pankreaszentren breiten Raum ein.
Geschichte
Der griechische Arzt Rufus von Ephesos soll das Pankreas erstmals als Organ beschrieben haben. Galenos bemerkte, dass es ein Sekret absondert. Dennoch glaubte man bis in das 17. Jahrhundert hinein, dass der Zweck des Pankreas sei, dem Magen als Polster zu dienen und so vor Verletzungen zu schützen. Dass es sich um eine Drüse handelt, veröffentlichte Johann Georg Wirsung 1642. Die Verdauungsfunktion des Sekrets wies Claude Bernard 1856 nach, während die Rolle der Pankreashormone im Zuckerstoffwechsel 1890 durch Oskar Minkowski und Josef von Mering entdeckt wurde.
Pankreasoperationen, vor allem mit Entfernung (Resektion) größerer Anteile der Drüse, galten lange als unmöglich. Erst gegen Ende des 19. Jahrhunderts gelangen überhaupt einzelne derartige Eingriffe, und bis 1898 waren erst neun Entfernungen veröffentlicht worden. Bekannt ist eine erfolgreiche Linksresektion (s. u.) durch Friedrich Trendelenburg 1882. Im Jahr 1940 standardisierte Allen Oldfather Whipple die von Walther Kausch und vermutlich auch etwa gleichzeitig von Alessandro Codivilla entwickelte[1] Operationstechnik, bei der Pankreas und Zwölffingerdarm gemeinsam entfernt werden. Diese Vorgehensweise zählt bis heute zu den gebräuchlichen Standardverfahren. Das schwierigste Problem der Resektionen bestand stets darin, den Abfluss des Pankreassekrets in den Darm sicherzustellen. Ab etwa 1950 erarbeiteten Chirurgen dafür verbesserte Methoden und Instrumentarien, beginnend mit der Idee von Charles Frey, den Rest des Pankreas mit einer eröffneten Darmschlinge zu vernähen.
Anatomie

Das Pankreas ist eine 40–120 g schwere Drüse im Retroperitoneum, hinter dem Magen, links vom Zwölffingerdarm. Der Hauptgallengang durchquert rechts den Pankreaskopf; links berührt der Pankreasschwanz Milz und Niere. Die Aorta und mehrere große Eingeweidearterien (Truncus coeliacus, Arteria mesenterica superior, Arteria lienalis) haben engen Kontakt zum Pankreas, ebenso die untere Hohlvene und die Pfortader. Alle diese Strukturen können von Pankreastumoren erfasst werden. Die beiden Ausführungsgänge für das Pankreassekret (Ductus Santorini und D. Wirsungianus) verlaufen durch das ganze Organ und können vom Tumor verstopft werden. Seine Blutversorgung erhält das Pankreas aus dem Truncus coeliacus und der A. mesenterica superior, manchmal auch aus einer abweichenden Leberarterie, was Operationen erheblich erschweren kann. Das verbrauchte Blut fließt in die Vena mesenterica superior und in die Milzvene (Vena lienalis) ab. Die Lymphe strömt in alle Richtungen zu den nächstgelegenen Lymphknotengruppen (peripankreatisch, Leberpforte, paraaortal, am Truncus coeliacus, in der Mesenterialwurzel, Milzhilus und Mesocolon), daher können alle diese Stationen von einer Metastasierung betroffen sein.
Die Bauchspeicheldrüse ist überwiegend exokrin („nach außen ausscheidend“): Ihr Verdauungssekret wird über die beiden Ausführungsgänge in den Zwölffingerdarm abgegeben. Sie enthält aber auch endokrine („nach innen ausscheidende“) Zellgruppen in den sogenannten Langerhans-Inseln, die die Hormone Insulin und Glukagon produzieren und an das Blut abgeben. Beide Gewebe können prinzipiell Tumoren entwickeln. Über 95 % der Pankreastumoren entstehen aus dem exokrinen Organ, genauer gesagt aus dem Gangepithel und den Azinuszellen.[2] Neben den gutartigen Zystadenome und muzinösen Zystomen sind es vor allem Karzinome. Tumoren des endokrinen Pankreasgewebes kommen dagegen fast nur bei erblichen Syndromen vor. Sie werden zu den neuroendokrinen Tumoren gerechnet.
Drei Viertel der Tumoren entstehen im Pankreaskopf, dem am weitesten rechts, am Zwölffingerdarm gelegenen Anteil; 20 % im mittleren Anteil (Corpus) und fünf Prozent im linksseitigen Ausläufer zur Milz hin, dem Pankreasschwanz.
Häufigkeit und Ursachen

Das Pankreaskarzinom, der mit Abstand häufigste Pankreastumor, verursacht in Deutschland etwa 14.000 Neuerkrankungen jährlich – die Neuerkrankungsrate liegt bei rund 18 pro 100.000 Einwohner und Jahr.[3] In der deutschen Krebsstatistik steht es bei Männern an der zehnten, bei Frauen an neunter Stelle (Stand 2006). Bei den Krebstodesfällen belegt es den vierten Platz.[4] Die Kranken sind meist über 60 Jahre alt, häufiger Männer als Frauen (1,6:1).
Wichtigster Risikofaktor neben dem Lebensalter ist die chronische Pankreatitis (Bauchspeicheldrüsenentzündung): Etwa einer von 50 davon Betroffenen entwickelt innerhalb von zehn Jahren ein Karzinom. Diabetes verdoppelt das Karzinomrisiko aus bislang unbekanntem Grund. Lebensstilbezogene Gefahren sind Zigarettenrauchen (Raucherentwöhnung reduziert das Risiko nach zwei Jahren auf die Hälfte), Vitamin-D-Mangel, starkes Übergewicht (BMI > 30), und fettreiche Ernährung.[5] Angeborene Risiken sind Syndrome mit allgemein gesteigerter Krebserkrankungsrate wie das Peutz-Jeghers-Syndrom, die erbliche Pankreatitis und die zystische Fibrose. Zwei oder mehr Pankreaskarzinomfälle in der nahen Verwandtschaft erhöhen das Risiko um ein Vielfaches. Screeninguntersuchungen werden gegenwärtig nur für Familien mit erblicher Pankreatitis oder mehreren Pankreaskarzinomfällen empfohlen; üblich sind dann jährliche Endosonografien ab dem 50. Lebensjahr.[6]
Chemische Karzinogene (Naphthylamin, Benzidin, oder Nitrosamine) können das Erkrankungsrisiko erhöhen. Auch chlororganische Verbindungen und polycyclische aromatische Kohlenwasserstoffe werden verdächtigt.[7]
Für die Karzinome sind ein aggressives Wachstum, eine schnelle Metastasierung und ein schlechtes Ansprechen auf die verfügbaren Behandlungen kennzeichnend. Das liegt auch an dem besonders hohen Entartungsgrad: wachstumsregulierende oder tumorsupprimierende Gene wie jene für HER2/neu, KRAS, p16, p53 und DPC4 sind in den Tumorzellen sehr häufig durch Mutationen inaktiviert.[8]
Pathologie


Pankreastumorzellen können Ähnlichkeit mit duktalen, azinären, und endokrinen Zellen aufweisen, auch gemischt.[9] In der Regel richten sich die Pathologen nach der WHO-Klassifikation bösartiger Tumoren, derzeit in der Ausgabe von 2010.[10] Die meisten Malignome werden danach als Varianten des "duktalen Adenokarzinoms" bezeichnet, eingestuft von hochdifferenziert bis undifferenziert. Dazu kommen Azinuszellkarzinome, muzinöse Zystadenokarzinome, und intraduktale Neoplasien (s.u.). Endokrine Langerhanszell-Karzinome, oder nichtepitheliale Malignome (Lymphome und Sarkome) sind selten, ebenso die Pankreasmetastasen von anderen Organtumoren. Der häufigste gutartige Tumor ist das seröse Zystadenom.
Adenokarzinom
Adenokarzinome des Gangsystems können sich direkt bilden oder aus sogenannten Präkanzerosen entwickeln. Dies sind oberflächliche Wucherungen des Epithels, wobei vor allem papilläre Hyperplasien – nach neuer Nomenklatur pankreatische epitheliale Neoplasien 3 (PanIN 3) – als gefährlich gelten. Gutartige Tumoren wie das Zystadenom und die intraduktalen papillären Neoplasien weisen mit zunehmender Größe ebenfalls ein zunehmendes Entartungsrisiko auf.
Bei den Adenokarzinomen kann man im Mikroskop je nach ihrem Entartungsgrad noch schleimgefüllte Drüsenschläuche mit Zylinderepithel erkennen („duktaler Typ“). Die Nervenscheiden sind fast immer tumorinfiltriert. Charakteristisch ist außerdem eine Verdichtung des umgebenden Bindegewebes (sog. „desmoplastische Reaktion“), die in den bildgebenden Verfahren vom eigentlichen Tumor schlecht zu unterscheiden ist. Die wichtigsten histologischen Varianten des duktalen Adenokarzinoms sind das adenosquamöse Karzinom, das muzinöse nichtzystische Karzinom und das anaplastische (undifferenzierte) Karzinom. Nach dem Grad der Entdifferenzierung vergibt der Pathologe das Grading G1 bis G4.
Karzinome sind bei Diagnosestellung meist zwei bis fünf Zentimeter groß (bildgebend nachweisbar ab etwa einem Zentimeter Größe). Sie sind unscharf begrenzt, von fester Konsistenz und grau-gelblicher Farbe, oft zentral nekrotisch. Es kommt häufig zu einer Verengung (Stenose) der durch die Bauchspeicheldrüse verlaufenden Strecke des Gallengangs, häufig auch zu einer Stenose des Pankreas-Ausführungsgangs. Der Tumor kann in die Wand des Zwölffingerdarmes einwachsen, weiterhin auch wichtige Gefäßstrukturen wie die Arteria mesenterica superior, die Vena lienalis, die Vena portae und/oder die Vena cava inferior infiltrieren. Die Feststellung dieser Beteiligungen ist für das Staging und damit für das weitere therapeutische Vorgehen von großer Bedeutung.
Die meisten duktalen Adenokarzinome exprimieren die Mucine 1 (Ca 15-3), 3, 5/6, und 16 (Ca 125) sowie das Glykoprotein CA 19-9 auf den Zellmembranen.
Die ersten Metastasen finden sich in den benachbarten Lymphknoten und – über den Blutstrom der Pfortader – in der Leber. Tumoren im Pankreaskörper und Pankreasschwanz sind bei Diagnosestellung zumeist größer als Pankreaskopftumoren und haben meistens schon zu Lebermetastasen oder einer Peritonealkarzinose (Infiltration des Bauchfells) geführt.
Tumoren der Papilla Vateri
Die Tumoren im Bereich der Papilla Vateri (Mündung des Gallengangs) sind meist Adenokarzinome; sie sollen manchmal aus tubulovillösen Adenomen hervorgehen. Auch die Prognose des Papillenkarzinoms ist relativ gut, da die rasch auftretende Gelbsucht zur frühzeitigen Diagnose führt. Ausbreitung und Metastasierung verlaufen wie beim Pankreaskarzinom.
Intraduktaler papillär-muzinöser Tumor (IPMT)
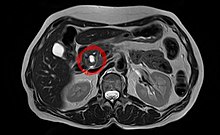
Synonym: Intraduktales papillär-muzinöses Karzinom. Diese Tumoren breiten sich innerhalb des Gangsystems aus, beginnend meist im Kopfteil der Drüse. Man unterscheidet einen Hauptgangtyp (schlechtere Prognose), einen Seitenasttyp und einen kombinierten Typ. Das normale Gangepithel wird durch hochzylindrische neoplastische Zellen in kleinknotig-warzenförmigen (papillenförmigen) Wucherungen ersetzt, die viskösen Schleim bilden, der nur schwer abfließt und den Gangabschnitt unregelmäßig bis auf drei oder vier Zentimeter erweitert. Die Tumorzellen können das gesamte Pankreas erfassen. Bei etwa 30 % der Patienten bestehen schon Gefäßeinbrüche und damit ein invasives Karzinom, wegen der Schleimseen im mikroskopischen Bild oft als muzinöses nichtzystisches Karzinom oder Kolloidkarzinom bezeichnet. Dennoch ist die Prognose dieser Tumorart vergleichsweise sehr gut mit >90 % Langzeitüberleben.
Muzinös-zystischer Tumor
Synonym: muzinöses Zystadenom, Zystadenokarzinom. Diese Tumoren können gut- oder bösartig sein. CT- oder MR-Bilder können diese nicht unterscheiden, deshalb werden gut- und bösartige Varianten unter diesem Begriff zusammengefasst und unabhängig von den Symptomen immer operiert. 40- bis 60-jährige Frauen sind bevorzugt betroffen. Die 2 bis 12 cm großen Tumoren weisen eine breite bindegewebige Kapsel auf. Sie bestehen meist aus weniger als sechs großen Zysten, die mit muzinproduzierendem Zylinderepithel ausgekleidet sind. Gelingt die operative Entfernung, ist die Prognose dieses Tumors gut; selbst die bösartige Variante erreicht Fünf-Jahres-Überlebensraten um 75 %.
Azinuszellkarzinom
Dieser seltene Tumor der Azinuszellen kommt doppelt so häufig bei Männern wie bei Frauen vor (Altersgipfel: 55–65 Jahre). Obwohl die Tumoren gewöhnlich relativ groß sind (4–6 cm), werden sie oft erst entdeckt, wenn sie bereits in die Leber metastasiert sind. Gelegentlich kommt es, durch eine massive Sekretion von Lipasen bedingt, zu Fettgewebsnekrosen unter der Haut sowie zu Gelenkschmerzen.
Seröses Zystadenom
Synonym: mikrozystisches (Zyst-)Adenom. Dieser gutartige Tumor wird vorwiegend bei Frauen im höheren Lebensalter beobachtet. Er liegt häufiger im Pankreaskopf, jedoch kann jede Region betroffen sein. Zystadenome können sechs bis zehn Zentimeter groß werden. Sie bestehen im Unterschied zum muzinös-zystischen Tumor (s. o.) aus kleinen Zysten mit serösem Inhalt, die durch zarte Septen getrennt sind. Im Zentrum findet man eine narbenartige Verdichtung und oft auch Verkalkungen. Diese Zysten sind mit kubischem Epithel ausgekleidet, histologisch finden sich keine Atypien oder Mitosefiguren. Eine Assoziation mit dem Von-Hippel-Lindau-Syndrom wurde beschrieben, der Tumor kann dabei große Abschnitte des Pankreas einnehmen. Das seröse Zystadenom weist keine Entartungstendenz auf und sollte nur entfernt werden, wenn es durch seine Größe Symptome verursacht.
Endokrine Tumoren
Endokrine Pankreastumoren (Synonym pankreatische neuroendokrine Neoplasien PaNEN, veraltet: Karzinoide) entstehen aus den endokrinen Drüsenzellen der Bauchspeicheldrüse und bilden nur etwa 1–2 % der Pankreastumoren. Höchstens 50 % sind funktionell, d.h. hormonell überaktiv, und verursachen durch übermäßige Hormonausschüttung Symptome.[11] Dazu zählen:
- Insulinom
- Gastrinom (Zollinger-Ellison-Syndrom)
- Somatostatinom
- Glucagonom
- VIPom (Verner-Morrison-Syndrom)
Ein gehäuftes Auftreten findet man beim Syndrom der multiplen endokrinen Neoplasie (MEN1-Syndrom). Davon abgesehen gibt es neuroendokrine Pankreastumoren im Kindesalter praktisch gar nicht; später treten sie in allen Altersklassen sowie bei Männern und Frauen etwa gleich selten auf. Die Prävalenz liegt unter 1/100000.
Es handelt sich um gut begrenzte, solitäre, runde Tumoren mit einem Durchmesser von 1 bis 4 cm, die in allen Teilen des Pankreas auftreten können. Histologisch handelt es sich um monomorphe Tumorzellen mit einem feingranulären Zytoplasma. Die Zellen sind solide, trabekulär und pseudoglandulär angeordnet. Immunhistologisch sind endokrine Tumoren positiv für die Marker NSE, Synaptophysin und Chromogranin A (CgA), letzterer ist auch im Blutserum bei vielen Erkrankten erhöht.[12] Im Elektronenmikroskop sieht man in den Tumorzellen neurosekretorische Hormongranula.
Nach der WHO-Klassifikation von 2010 sind alle PaNEN potentiell maligne. Die histologisch gut differenzierten Tumoren (neuroendokrine Tumoren NET) werden nach dem Ki67/MIB1-Index in hoch- und mitteldifferenziert (<2 % = G1, 2–20 % = G2) unterteilt. Die hochproliferierenden (Ki67-Index > 20 %) sogenannten neuroendokrinen Karzinome NEC werden als G3 eingestuft und nochmals in klein- und großzellige Subtypen unterteilt.
Kriterien zu prognostischen Einschätzung von neuroendokrinen Pankreastumoren (WHO 2010) sind neben diesem Differenzierungsgrad und der TNM-Klassifikation noch das Vorliegen von mikroskopischen Gefäßeinbrüchen und die hormonelle Aktivität:
| Metastasierungsrisiko | Histologie | Differenzierung | TNM |
|---|---|---|---|
| minimal (benignes Verhalten) | NET, keine Angioinvasion | G1 | T1 N0 M0 |
| gering | NET | G2 | T1-2 N0 M0 |
| erheblich | NET | G1-2 | T2>4cm oder T3, N0-1, M0-1 |
| hochmalignes Verhalten | NEC | G3, funktionell inaktiv | jedes T, N, M |
Insulinproduzierende Tumoren sind in über 90 % der Fälle gutartig, dagegen sind Gastrinome, Gkukagonome, VIPome und ACTH-produzierende sowie die nichtfunktionellen PanNEN meistens bösartig. Sie wachsen und metastasieren vergleichsweise langsam, sodass auch Patienten mit Metastasen noch eine mittlere Überlebensdauer von über vier Jahren erreichen.
Symptome und Diagnostik

Das Leitsymptom des Pankreaskopfkarzinoms ist eine stetig zunehmende, nicht von Koliken begleitete Gelbsucht (Ikterus), die durch die Verengung des Gallengangs verursacht wird. Diese Gelbsucht ist nur bei Papillentumoren ein Frühsymptom, ansonsten Zeichen eines fortgeschrittenen Befundes. In den Rücken ausstrahlende Bauchschmerzen sind ebenfalls häufig, aber uncharakteristisch. Allerdings sind die quälenden, über Monate langsam zunehmenden dumpfen, nachts verschlimmerten Schmerzen, die durch Infiltration des Solarplexus entstehen, oft der erste Anlass, einen Arzt aufzusuchen. Ein Courvoisier-Zeichen (prall tastbare Gallenblase) ist möglich. Verengungen des Pankreasgangs beeinträchtigen die Drüsenfunktion und verursachen Verdauungsbeschwerden, Gewichtsverlust um mehr als 10 % und Diabetes. Thrombosen und neue Pigmentierungen der Haut sind Warnhinweise auf einen Tumor im Bauchraum. Im späten Erkrankungsstadium können Metastasen zur Lebervergrößerung, Leberfunktionsstörung, Aszites und Kachexie führen.
Im Serum findet man unspezifische Entzündungsparameter wie CRP erhöht, außerdem die Pankreasenzyme Trypsin, Lipase und Amylase. Als Tumormarker werden CA 19-9 und mit Einschränkung auch CEA genannt, die jedoch nicht spezifisch (CA 19-9: Sensitivität und Spezifität circa 70 %) und als Screeningparameter deshalb ungeeignet sind. Bessere diagnostische Parameter werden noch gesucht; die Forschung konzentriert sich gegenwärtig auf Proteomik (Eiweißprofile), microRNAs und auf KRAS-Mutationen in Serum und Gallenflüssigkeit, wobei letzterer Parameter in Vorstudien über 90 % Sensitivität und Spezifität erreichte.[13]
Nichtinvasive Untersuchungsverfahren wie Sonographie, Computertomographie und Kernspintomographie stehen an erster Stelle der apparativen Diagnostik, erbringen aber nicht immer ein eindeutiges Ergebnis. Die ERCP (eine Kombination aus Endoskopie und Röntgenkontrastdarstellung) kann den Verschluss des Gallen- oder Pankreasganges nachweisen und bei günstiger Lage eine Biopsie des Tumors liefern. Die Endosonographie funktioniert ähnlich, mit einer hohen Genauigkeit in der Beurteilung des Tumors und möglicher Metastasen in dessen Umgebung. Spezialkliniken halten gelegentlich auch die neu entwickelte Pankreatikoskopie vor, eine Endoskopie bis in das Pankreasgangsystem hinein, die noch in der Erprobung steht und die auf das Gangsystem beschränkte Neubildungen möglicherweise am besten darstellen kann.
Wenn die genannten Diagnosemethoden nicht ausreichen, um eine schwere chronische Pankreatitis sicher von einem Tumor unterscheiden zu können, oder um eine Peritonealkarzinose nachzuweisen, bleibt zuletzt noch die Bauchspiegelung (Laparoskopie). Dieser Eingriff wird heute meist mit einer laparoskopischen Ultraschallsonde und einer Bauchspülung kombiniert als „erweiterte diagnostische Laparoskopie“ (EDL) durchgeführt.
Die klinischen und apparativen Untersuchungen liefern zuletzt die Tumordiagnose und das Tumorstadium (Grad der Ausbreitung). Die TNM-Klassifikation dient zur international einheitlichen Klassifikation der Ausbreitung bösartiger Tumoren. Beim Pankreaskarzinom wird sie wie folgt vorgenommen:
| T | Primärtumor |
|---|---|
| TX | Primärtumor kann nicht beurteilt werden |
| T0 | Kein Primärtumor nachweisbar |
| Tis | Carcinoma in situ (= frühestes, noch nicht invasives Tumorstadium) |
| T1 | Größter Durchmesser des Primärtumors ≤ 2 cm; Tumor noch innerhalb des Pankreas |
| T2 | Größter Durchmesser des Primärtumors > 2 cm; Tumor noch innerhalb des Pankreas |
| T3 | Tumor hat die Organgrenze überschritten, aber die Arterien noch nicht infiltriert |
| T4 | Angrenzende große Arterien sind infiltriert (Truncus coeliacus, A. mesenterica sup.) |
| N | Regionäre Lymphknoten |
| NX | Die regionären Lymphknoten können nicht beurteilt werden |
| N0 | Keine regionären Lymphknotenmetastasen |
| N1 | Regionäre Lymphknoten sind befallen |
| M | Fernmetastasen |
| MX | Fernmetastasen können nicht beurteilt werden |
| M0 | Keine Fernmetastasen |
| M1 | Fernmetastasen (einschließlich Lymphknoten am Pankreasschwanz) |
Aus der Ausbreitung ergibt sich das Tumorstadium, nach dem sich die Behandlung richten wird.
| Stadium | |
|---|---|
| IA | T1 N0 M0 (Tumor bis 2 cm, keine Metastasen) |
| IB | T2 N0 M0 (Tumor innerhalb des Pankreas, keine Metastasen) |
| IIA | T3 N0 M0 (Tumor noch operabel, keine Metastasen) |
| IIB | T1-3 N1 M0 (Tumor noch operabel, mit regionären Lymphknotenmetastasen) |
| III | T4 N0-1 M0 (Lokal fortgeschritten, ohne Fernmetastasen) |
| IV | T1-4 N0-1 M1 (Fernmetastasen) |
Behandlung

Gestaute Gallenwege können zunächst mit einem endoskopisch platzierten Stent (Röhrchen) freigemacht werden, um den Allgemeinzustand des Patienten zu verbessern. Es gibt auch Verfahren, bei denen die Galle aus der Leber durch einen Katheter nach außen abgeleitet wird. Ist beides unmöglich, kann ein begrenzter chirurgischer Eingriff Entlastung verschaffen. Bei operablen Tumoren wird wegen der Gefahr von aufsteigenden Infektionen und Wundheilungsstörungen in der Regel auf die vorherige Entlastung verzichtet, mit Ausnahme von schwersten Stauungen (z. B. Bilirubin-Spiegel > 10 mg/dl). Weitere Erstmaßnahmen richten sich gegen die oft (25 %) bestehende Mangelernährung, die das Operationsrisiko deutlich erhöht, gegen Eiweiß- und Vitaminmangel (insbesondere fettlösliche Vitamine) und gegen diabetische Stoffwechselstörungen.
Um die Versorgung zu verbessern und aktuellen Erkenntnissen gerecht zu werden, hat die Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselerkrankungen (DGVS) im Dezember 2013 eine aktualisierte S3-Leitlinie „Exokrines Pankreaskarzinom“ herausgegeben.[15]
Operative Entfernung
Etwa vier von fünf Pankreaskarzinomen sind, wenn sie erkannt werden, schon zu weit fortgeschritten und können nicht mehr mit dem Ziel der Heilung (kurativ) operiert werden. Auch wenn nur einzelne Lebermetastasen vorliegen, kann man – im Unterschied zum Darmkrebs – mit deren Entfernung keine Heilung erreichen. Tumoren, die weder große Arterien infiltriert noch Fernmetastasen verursacht haben (UICC-Stadien I und II), können prinzipiell noch komplett entfernt werden. Infiltrierte Venen machen den Eingriff nicht unmöglich; befallene Lymphknoten werden mit entfernt. Ob auch nicht befallene Lymphknoten sicherheitshalber entfernt werden sollten, ist umstritten.
Es ist sinnvoll, möglichst einen Teil des Organs zu erhalten und wieder mit dem Darm zu verbinden. Je nach Ort des Tumors wird deshalb die rechtsseitige Teilresektion (Duodenopankreatektomie, mehrere Varianten), eine mittlere Teilresektion, eine linksseitige Teilresektion (Pankreasschwanzresektion) oder eine Totalresektion (vollständige Entfernung) der Bauchspeicheldrüse durchgeführt, meist einschließlich aller regionären Lymphknoten. Der Magen, der Gallengang, und ggf. der Ausführungsgang des belassenen Pankreasrests müssen wieder mit dem Darm verbunden werden. Man verwendet dafür eine oder mehrere hochgezogene Dünndarmschlingen, die spannungsfrei angeschlossen und untereinander verbunden werden, basierend auf der klassischen von César Roux erdachten Methode.
Alle genannten Eingriffe sind schwerwiegend und kompliziert. Frühe Komplikationen wie Pankreatitis, Sepsis, Anastomoseninsuffizienz (= Lecks in den Darmnähten), Wundheilungsstörungen und Fisteln (= abnorme Gangsysteme) sind sehr häufig. Wird der Hauptlymphgang verletzt, kann ein Chylaskos (Lymphaustritt in die Bauchhöhle) die Folge sein. Die bedrohlichste Komplikation ist die Nachblutung aus großen Blutgefäßen, die vor allem bei mehrfachen perioperativen Manipulationen (ERCP) oder bei Entzündungen im Operationsgebiet droht. Diabetes bekommen etwa 10 % der Patienten nach Teilresektionen und praktisch alle nach Totalresektionen des Pankreas. Die fehlenden Verdauungsenzyme müssen in der Folge lebenslang in Tablettenform ersetzt werden.
- Operationsvarianten
-
Pylorus-erhaltende Teilresektion
-
Duodenopankreatektomie nach Whipple
-
Endzustand nach Whipple-Operation
-
Totale Pankreasresektion
-
Endzustand nach Totalresektion
- Die Enukleation (Ausschälung) ist eine sehr gewebesparende Technik, bei der nur der Tumor entfernt wird. Sie ist für gutartige Befunde und oberflächlich gelegene neuroendokrine Tumoren geeignet. Der Tumor muss Abstand vom Gangsystem haben.
- Mit einer Segmentresektion werden definierte Teile der Bauchspeicheldrüse entfernt: entweder der Kopf einschließlich Zwölffingerdarm, der mittlere (zentrale) Abschnitt oder der linksseitige Teil. Die Milz kann mit entfernt oder bei geeigneten Fällen belassen werden. Vom Ausführungsgang abgeschnittenes Gewebe muss entweder in eine nach Roux Y-förmig (d. h. end-zu-seit-) angenähte Dünndarmschlinge oder in den Magen drainiert werden.
- Die pyloruserhaltende Duodenopankreatektomie nach den kalifornischen Chirurgen Longmire und Traverso[16] erhält im Gegensatz zu der Kausch-Whipple-Operation den gesamten Magen bis zum Pförtnermuskel (Pylorus).
- Die subtotale oder totale Pankreasentfernung bringt als Maximaleingriff die höchste Letalität mit sich. In etwa 6 % der Operationen kommt sie zum Einsatz. Gefürchtete Komplikation ist der schwer einstellbare Brittle-Diabetes.
- Inwieweit die benachbarten Lymphknoten vorbeugend ebenfalls zu entfernen sind, ist noch nicht abschließend geklärt. Jeder zweite Patient hat bei der Krankenhausaufnahme schon Lymphknotenmetastasen entwickelt. Die Standard-Lymphonodektomie umfasst die peripankreatischen und duodenalen Lymphknoten sowie jene rechts der A. mesenterica superior und teilweise aus dem Ligamentum hepatoduodenale. Das radikale Konzept skelettiert komplett den Truncus coeliacus, das Lig. hepatoduodenale und die Aorta auf Pankreashöhe. Ein noch weitergehendes japanisches Vorgehen[17] schließt sämtliche Lymphknoten an der Bauchaorta vom Zwerchfell bis zur Bifurkation ein. Bisher ist eine verbesserte Heilungsrate dieser Varianten nicht nachgewiesen.
- Palliativoperationen dienen zur Symptomlinderung: Beispielsweise wird mit der Choledochojejunostomie eine Verbindung zwischen dem gestauten Gallengang und dem Darm geschaffen, um die Galle aus der Leber abzuleiten.
Chemo- und Strahlentherapie
- Eine neoadjuvante („vor der Operation hinzugefügte“) Chemotherapie kann nach der gegenwärtigen Phase-II-Studienlage einige fortgeschrittene Tumoren soweit verkleinern, dass sie operabel werden, die Daten sind aber noch zu schwach für eine allgemeine Empfehlung.[18] Gleiches gilt für die neoadjuvante Kombination aus Chemo- und Strahlentherapie (Radiochemotherapie), die in kleineren Studien erprobt wird. Nur wenn die Standardchemotherapie nicht mehr wirkt, nutzt man als second line eine Kombination aus Oxaliplatin, 5-Fluorouracil und Folsäure (OFF-Schema). Als Erstlinientherapie gegen neuroendokrine Tumoren empfiehlt die ENET die Kombination von Streptozotcin mit Doxorubicin oder 5-FU; bei hochmalignen NEC Cisplatin und Etoposid. Alternativ werden Temozolamid und Capecitabin erprobt.
- Dagegen ist nach der Operation eine adjuvante („hinzugefügte“) Chemotherapie anerkannter Standard, weil die Rezidivrate (s. u.) extrem hoch ist.[19] Jede Woche 1x 1000 mg/qmKOF Gemcitabin drei Wochen lang, dann eine Woche Pause, dann der nächste Zyklus, ist das in Europa gebräuchlichste Schema. In den USA wird eher 5-Fluoruracil eingesetzt. Kombinationen mehrerer Zytostatika verbessern die Wirkung bei Karzinomen bisher nicht, sind allerdings der Standard bei NET. Radiochemotherapien erhöhen nachweislich die örtliche Tumorkontrolle, allerdings wird dabei weder Metastasierung noch Sterblichkeit verringert, sodass darauf meist verzichtet wird.
- Nicht heilbare Tumoren können mit einer Chemotherapie palliativ behandelt werden, z. B. mit Gemcitabin.[20] Auch eine vorsichtig dosierte Radiochemotherapie kann zur Schmerzlinderung beitragen. Ein anderer Ansatz ist es, das Zytostatikum über einen von der Leistenarterie eingebrachten Katheter in eine tumorversorgende Arterie zu spritzen, z. B. in die Arteria pancreatica magna (lokoregionäre Chemotherapie). Damit kann die Dosis am Tumor ohne zusätzliche Nebenwirkungen gesteigert werden. Es gibt aber bisher nur Phase-I-Studien (kleine Fallserien) zu dieser teuren und technisch sehr aufwändigen Methode.
- Wie bei vielen anderen Krebserkrankungen setzt die Medizin auch beim Pankreaskarzinom zunehmend auf targeted therapies, d. h. auf monoklonale Antikörper, andere Biologika und small molecules. Außerhalb von Studien ist der Tyrosinkinase-Inhibitor Erlotinib gegen Pankreaskarzinome zugelassen; außerdem der Tyrosinkinase-Inhibitor Sunitinib und der mTOR-Inhibitor Everolimus gegen endokrine Tumoren. Diese Substanzen haben eine hohe Ansprechrate – einzelne Patienten blieben jahrelang stabil –, aber auch ein erhebliches Nebenwirkungspotential.
- Gegen die durch hormonproduzierende (funktionell aktive) Tumoren verursachten Symptome können Somastostatinanaloga wie Octreotid und Interferon-alpha eingesetzt werden, die Krankheit wird damit allerdings nicht aufgehalten. Beim Versagen der Erstlinien-Chemotherapie kann die Peptid-Rezeptor-Radionuklidtherapie (PRRT) versucht werden, bei der ein wirksames Radionuklid chemisch an einen geeigneten Liganden gekoppelt in die Blutbahn injiziert wird.
Prognose

Mit den verbesserten Operationstechniken und der Chemotherapie sind die Heilungsraten etwas besser geworden. Die Prognose der Pankreaskarzinome ist jedoch immer noch eine der schlechtesten aller Karzinome: Neueren Untersuchungen zufolge liegt die Fünf-Jahres-Überlebensrate nach einem in kurativer Absicht durchgeführten Eingriff mit anschließender Chemotherapie bei 20 %,[21] höchstens 30 %.[22] Leider sind nur 10 bis 20 % der Tumoren zum Zeitpunkt der Diagnose noch operabel. Bei vier von fünf operierten Patienten kehrt der Tumor innerhalb von zwei Jahren zurück und nur in vereinzelten Fällen kann er ein zweites Mal entfernt werden. Inoperable Tumoren sprechen nur begrenzt auf eine Chemotherapie an; diese Patienten haben nur eine mittlere Überlebensdauer von vier bis sieben Monaten, die sich auch mit palliativer Chemotherapie nicht wesentlich verlängern lässt.[19]
In dieser Situation liegt es in der Verantwortung der Onkologen, ihre therapeutischen Entscheidungen unter das Primat der subjektiven Lebensqualität des Patienten zu stellen. Dieser hermeneutische Endpunkt muss neben den mechanistischen Endpunkten wie Überlebensrate, Überlebenszeit, progressionsfreies Überleben etc. mindestens gleichwertig berücksichtigt werden. Das ärztliche Handeln sollte sich nach standardisierten Behandlungspfaden (clinical pathways) richten und sowohl die wissenschaftliche Evidenz als auch die wirtschaftliche Effizienz berücksichtigen.
Für die Lebensqualität wichtige Faktoren sind eine adäquate, ausreichend hoch dosierte Schmerztherapie nach dem WHO-Stufenschema und fachkundige Hilfen zur psychologischen Krankheitsbewältigung. Best Supportive Care bedeutet, sich von unheilbaren Patienten nicht zurückzuziehen, sondern ihnen im Gegenteil jederzeit und dauerhaft medizinische Hilfe anzubieten. Beispielsweise ist es für Krebspatienten wichtig, sich möglichst lange normal ernähren zu können; dafür sind geeignete Diätprodukte zu verordnen und mechanische Hindernisse soweit möglich, auch mit palliativen Eingriffen, zu beheben. In der Endphase können Stents in den Darmtrakt eingesetzt werden, die zumindest für Brei- und Flüssignahrung passierbar sind, oder auf Sondenkost über eine PEG umgestellt werden. Neben dem Tumorschmerz ist Pruritus (Juckreiz) ein weiteres sehr belastendes Symptom des fortgeschrittenen Pankreaskarzinoms, das in einem sorgfältigen Palliativkonzept durchaus gezielt und wirksam behandelt werden kann.
Darüber hinaus benötigen auch geheilte Patienten Betreuung. Wesentliche Ziele ihrer Rehabilitation sind Kostaufbau und Ernährungsberatung, Enzymsubstitution, Diabeteskontrolle und psychotherapeutische Stützungsmaßnahmen wie Gruppen- und Einzelgespräche. Sozialmedizinische Hilfen durch entsprechendes Fachpersonal sind Beratungen nach dem Schwerbehindertenrecht, Leistungen der beruflichen Rehabilitation, Häusliche Krankenpflege, Haushaltshilfe, Essensversorgung usw. Sie müssen noch im Krankenhaus im Rahmen eines geplanten Entlassungsmanagements eingeleitet werden.
Quellen
- H. U. Baer, M. Wagner, M. W. Büchler: Onkologische Standardchirurgie des Pankreaskarzinoms. In: Chir Gastroenterol. Band 14, 1998, S. 42–48.
- Hans G. Beger, Markus W. Büchler, Henning Dralle, Markus M. Lerch, Peter Malfertheiner, Joachim Mössner, Jürgen F. Riemann: Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf. Springer-Verlag, 2013. ISBN 3642379648
- M. Birth, Thomas Heinz Ittel, Philippe L. Pereira: Hepatobiliäre und Pankreastumoren. Springer-Verlag, 2010, ISBN 3-642-04935-4
- F. T. Bosman, F. Carneiro, R. H. Hruban, N. D. Theise: WHO Classification of Tumours of the Digestive System. 4. Auflage, Band 3 der Reihe WHO Classification of Tumours. WHO/IARC 2010. ISBN 978-9-283-22432-7
- R. Grützmann u. a.: Intraduktale papillär-muzinöse Neoplasie des Pankreas: Aktueller Stand von Diagnostik, Therapie und Prognose. In: Dtsch Arztebl Int. Nr. 108(46), 2011, S. 788–794 (Übersichtsarbeit).
Weiterführende Literatur
- T. Seufferlein, J. B. Bachet u. a.: Pancreatic adenocarcinoma: ESMO-ESDO Clinical Practice Guidelines for diagnosis, treatment and follow-up. In: Annals of oncology. Band 23 Suppl 7, Oktober 2012, ISSN 1569-8041, S. vii33–vii40, doi:10.1093/annonc/mds224. PMID 22997452.
Weblinks
- Informationsseite und "blauer Ratgeber" (Patientenbroschüre, Stand 12/2012, PDF) der Deutschen Krebsgesellschaft
- Kampagne „Aus der Mitte - Diagnose Bauchspeicheldrüsenkrebs“ von Hoffmann-La Roche
- Selbsthilfeverein Tumore und Erkrankungen der Bauchspeicheldrüse e. V.
- Pancreatic Cancer. NCCN Guidelines for patients. National Comprehensive Cancer Network, Jan. 2014 (PDF, in englischer Sprache)
- Pancreatica:Confronting pancreatic cancer. Webangebot in englische Sprache, von der Cancer Patients Alliance (US-amerikanische Stiftung)
- S3-Leitlinie Exokrines Pankreaskarzinom, AWMF-Registernummer 032/010, Stand 10/2013
- Liste der DGAV-zertifizierten Zentren für Pankreaschirurgie in Deutschland
Einzelnachweise
- ↑ Christos G. Dervenis, Claudio Bassi: Pancreatic Tumors: Achievements and Perspectives. Thieme, 2000, ISBN 978-1-58890-002-9, S. 4 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ F. G. Bader u. a.: Histopathologie, Tumorklassifikation und Prognosefaktoren. In: M. Birth, T. H. Ittel, P. L. Pereira: Hepatobiliäre und Pankreastumoren. Springer-Verlag, 2010, ISBN 3-642-04935-4, S. 91.
- ↑ Informationen zum Pankreastumor vom Zentrum für Krebsregisterdaten am Robert Koch-Institut Krebs - Bauchspeicheldrüsenkrebs. In: krebsdaten.de. 13. Dezember 2014, abgerufen am 16. Januar 2015.
- ↑ Zentrum für Krebsregisterdaten am Robert Koch-Institut und der Gesellschaft der epidemiologischen Krebsregister in Deutschland: Krebs - Krebs in Deutschland. In: krebsdaten.de. 13. Dezember 2013, abgerufen am 16. Januar 2015.
- ↑ N. Schulte: Epidemiologie und Karzinogenese des Pankreaskarzinoms. In: H. G. Beger u. a.: Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf. Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 334. doi:10.1007/978-3-642-37964-2_62
- ↑ P. Langer, D. K. Bartsch: Familiäres Pankreaskarzinom. In: H. G. Beger u. a.: Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf. Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 342–343. doi:10.1007/978-3-642-37964-2_63
- ↑ G. Andreotti, D. T. Silverman: Occupational risk factors and pancreatic cancer: a review of recent findings. In: Molecular Carcinogenesis. Band 51, Nummer 1, Januar 2012, S. 98–108, ISSN 1098-2744. doi:10.1002/mc.20779. PMID 22162234. (Review).
- ↑ A. F. Hezel, A. C. Kimmelman, B. Z. Stanger, N. Bardeesy, R. A. Depinho: Genetics and biology of pancreatic ductal adenocarcinoma. In: Genes Dev. 20. Jahrgang, Nr. 10, Mai 2006, S. 1218–1249, doi:10.1101/gad.1415606, PMID 16702400 (cshlp.org).
- ↑ C. Wittekind: Pathohistologische Klassifikation, Tumorstaging und R-Klassifikation des Pankreaskarzinoms. In: H. G. Beger u. a.: Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf. Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 327. doi:10.1007/978-3-642-37964-2_61
- ↑ R. H. Hruban, G. Klöppel, P. Bofetta u. a.: Tumours of the pancreas. In: F. T. Bosman u. a.: WHO Classification of Tumours of the Digestive System. 4. Auflage, Band 3 der Reihe WHO Classification of Tumours. WHO/IARC 2010. ISBN 978-9-283-22432-7279-337, S. 279–337.
- ↑ G. Klöppel: Klassifikation und Pathologie endokriner Tumoren des Pankreas. In: H. G. Beger u. a.: Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf. Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 204–209. doi:10.1007/978-3-642-37964-2_39
- ↑ K. Streetz, W. Karges: Laborchemische und genetische Diagnostik endokriner Tumoren des Pankreas. In: H. G. Beger u. a.: Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf. Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 216–217. doi:10.1007/978-3-642-37964-2_41
- ↑ J. M. Winter, C. J. Yeo, J. R. Brody: Diagnostic, prognostic, and predictive biomarkers in pancreatic cancer. In: Journal of surgical oncology. Band 107, Nummer 1, Januar 2013, S. 15–22, ISSN 1096-9098. doi:10.1002/jso.23192. PMID 22729569. (Review).
- ↑ Exocrine and endocrine pancreas. In: S. B. Edge, D. R. Byrd, C. C. Compton u. a. (Hrsg.): AJCC Cancer Staging Manual. 7. Auflage, New York, NY: Springer, 2010, S. 241–249.
- ↑ DGVS: Leitlinie Exokrines Pankreaskarzinom
- ↑ W. P. Longmire, L. W. Traverso: The Whipple procedure and other standard operative approaches to pancreatic cancer. In: Cancer. Band 47, Nummer 6 Suppl, März 1981, ISSN 0008-543X, S. 1706–1711, PMID 6791804.
- ↑ O. Ishikawa, H. Ohhigashi u. a.: Practical usefulness of lymphatic and connective tissue clearance for the carcinoma of the pancreas head. In: Annals of Surgery. Band 208, Nummer 2, August 1988, S. 215–220, ISSN 0003-4932. PMID 2840866. PMC 1493620 (freier Volltext).
- ↑ H. Oettle, M. Sinn: Chemotherapie beim Pankreaskarzinom. In: M. Birth, T. H. Ittel, P. L. Pereira: Hepatobiliäre und Pankreastumoren. Springer-Verlag, 2010, ISBN 3-642-04935-4, S. 381.
- ↑ a b Heinemann V: Evidenz der Chemotherapie beim fortgeschrittenen Pankreaskarzinom. In: H. G. Beger u. a.: Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf. Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 377–382. doi:10.1007/978-3-642-37964-2_71
- ↑ H. A. Burris, M. J. Moore u. a.: Improvements in survival and clinical benefit with gemcitabine as first-line therapy for patients with advanced pancreas cancer: a randomized trial. In: Journal of clinical oncology : official journal of the American Society of Clinical Oncology. Band 15, Nummer 6, Juni 1997, ISSN 0732-183X, S. 2403–2413, PMID 9196156.
- ↑ O. Strobel, J. Werner: Langzeitverlauf nach operativer Tumorentfernung und Chemotherapie des duktalen Pankreaskarzinoms. In: H. G. Beger u. a.: Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf. Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 415–418.
- ↑ Wagner 2004 und Schmidt 2012, zitiert nach: T. Hackert, W. Hartwig: Indikation zur Resektion beim Pankreaskarzinom. In: H. G. Beger u. a.: Erkrankungen des Pankreas: Evidenz in Diagnostik, Therapie und Langzeitverlauf. Springer-Verlag, 2013. ISBN 3-642-37964-8, S. 365.




