„COVID-19“ – Versionsunterschied
| [gesichtete Version] | [gesichtete Version] |
doppelte Quelle entfernt, lf |
lf, lk |
||
| Zeile 10: | Zeile 10: | ||
'''COVID-19''' (Abk. für {{enS|coronavirus disease 2019}}, {{deS|'''Coronavirus-Krankheit-2019'''}}<ref>{{§|6|IfSG|buzer}} Abs. 1 Nr. 1 lit. t des Infektionsschutzgesetzes</ref><ref name="U07.2">{{Internetquelle |url=https://www.dimdi.de/dynamic/de/das-dimdi/aktuelles/meldung/icd-10-who-und-gm-u07.2-kodiert-verdacht-auf-covid-19/ |titel=ICD-10 (WHO und GM): U07.2 kodiert Verdacht auf COVID-19 |werk=dimdi.de |hrsg=Deutsches Institut für Medizinische Dokumentation und Information |datum=2020-03-23 |abruf=2020-08-14}}</ref>, umgangssprachlich auch '''Corona''' genannt) ist eine [[Infektionskrankheit]], zu der es infolge einer [[Infektion]] mit dem neuartigen Coronavirus [[SARS-CoV-2]] kommen kann. Die primär die Atemwege befallende Erkrankung wurde erstmals Ende des Jahres 2019 in [[Wuhan]] beschrieben, entwickelte sich im Januar 2020 in der [[Volksrepublik China]] zur [[Epidemie]] und breitete sich weltweit zur [[COVID-19-Pandemie]] aus. Vieles deutet darauf hin, dass die [[Ausbreitung (Medizin)|Ausbreitung]] durch [[Superspreading]] erfolgt.<ref>{{Internetquelle |url=https://www.sciencemag.org/news/2020/05/why-do-some-covid-19-patients-infect-many-others-whereas-most-don-t-spread-virus-all |titel=Why do some COVID-19 patients infect many others, whereas most don’t spread the virus at all? |hrsg=[[Science]] |datum=2020-05-19 |abruf=2020-08-14}}</ref> |
'''COVID-19''' (Abk. für {{enS|coronavirus disease 2019}}, {{deS|'''Coronavirus-Krankheit-2019'''}}<ref>{{§|6|IfSG|buzer}} Abs. 1 Nr. 1 lit. t des Infektionsschutzgesetzes</ref><ref name="U07.2">{{Internetquelle |url=https://www.dimdi.de/dynamic/de/das-dimdi/aktuelles/meldung/icd-10-who-und-gm-u07.2-kodiert-verdacht-auf-covid-19/ |titel=ICD-10 (WHO und GM): U07.2 kodiert Verdacht auf COVID-19 |werk=dimdi.de |hrsg=Deutsches Institut für Medizinische Dokumentation und Information |datum=2020-03-23 |abruf=2020-08-14}}</ref>, umgangssprachlich auch '''Corona''' genannt) ist eine [[Infektionskrankheit]], zu der es infolge einer [[Infektion]] mit dem neuartigen Coronavirus [[SARS-CoV-2]] kommen kann. Die primär die Atemwege befallende Erkrankung wurde erstmals Ende des Jahres 2019 in [[Wuhan]] beschrieben, entwickelte sich im Januar 2020 in der [[Volksrepublik China]] zur [[Epidemie]] und breitete sich weltweit zur [[COVID-19-Pandemie]] aus. Vieles deutet darauf hin, dass die [[Ausbreitung (Medizin)|Ausbreitung]] durch [[Superspreading]] erfolgt.<ref>{{Internetquelle |url=https://www.sciencemag.org/news/2020/05/why-do-some-covid-19-patients-infect-many-others-whereas-most-don-t-spread-virus-all |titel=Why do some COVID-19 patients infect many others, whereas most don’t spread the virus at all? |hrsg=[[Science]] |datum=2020-05-19 |abruf=2020-08-14}}</ref> |
||
Die [[Infektion|Ansteckung]] erfolgt in der Regel durch [[Tröpfcheninfektion|Tröpfchenübertragung]]. Insbesondere in geschlossenen, schlecht gelüfteten Räumen ist auch eine Übertragung über [[Aerosol]]e möglich.<ref>{{Internetquelle |url=https://www.rki.de/DE/Content/Kommissionen/Stakob/Stellungnahmen/Stellungnahme-Covid-19_Therapie_Diagnose.pdf?__blob=publicationFile |titel=Hinweise zu Erkennung, Diagnostik und Therapie von COVID-19 Patienten |kommentar=PDF-Datei, 926 kB |hrsg=[https://www.rki.de/DE/Content/Kommissionen/Stakob/Stakob_node.html Ständiger Arbeitskreis der Kompetenz- und Behandlungszentren für Krankheiten durch hochpathogene Erreger] (STAKOB) – Geschäftsstelle am [[Robert Koch-Institut]] |datum=2020-08-06 |abruf=2020-08-14}}</ref><ref>{{Literatur | Autor=Neeltjevan Doremalen, Dylan H.Morris, Myndi G.Holbrook et al. | Titel=Aerosol and Surface Stability of SARS-CoV-2 as Compared with SARS-CoV-1 | Online=[https://www.nejm.org/doi/10.1056/NEJMc2004973 online] | Abruf=2020-08-14 | |
Die [[Infektion|Ansteckung]] erfolgt in der Regel durch [[Tröpfcheninfektion|Tröpfchenübertragung]]. Insbesondere in geschlossenen, schlecht gelüfteten Räumen ist auch eine Übertragung über [[Aerosol]]e möglich.<ref>{{Internetquelle |url=https://www.rki.de/DE/Content/Kommissionen/Stakob/Stellungnahmen/Stellungnahme-Covid-19_Therapie_Diagnose.pdf?__blob=publicationFile |titel=Hinweise zu Erkennung, Diagnostik und Therapie von COVID-19 Patienten |kommentar=PDF-Datei, 926 kB |hrsg=[https://www.rki.de/DE/Content/Kommissionen/Stakob/Stakob_node.html Ständiger Arbeitskreis der Kompetenz- und Behandlungszentren für Krankheiten durch hochpathogene Erreger] (STAKOB) – Geschäftsstelle am [[Robert Koch-Institut]] |datum=2020-08-06 |abruf=2020-08-14}}</ref><ref>{{Literatur | Autor=Neeltjevan Doremalen, Dylan H.Morris, Myndi G.Holbrook et al. | Titel=Aerosol and Surface Stability of SARS-CoV-2 as Compared with SARS-CoV-1 | Online=[https://www.nejm.org/doi/10.1056/NEJMc2004973 online] | Abruf=2020-08-14 | Sammelwerk=[[The New England Journal of Medicine]] | Datum=2020-04-16}}</ref><ref>{{Internetquelle |autor=Christian Honey |url=https://www.spektrum.de/news/was-tun-gegen-aerosoluebertragung/1750776 |titel=Coronavirus: Was tun gegen Aerosolübertragung? |werk=Spektrum.de |datum=2020-07-10 |abruf=2020-08-14}}</ref> Die Krankheitsverläufe sind unspezifisch, vielfältig und variieren stark. Nach einer [[Infektion]] erkranken 57–86 % der Betroffenen erkennbar an COVID-19 ([[Manifestationsindex]]).<ref name="RKI_Steckbrief" /> Neben symptomlosen Infektionen wurden überwiegend milde bis moderate Verläufe beobachtet, jedoch auch schwere mit beidseitiger [[Pneumonie|Lungenentzündung]], solche mit [[Akutes Lungenversagen|akutem Lungenversagen]] und auch solche mit tödlichem Ausgang.<ref name="RKI_Steckbrief" /> Neben einer Schädigung der Lunge sind auch krankhafte Prozesse der Leber,<ref>{{Literatur | Autor=Fu-Sheng Wang | Titel=Liver injury in COVID-19: management and challenges | Sammelwerk=[[The Lancet|Lancet Gastroenterology & Hepatology]] | Datum=2020-03-04 | DOI=10.1016/S2468-1253(20)30057-1}}</ref> des zentralen Nervensystems,<ref>{{Literatur | Autor=Yeshun Wu et al. | Titel=Nervous system involvement after infection with COVID-19 and other coronaviruses | Sammelwerk=Brain, Behavior and Immunity | Verlag=[[Elsevier]] | Datum=2020-03-30 | DOI=10.1016/j.bbi.2020.03.031}}</ref> der Nieren,<ref>{{Literatur | Autor=Yongwen Chen et al. | Titel=Human Kidney is a Target for Novel Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) Infection | Sammelwerk=[[MedRxiv]] | Datum=2020-04-10 | Abruf=2020-08-14 | DOI=10.1101/2020.03.04.20031120}}</ref> der Blutgefäße<ref>{{Literatur | Autor=Frank Ruschitzka et al. | Titel=Endothelial cell infection and endotheliitis in COVID-19 | Sammelwerk=[[The Lancet]] | Datum=2020-04-17 | DOI=10.1016/S0140-6736(20)30937-5}}</ref> und des Herzens beobachtet worden.<ref>{{Literatur | Autor=R. M. Inciardi, L. Lupi, G. Zaccone, et al. | Titel=Cardiac Involvement in a Patient With Coronavirus Disease 2019 (COVID-19) | Sammelwerk=[[Journal of the American Medical Association|JAMA Cardiol]] | Datum=2020-03-27 | DOI=10.1001/jamacardio.2020.1096}}</ref><ref>{{Literatur | Autor=Valentina O. Puntmann, M. Ludovica Carerj, Imke Wieters, Masia Fahim, Christophe Arendt | Titel=Outcomes of Cardiovascular Magnetic Resonance Imaging in Patients Recently Recovered From Coronavirus Disease 2019 (COVID-19) | Sammelwerk=[[Journal of the American Medical Association|JAMA Cardiology]] | Datum=2020-07-27 | Online=[https://jamanetwork.com/journals/jamacardiology/fullarticle/2768916 online] | Abruf=2020-08-14 | DOI=10.1001/jamacardio.2020.3557}}</ref> Über mögliche Spätfolgen der Erkrankung an Herz, Lunge und Nervensystem besteht momentan noch Unklarheit. Diese sind Gegenstand der aktuellen Forschung.<ref name="CirculRes04072020" /><ref name="auto">{{Literatur | Autor=P. Zhang, J. Li, H. Liu et al. | Titel=Long-term bone and lung consequences associated with hospital-acquired severe acute respiratory syndrome: a 15-year follow-up from a prospective cohort study | Sammelwerk=[[Nature|Bone Res]] | Band=8 | Nummer=8 | Jahr=2020 | DOI=10.1038/s41413-020-0084-5}}</ref><ref name="auto1">{{Literatur | Autor=Chia-Husn Huang, Yuan Nian Hsu | Titel=First case of Coronavirus Disease 2019 (COVID-19) pneumonia in Taiwan | Sammelwerk=[[Journal of the Formosan Medical Association|JAMA]] | Band=119 | Auflage=3 | Datum=März 2020 | Seiten=747–751 | DOI=10.1016/j.jfma.2020.02.007}}</ref><ref name="auto2">{{Literatur | Autor=Jing Gao et al. | Titel=Sars-Cov-2: Underestimated damage to nervous system | Sammelwerk=[[Science|Travel Medicine and Infectious Disease]] | Datum=2020-03-24 | DOI=10.1016/j.tmaid.2020.101642}}</ref> |
||
Die [[Inkubationszeit]] von COVID-19 beträgt durchschnittlich fünf bis sechs Tage; zwischen [[Ansteckung]] und dem Auftreten erster [[Symptom]]e können aber auch bis zu zwei Wochen vergehen. Vereinzelt treten erste Symptome schon innerhalb von 24 Stunden nach Ansteckung mit SARS-CoV-2 auf.<ref name="RKI_Steckbrief" /> Am häufigsten sind Fieber, trockener Husten und Müdigkeit. Weniger häufig sind Schmerzen, eine verstopfte Nase, Kopfschmerzen, Bindehautentzündung, Halsschmerzen, Durchfall, Geschmacks- oder Geruchsverlust oder Hautausschlag oder Verfärbung von Fingern oder Zehen.<ref>{{Internetquelle |url=https://www.who.int/emergencies/diseases/novel-coronavirus-2019/question-and-answers-hub/q-a-detail/q-a-coronaviruses#:~:text=symptoms |titel=„Q&A on coronaviruses (COVID-19)“ |titelerg=Symptome von COVID-19 |werk=WHO-Website |hrsg= [[Weltgesundheitsorganisation]] (WHO) |datum=2020-04-17 |abruf=2020-06-13 |kommentar=(in englischer Sprache)}}</ref> |
Die [[Inkubationszeit]] von COVID-19 beträgt durchschnittlich fünf bis sechs Tage; zwischen [[Ansteckung]] und dem Auftreten erster [[Symptom]]e können aber auch bis zu zwei Wochen vergehen. Vereinzelt treten erste Symptome schon innerhalb von 24 Stunden nach Ansteckung mit SARS-CoV-2 auf.<ref name="RKI_Steckbrief" /> Am häufigsten sind Fieber, trockener Husten und Müdigkeit. Weniger häufig sind Schmerzen, eine verstopfte Nase, Kopfschmerzen, Bindehautentzündung, Halsschmerzen, Durchfall, Geschmacks- oder Geruchsverlust oder Hautausschlag oder Verfärbung von Fingern oder Zehen.<ref>{{Internetquelle |url=https://www.who.int/emergencies/diseases/novel-coronavirus-2019/question-and-answers-hub/q-a-detail/q-a-coronaviruses#:~:text=symptoms |titel=„Q&A on coronaviruses (COVID-19)“ |titelerg=Symptome von COVID-19 |werk=WHO-Website |hrsg= [[Weltgesundheitsorganisation]] (WHO) |datum=2020-04-17 |abruf=2020-06-13 |kommentar=(in englischer Sprache)}}</ref> |
||
Version vom 14. August 2020, 17:43 Uhr
| Klassifikation nach ICD-10 | |
|---|---|
| U07.1 | COVID-19, Virus nachgewiesen |
| U07.2 | COVID-19, Virus nicht nachgewiesen |
| ICD-10 online (WHO-Version 2019) | |

COVID-19 (Abk. für englisch coronavirus disease 2019, deutsch Coronavirus-Krankheit-2019[1][2], umgangssprachlich auch Corona genannt) ist eine Infektionskrankheit, zu der es infolge einer Infektion mit dem neuartigen Coronavirus SARS-CoV-2 kommen kann. Die primär die Atemwege befallende Erkrankung wurde erstmals Ende des Jahres 2019 in Wuhan beschrieben, entwickelte sich im Januar 2020 in der Volksrepublik China zur Epidemie und breitete sich weltweit zur COVID-19-Pandemie aus. Vieles deutet darauf hin, dass die Ausbreitung durch Superspreading erfolgt.[3]
Die Ansteckung erfolgt in der Regel durch Tröpfchenübertragung. Insbesondere in geschlossenen, schlecht gelüfteten Räumen ist auch eine Übertragung über Aerosole möglich.[4][5][6] Die Krankheitsverläufe sind unspezifisch, vielfältig und variieren stark. Nach einer Infektion erkranken 57–86 % der Betroffenen erkennbar an COVID-19 (Manifestationsindex).[7] Neben symptomlosen Infektionen wurden überwiegend milde bis moderate Verläufe beobachtet, jedoch auch schwere mit beidseitiger Lungenentzündung, solche mit akutem Lungenversagen und auch solche mit tödlichem Ausgang.[7] Neben einer Schädigung der Lunge sind auch krankhafte Prozesse der Leber,[8] des zentralen Nervensystems,[9] der Nieren,[10] der Blutgefäße[11] und des Herzens beobachtet worden.[12][13] Über mögliche Spätfolgen der Erkrankung an Herz, Lunge und Nervensystem besteht momentan noch Unklarheit. Diese sind Gegenstand der aktuellen Forschung.[14][15][16][17]
Die Inkubationszeit von COVID-19 beträgt durchschnittlich fünf bis sechs Tage; zwischen Ansteckung und dem Auftreten erster Symptome können aber auch bis zu zwei Wochen vergehen. Vereinzelt treten erste Symptome schon innerhalb von 24 Stunden nach Ansteckung mit SARS-CoV-2 auf.[7] Am häufigsten sind Fieber, trockener Husten und Müdigkeit. Weniger häufig sind Schmerzen, eine verstopfte Nase, Kopfschmerzen, Bindehautentzündung, Halsschmerzen, Durchfall, Geschmacks- oder Geruchsverlust oder Hautausschlag oder Verfärbung von Fingern oder Zehen.[18]
Infizierte ohne Symptome können trotzdem potenzielle Überträger des Coronavirus sein. Bei einem leichten Krankheitsverlauf klingen die Symptome in der Regel innerhalb von zwei Wochen ab.[19] Verläuft COVID-19 schwerer, dauert die Rekonvaleszenz drei bis sechs Wochen.[19] Bei rund 81 % der registrierten Infektionen ist ein leichter Krankheitsverlauf mit Fieber oder einer leichten Lungenentzündung zu beobachten; bei etwa 14 % der Fälle ist der Verlauf schwerer, und in etwa 5 % so schwer, dass eine intensivstationäre Betreuung der Patienten erfolgen muss.[20] Da „Corona“ aber auch asymptomatisch (ohne erkennbare Symptome) verlaufen kann und daher unentdeckt bleibt, wird die Dunkelziffer bei diesen Zahlenangaben nicht berücksichtigt.[21]
COVID-19 ist zurzeit Gegenstand intensiver Forschung. Die Ergebnisse werden international geteilt. Dabei wird häufig auf vorab veröffentlichte Studien, sogenannte Preprints, zurückgegriffen, die online veröffentlicht werden.[22]
Laut WHO sind – Stand: 12. August 2020 (10:00 Uhr MEZ) – 20.162.474 Menschen an COVID-19 erkrankt und 737.417 gestorben.[23] Die Dunkelziffer kann jeweils aber weitaus höher liegen.[24][25]
Ursache und Krankheitsentstehung
Auslöser der Erkrankung ist das Betacoronavirus SARS-CoV-2, das erstmals im Januar 2020 aufgrund von Isolaten aus Pneumoniepatienten identifiziert wurde.[26]
Übertragungsweg
Zumindest die RNA des Virus wurde bisher im Sekret des Nasen- und Rachenraumes, im Sputum, dem Stuhl, der Tränenflüssigkeit und dem Blut nachgewiesen.[27][28][29] Für eine Übertragung der Krankheit müssen jedoch vermehrungsfähige Viren vorhanden sein, was durch einen alleinigen Nachweis der Virus-RNA noch nicht gegeben ist.[30]
Am 20. Januar 2020 gab die chinesische Gesundheitskommission bekannt, dass eine Mensch-zu-Mensch-Übertragung möglich sei,[31][32] insbesondere wenn zwei Personen engen Kontakt zueinander haben (weniger als 1,8 m Abstand[33] bzw. weniger als 1,5 m Abstand[34]).
Tröpfcheninfektion

Es wird angenommen, dass sich das Virus wie andere Erreger von Atemwegserkrankungen hauptsächlich durch Tröpfcheninfektion verbreitet.[33][35][34]
Eine biophysikalische Studie des MIT, die im Rahmen der COVID-19-Pandemie durchgeführt wurde, stellte experimentell fest, dass Flüssigkeitspartikel beim Husten oder Niesen ohne mechanische Barriere bis zu acht Meter weit verbreitet werden können, und stellt somit das aus dem frühen zwanzigsten Jahrhundert stammende Tröpfcheninfektionsparadigma in Frage.[36]
Chinesische Forscher vermuten aufgrund von quantitativen Analysen von RT-PCR-Untersuchungen des Nasenrachenraums, dass das Virus wie Influenza auch durch Aerosole übertragbar ist.[37][38] Eine Studie der US-amerikanischen NIAID stützt diese Ansicht anhand quantitativer Viruslastbestimmung in Aerosolen. Die Untersuchung zeigte, dass die Viren in Aerosolen, die durch einen maschinellen Vernebler erzeugt wurden, wenigstens drei Stunden lang entwicklungsfähig und damit infektiös blieben. Es dauerte etwa 66 Minuten, bis die Hälfte der Viren ihre Kontagiosität in Aerosolen verloren.[39][40] Mitte März 2020 erschien eine Studie, die Coronavirus-RNA-haltige Aerosole in Luftproben nachwies und deren Schweben bis zu drei Stunden in der Luft vermutet.[41] Hingegen lieferten Untersuchungen des Luftraums um COVID-19-Patienten mit hoher Viruslast in den Atemwegen keinen Nachweis von SARS-CoV-2-RNA.[42][43] Dagegen steht eine Studie aus dem Huoshenshan-Krankenhaus in Wuhan, welche sowohl Virus-RNA an den Ausgängen des Lüftungssystems und der Raumluft festgestellt hat.[44] Eine vorläufig veröffentlichte Studie in Kooperation zwischen US-amerikanischen und chinesischen Forschern argumentierte, dass die von ihnen beobachteten Infektionsketten durch eine Aerosolbildung in geschlossenen Räumen zu erklären seien.[45] Eine weitere Studie kam durch Beobachtungen einer Infektionskette in Guangzhou zu dem Schluss, dass diese nur durch Aerosolverbreitung durch die Klimaanlage eines Restaurants zu erklären sei.[46] Eine Übersichtsarbeit australischer und chinesischer Forscher legte nahe, dass der Virusnachweis in der Luft generell schwierig sei und aufgrund der bestehenden Daten davon ausgegangen werden müsse, dass dies bei COVID-19 wahrscheinlich sei. Die Autoren warnten davor, in der Infektionsvorbeugung den Luftübertragungsweg aufgrund negativer Virusnachweise außer Acht zu lassen.[47] 239 Wissenschaftler schrieben Anfang Juli einen offenen Brief an die WHO und forderten sie darin auf anzuerkennen, dass sich das Coronavirus auch über die Luft verbreiten kann.[48] Eine Forschergruppe konnte aus der Luft aus Aerosolen aus Patientenzimmern vermehrungsfähiges Virus kultivieren. Die Autoren gehen aufgrund des Experiments davon aus dass Patienten mit Atemwegssymptomen auch ohne aerosolbildende medizinische Prozeduren infektiöses Aerosol freisetzen. Bis dato liegt hier jedoch nur eine Vorveröffentlichung vor.[49]
Bei drei von 63 Patienten mit COVID-19-Pneumonie waren Abstriche von den Augenbindehäuten PCR-positiv.[50] Obgleich die Studie nicht eindeutig belegt, dass die Bindehaut als Viren-Eintrittspforte fungieren kann, rät das Robert Koch-Institut (RKI), präventiv davon auszugehen.[7] In einer vorläufigen Tierstudie konnte ein Rhesusaffe über die Augenbindehäute mit SARS-CoV-2 infiziert werden. Das auf diesem Weg infizierte Tier wies im Vergleich zu einem intratracheal infizierten eine höhere Viruslast in Nase, Auge und Tränengang, aber eine geringere Viruslast in der Lunge auf.[51]
Bei manchen untersuchten Patienten mit Krankheitssymptomen war die Virenmenge in der Nase höher als im Rachen; das Auftreten gerade in den oberen Atemwegen unterscheidet SARS-CoV-2 damit von dem SARS-verursachenden SARS-CoV-1.[37] Probenuntersuchungen der dem Münchener Cluster zugehörigen Patienten zeigen, dass die vorhandene Viruslast im Nasen-Rachen-Raum um den Faktor 1.000 höher war als bei zuvor bekannten Coronavirus-Erkrankungen, wie SARS und MERS.[52] Eine vorveröffentlichte Studie konnte keinen Unterschied der Viruslast unter den verschiedenen Altersgruppen feststellen.[53]
Kontaktübertragung
In einer sehr kleinen Studie wurde nachgewiesen, dass per Polymerase-Kettenreaktion (PCR) in Schlaf- und Waschräumlichkeiten von Coronapatienten hohe Viruslasten an Textilien und den Oberflächen selbst nachweisbar sind. Da in der Studie keine Viruskultur erfolgt ist, ist die Infektiosität nicht abschließend bewiesen. Die Studienautoren vermutetenjedoch anhand ihrer vorläufigen Ergebnisse davon aus, dass eine Übertragung durch die kontaminierten Objekte wahrscheinlich sei.[54] Das Bundesinstitut für Risikobewertung (BfR) schrieb im Mai 2020 dazu, es seien keine Fälle nachgewiesen, in denen sich Menschen durch den Verzehr kontaminierter Lebensmittel oder durch Kontakt zu kontaminierten Gegenständen mit Sars-Cov-2 angesteckt hätten. Da die Stabilität von Coronaviren in der Umwelt relativ gering sei, wäre eine solche Ansteckung allenfalls in einem kurzen Zeitraum nach Kontamination denkbar.[55]
Eine Auswertung von 22 Studien, die die Persistenz von medizinisch relevanten Coronaviren (wie SARS-CoV und MERS-CoV) auf Oberflächen untersuchten, zeigt, dass diese Viren bei Raumtemperatur bis zu neun Tage lang auf Oberflächen aus Metall, Glas oder Plastik überdauern können. Durchschnittlich bleiben sie vier bis fünf Tage infektiös. Durch geeignete Desinfektionsmittel können sie inaktiviert werden. Nach Aussage der beteiligten Wissenschaftler sollten diese Erkenntnisse auf SARS-CoV-2 übertragbar sein.[56][57] Vorläufige Laboruntersuchungen an SARS-CoV-2 zeigen, dass das Virus auf Kunststoff und rostfreiem Stahl bis zu drei Tage infektionsfähig bleiben kann, jedoch nicht länger als einen Tag auf Pappe oder länger als vier Stunden auf Kupfer.[39] Laut Robert Koch-Institut sei eine Infektion durch kontaminierte Oberflächen „insbesondere in der unmittelbaren Umgebung des Infizierten nicht auszuschließen“.[7] Das ECDC wies in einem Statement zur Risikobewertung zu COVID-19 auf die Übertragbarkeit des Virus durch von Tröpfchen bedeckte Oberflächen hin.[58] Die US-amerikanischen National Institutes of Health schrieben im März 2020 nach quantitativen Untersuchungen der Viruslast in verschiedenen Szenarien hingegen, dass eine Übertragung durch kontaminierte Gegenstände und Oberflächen stattfinden könnte, da das Virus über mehrere Stunden außerhalb des menschlichen Körpers persistiere.[59][39]
Anhand Untersuchungen mittels Viruskultur konnte gezeigt werden, dass, abhängig von Umweltbedingungen, auch nach dem Aufenthalt des Virus auf Gegenständen eine Infektiosität besteht.[60]
Insgesamt ist die Bedeutung der Kontaktübertragung für das Pandemiegeschehen von COVID-19 gering bis sehr gering.
Andere Übertragungswege
Forscher aus Singapur empfehlen aufgrund des Virusnachweises im Stuhl und des Nachweises von infektionsfähigen Coronaviren im Abwasser von zwei chinesischen Krankenhäusern während der SARS-Pandemie 2002/2003, den Stuhl der Patienten als infektiös zu behandeln. Um die Möglichkeit eines fäkal-oralen Infektionswegs neben Tröpfchen- und Aerosol-Infektionen auszuschließen, seien weitere Untersuchungen sowohl der Virusausscheidung der Patienten als auch der potentiell kontaminierten Umwelt notwendig.[61] Probenuntersuchungen mittels Viruskultur der dem Münchener Cluster zugehörigen 16 Patienten zeigen hingegen, dass deren Kot nicht virulent war, obschon sich Virus-RNA nachweisen ließ.[52] Dahingegen berichten chinesische Forscher von zwei Fällen ohne Durchfallbeschwerden, bei denen mittels Viruskultur und Elektronenmikroskopie vermehrungsfähiges Virus im Stuhl nachgewiesen werden konnte.[62] Dies konnte von einer anderen Forschungsgruppe bestätigt werden.[63]
In einer Studie mit neun Patientinnen, die im letzten Schwangerschaftsdrittel eine SARS-CoV-2-Infektion erlitten hatten, zeigten sich nach der Geburt per Kaiserschnitt alle neun Kinder virusfrei. Daraus schlossen die Studienautoren, dass eine Übertragung des Virus im Mutterleib nicht stattfinde.[64] Die chinesischen Gesundheitsbehörden erfassten bis zum 6. Februar 2020 nur neun Säuglinge, bei denen ein positiver Virusnachweis erbracht wurde. Die Studienautoren zogen als mögliche Ursache dieser geringen Zahl eine mögliche hohe Zahl von Verläufen mit geringen Symptomen unter Kindern wie auch ein Defizit des Meldesystems in Betracht.[65] Mittlerweile ist eine Übertragung im Mutterleib in einem Einzelfall detailliert nachgewiesen.[66]
Anteil bestimmter Bevölkerungsgruppen
Die größte Risikogruppe sind nach Aussage des Robert Koch-Instituts Ältere und Vorerkrankte.[67] Eine Mitte Februar 2020 veröffentlichte Auswertung der englischsprachigen und chinesischen Fachartikel kommt zu dem Ergebnis, dass alle Bevölkerungsgruppen infiziert werden können. Von den Infizierten waren 72 % über 40 Jahre alt, 64 % waren männlich. 40 % der Patienten hatten chronische Erkrankungen wie Diabetes mellitus und Bluthochdruck.[32] Dies bestätigt der Bericht der von der WHO in China durchgeführten „gemeinschaftlichen Mission“ (englisch WHO-China joint mission), der weiterhin noch Herz-Kreislauf-Erkrankungen, chronische Atemwegserkrankungen und Krebs nennt.[68] Zur gleichen Einschätzung kommt das Robert Koch-Institut in seiner jüngsten Zusammenfassung zu COVID-19 unter Punkt 2, „Risikogruppen für schwere Verläufe“.[7]
Das RKI gibt für Deutschland (Stand 23. März 2020) ein Geschlechterverhältnis von 56 % männlichen und 44 % weiblichen Erkrankten an. Im Hinblick auf die Altersverteilung liegt der Median bei 47 Jahren; 80 % der Erkrankten sind 15–59 Jahre alt, 16,3 % sind 60 Jahre oder älter, 2,4 % sind 5–14 Jahre alt und 0,8 % jünger als 5 Jahre.[7] Die chinesische Gesundheitsbehörde CCDC hat alle bis zum 11. Februar 2020 vorliegenden Daten zu COVID-19-Krankheitsfällen in China ausgewertet und auch international publiziert. Bei den 44.672 bestätigten Fällen ergibt sich die folgende Altersgruppenverteilung: 3% 80 Jahre und älter, 87 % 30–79 Jahre, 8 % 20–29 Jahre, 1 % 10–19 Jahre und 1 % jünger als 10 Jahre. Bei den infizierten Personen im Alter von 70 bis 79 Jahren und noch stärker bei den Personen, die 80 Jahre und älter sind, ist die Wahrscheinlichkeit, an COVID-19 zu sterben, höher als der Durchschnitt.[20]
Ein Bericht der Centers for Disease Control and Prevention zur Altersverteilung in den USA kam zu dem Schluss, dass schwere Verläufe, die eine Hospitalisierung oder intensivmedizinische Versorgung erfordern, bei Erwachsenen jeden Alters auftreten können. Zwar seien besonders Ältere betroffen, allerdings waren 20 % der Hospitalisierten und 12 % der intensivmedizinisch Behandelten des untersuchten Kollektivs 20–44 Jahre alt. Unter-20-Jährige zeigten hingegen so gut wie keine schweren Verläufe.[69]
Eine Studie an Kindern aus Wuhan stellte eine bestätigte Infektion bei 171 von 1.391 untersuchten Kindern fest. Nur eine Minderheit der Kinder zeigte Fieber oder andere Symptome. Von den infizierten Kindern verstarb ein 10 Monate alter Säugling, der auch an einer Invagination litt. Die Studienautoren werteten die Ergebnisse als einen Hinweis auf einen milderen Verlauf bei Kindern und wiesen auf die Möglichkeit der Übertragung der Erkrankung durch Kinder mit wenig Krankheitszeichen hin.[70] Auch in einer Studie in Island, bei der insgesamt 19.996 Personen auf eine aktive Infektion getestet wurden, zeigten sich Kinder deutlich unterrepräsentiert.[71] Eine Analyse von 2.135 Patienten im Kindesalter in China, welche aufgrund eines positiven Tests oder der klinischen Beschwerden als COVID-19 klassifiziert wurden, ergab eine Rate von schweren und kritischen Verläufen von rund sechs Prozent. Gehäuft traten diese bei Säuglingen und Kindern im Vorschulalter auf.[72]
Eine südkoreanische Studie, welche die Kontaktverfolgung von rund 60.000 Kontaktpersonen nachvollzog, kam zu dem Schluss, dass das Risiko, von einem Haushaltsmitglied im Alter von 10–19 Jahren angesteckt zu werden, hoch sei. Die niedrigere Rate der Infektionen in Haushalten mit Klein- und Grundschulkindern wurde auf die im Studienzeitraum herrschenden Schulschließungen zurückgeführt. Im Ergebnis zeigte die großangelegte Studie, dass das Übertragungsmuster des neuartigen Coronavirus dem anderer Atemwegsviren ähnelt.[73]
Am 2. Juni 2020 veröffentlichten Wissenschaftler im Rahmen einer deutsch-norwegischen Studie ein Preprint (ungeprüfte Vorveröffentlichung), wonach die Blutgruppe möglicherweise einen wesentlichen Einfluss auf den Krankheitsverlauf von COVID-19 haben kann. Im Rahmen der Studie wurden zunächst die Blutgruppen von 1.610 ehemals an »Corona« erkrankten Probanden bestimmt, die auf Grund der Schwere des Krankheitsverlaufs auf eine zusätzliche Sauerstoffversorgung angewiesen waren. Die Probanden stammten aus sieben Regionen, die besonders stark von der COVID-19-Pandemie in Italien und der in Spanien betroffen waren; im Einzelnen waren das die Regionen Mailand, Monza, Madrid, San Sebastian und Barcelona. Deren Blutgruppen wurden dann mit denen von 2.205 gesunden Probanden aus den gleichen Regionen verglichen. Im Ergebnis stellte sich heraus, dass mit dem neuartigen Coronavirus Infizierte der Blutgruppe A im Vergleich mit solchen der Blutgruppe 0 mit doppelt so hoher Wahrscheinlichkeit derart schwer an COVID-19 erkranken können, dass die Verabreichung von Sauerstoff oder im Extremfall eine maschinelle Beatmung mittels Beatmungsgerät therapeutisch notwendig werden. Die übrigen Blutgruppen liegen dazwischen.[74]
Basisreproduktionszahl
Die Auswertung der Daten der ersten 425 Fälle in Wuhan ergab eine Basisreproduktionszahl von 2,2[75] – was bedeutet, dass jeder Infizierte im Durchschnitt 2,2 andere Personen angesteckt hatte. Eine Modellrechnung mit chinesischen und ausländischen Patientendaten vom 31. Dezember 2019 bis zum 28. Januar 2020 ergab einen Wert von 2,68.[76] Eine Auswertung des frühen Stadiums des Ausbruchs auf dem Kreuzfahrtschiff Diamond Princess kam auf einen Wert von 2,28.[77] Im Vergleich hierzu wurde für SARS eine Basisreproduktionszahl von 2,3 bis 2,6 berechnet.[78] Eine vergleichende Auswertung von 12 Studien, die bis zum 7. Februar 2020 veröffentlicht wurden, kommt zu dem Ergebnis, dass die Basisreproduktionszahl höher liegt, als bisher von der WHO angenommen, deren Schätzung bei 1,4 bis 2,5 liegt.[32] Die Wissenschaftler aus Schweden, China und Deutschland schätzten, dass die Basisreproduktionszahl im Mittel bei 3,28, im Median bei 2,79 (bei einem Interquartilabstand von 1,16) liegt – und somit über dem Wert bei SARS, den sie mit 2 bis 5 angeben. Aufgrund der unzureichenden Datenlage sind die aktuellen Schätzungen der mittleren Basisreproduktionszahl möglicherweise verzerrt.[79] In einem am 7. April veröffentlichten Artikel schätzt das Centers for Disease Control and Prevention die Basisreproduktionszahl ohne eindämmende Maßnahmen auf 5,7 bei einem 95 %-Konfidenzintervall von 3,8 bis 8,9.[80][81]
Eine internationale Studie, welche 539 Sozialkontakte eines Patienten untersuchte, stellte fest, dass dieser eine Patient 2 von 7 engen Sozialkontakten, und 3 von 473 flüchtigen Sozialkontakten angesteckt hatte.[82]
In einem von Christophe Fraser, Luca Ferretti und Kollegen entwickelten mathematischen Infektionsmodell[83] kann die Basisreproduktionszahl (nach den Autoren beim Wert 2,0) aufgeteilt werden nach der Art der Übertragung: präsymptomatisch, asymptomatisch, symptomatisch und über Umweltkontakt (z. B. Schmierinfektion). Danach ist der Wert von allein aus präsymptomatischer Übertragung 0,9 (entsprechend 46 Prozent an dem Gesamtwert von ), also fast ausreichend, um eine Epidemie am Laufen zu halten. Der Beitrag der symptomatischen Überträger ist nach den Autoren 0,8, der asymptomatischen 0,1 und der Umwelt 0,2. Die Generationszeit ist nach der Studie im Mittel 5,0 Tage. Die Studie untersuchte mit ihrer mathematischen Simulation auch die Erfolgsaussichten der Isolation symptomatischer Individuen und der manuellen Kontaktverfolgung und kam zu dem Schluss, dass sie nicht schnell genug sind um die Epidemie zu stoppen (sie empfehlen die Verwendung von Apps auf Mobiltelefonen).
Die Neigung von COVID-19 zum Superspreading wird durch den Überdispersionsparameter , – dieser kann zwischen 0,1 bis 0,54 liegen – der Verteilung von angegeben. gibt das Ungleichgewicht in der Verteilung von an. Der untere -Wert bedeutet, dass nur rund 10 Prozent der Infizierten für 80 Prozent der Infektionen verantwortlich sind.[84] Der obere -Wert liegt bei Infektionen mit dem Coronavirus SARS-CoV-2 etwas höher als bei Infektionen mit den Coronaviren SARS-CoV und MERS-CoV.
Inkubationszeit, Serielles Intervall und Zeitspanne der Infektiosität

Die Inkubationszeit kann laut Informationen des Robert Koch-Instituts (RKI) bis zu 14 Tage betragen.[85] Sowohl das RKI, als auch eine statistische Auswertung mehrerer Berichte von Infektionen in einem Haushalt oder in anderer enger räumlicher Begrenzung (sogenannte Cluster) beziffern die Inkubationszeit von im Median zu 5–6 Tagen.[86] In Korea wurde anhand der Daten von 303 Patienten mit einem Durchschnittsalter von 25 Jahren der Zeitraum zwischen erstem Positivtest und Krankheitssymptomen zu 15 Tagen (Ø) ermittelt. Die Abklingzeit bis zum Negativtest betrug bei symptomatischen 19,5 und bei asymptomatischen Patienten 17 Tage.[87] Eine Analyse der ersten 425 in Wuhan gemeldeten Fälle ergab eine Inkubationszeit von im Mittel 5,2 Tagen und ein Durchschnittsalter von 59 Jahren. Die Autoren gehen davon aus, dass bereits Mitte Dezember 2019 im Umfeld des Fischmarktes Übertragungen von Mensch zu Mensch stattfanden.[75]
Eine Ansteckung anderer Menschen während der Inkubationszeit ist trotz beschwerdefreien Gesundheitszustands möglich. Tests auf die Viruslast im Sputum bei einzelnen Patienten legen außerdem den Verdacht nahe, dass manche Patienten auch während der Ausheilung bei klinischer Besserung weiterhin vorübergehend infektiös sein können.[88] In einer Gruppe von 126 aus Wuhan nach Deutschland Evakuierten zeigten sich zwei Patienten in der RT-PCR des Rachenabstrichs positiv, welche keine oder nur sehr unspezifische Beschwerden aufwiesen.[89] Ebenso ist ein Fall eines subjektiv asymptomatischen zehnjährigen Jungen in Shenzhen beschrieben, dessen Blutbild und Entzündungszeichen im Labor unauffällig waren. In der weiteren Untersuchung zeigten sich jedoch radiologische Befunde vereinbar mit einer Pneumonie, und im Rachenabstrich ließ sich Virus-RNA nachweisen.[27]
In einer Untersuchung einer dreiköpfigen Familie aus Guangzhou im Februar 2020, waren alle Familienmitglieder PCR-positiv, aber nur der Vater zeigte Symptome. Die Autoren halten es hypothetisch für möglich, dass nicht der Vater der Patient 1 gewesen sein könnte, sondern ebenso auch die anderen beiden asymptomatischen Personen hierfür in Frage kommen und warnen aufgrund dessen vor einer Verbreitungsgefahr des Virus durch beschwerdefreie Patienten in frühen Infektionsstadien.[90] Messungen der Viruslast im Sekret des Nasenrachenraums ergeben eine ähnlich hohe Viruslast zwischen beschwerdefreien oder nur leicht symptomatischen und kranken Patienten.[37] Aufgrund von quantitativen Virusuntersuchungen im Sekret des Nasenrachenraums bei Patienten mit sehr leichten Symptomen schlossen die Forscher der Virologie der Charité und des Instituts für Mikrobiologie der Bundeswehr, dass auch bereits bei sehr milden Erkrankungssymptomen eine hohe Infektionsfähigkeit besteht.[91][92] Auch das Robert Koch-Institut berichtet über einzelne Fälle, bei denen sich Betroffene möglicherweise bei infizierten Personen angesteckt haben, die noch keine oder keine spezifischen Symptome gezeigt hatten.[34] Zum gleichen Ergebnis kommen chinesische Fallbeobachtungen, bei denen asymptomatische Patienten im häuslichen Umfeld andere Menschen ansteckten[93][94]
Eine weitere Studie aus China kam anhand von Kontaktrückverfolgung und der Analyse des Virusgenoms zu der Vermutung, dass die Bildung eines Infektionsclusters auf eine asymptomatische Person zurückging. Die vermutete asymptomatische Patientin 1 kehrte am 19.3.20 aus den USA zurück und wurde aufgefordert sich zu Hause in Quarantäne zu begeben. Sie wohnte im selben Haus, befand sich jedoch nie in körperlicher Nähe mit den später Infizierten und wurde selbst nie PCR-positiv getestet. Etwa 20 Tage nach der vermuteten Ansteckung des Clusters war ihr IgG-Wert positiv, für die Autoren ein Hinweis ("indicating"), dass sie früher mit SARS-CoV-2 infiziert war. Die Autoren glauben ("we believe") deshalb, dass sie die asymptomatisch Infizierte war und dass Patient 2 durch Kontakt mit den Oberflächen im Aufzug des Gebäudes, in dem beide wohnten, infiziert wurde. Außerdem zeigte eine Analyse des Virusgenoms, dass es sich vom bisher in China zirkulierenden Genom unterschied, für die Autoren ein Hinweis ("indicating"), dass es aus dem Ausland stammte und vermutlich ("suggesting") Patient 1 der Ursprung des Infektionsbaums war.[95]
In einer Studie an 191 Krankenhauspatienten zeigten chinesische Forscher bei den 137 Überlebenden ein positives Testergebnis der RT-PCR für im Mittel zwanzig Tage mit einer Streuung zwischen acht und 37 Tagen.[96] Eine vorveröffentlichte Analyse von Infektionen in Singapur und Tianjin ergab, dass 48 % bis 62 % Infektionen von Menschen übertragen wurden, die mit dem Virus infiziert waren, aber noch keine Symptome zeigten.[97]
Das serielle Intervall, das heißt der zeitliche Abstand vom Beginn der Erkrankung einer Person zum Beginn der Erkrankung einer von ihr infizierten Person in einer Infektionskette, beträgt nach einer Studie aus China mit 425 Patienten im Mittel 7,5 Tage (Standardabweichung 3,4 Tage),[75] nach einer anderen Studie mit 28 Fällen 4 Tage.[98][7] Auch eine Studie mit 468 bestätigten Infektionspaaren aus ganz China im Januar/Februar 2020 kam auf ein serielles Intervall von im Mittel 3,96 Tagen (95 %-Konfidenzintervall 3,53 bis 4,39 Tage, Standardabweichung 4,75 Tage).[99] Darunter waren auch 59 Fälle, in denen die Symptome beim Infizierten früher auftraten als bei der infizierenden Person (12,6 Prozent der Fälle).
In einer Studie zu 312 Übertragungen wird als Mittelwert des seriellen Intervalles 4,46 Tage angegeben. Darin wurden Übertragungen bereits am ersten Tag nach der Ansteckung festgestellt. Am 3. Tag war das Übertragungsrisiko am höchsten. Nach 10 Tagen sinkt das Übertragungsrisiko deutlich ab, ist aber immer noch vorhanden.[100]
Ärzte der Sun-Yat-sen-Universität in Guangzhou berichten von einem Fall, welcher nach einem mildem Verlauf und zwei negativen RT-PCR-Ergebnissen aus Abstrichmaterial erneut ohne Beschwerden einen positiven Virusnachweis ergeben habe. Die Studienautoren empfehlen routinemäßige Tests und eine zweiwöchige Quarantäne auch bei beschwerdefreien Ausgeheilten, um potentielle Neuinfektionen zu verhindern.[101] Eine Studie aus Peking stellte bei 22 von 133 entlassenen Patienten bei negativem Rachenabstrich weiterhin nachweisbare Virus-RNA im Stuhl oder Sputum fest. Die Autoren empfehlen zum Ausschluss einer Infektionsgefahr durch entlassene Patienten über den Rachenabstrich hinausgehende RT-PCR-Testung.[102]
Ein wesentlicher Unterschied zum SARS-Coronavirus ist, dass Patienten schon einige Tage vor Einsetzen der Krankheitssymptome infektiös sein können (beim SARS-Coronavirus waren die Patienten hingegen erst nach Auftreten der Symptome infektiös). Die Infektion lässt sich daher schwerer erkennen und schwieriger eindämmen. Bei Quarantänemaßnahmen reicht es deswegen nicht aus, nur die klinisch auffälligen Personen zu isolieren.[103] Eine in Nature Medicine veröffentlichte chinesische Untersuchung[104] bestätigt die große Rolle von präsymptomatischer Übertragung bei COVID-19 und kommt zu dem Schluss, dass bei den untersuchten Fällen die Infektiosität schon 2 bis 3 Tage vor Ausbildung von Symptomen begann. Untersucht wurden 94 Fälle aus einem Krankenhaus in Guangzhou, bei denen der zeitliche Verlauf der Viruslast im Rachen ermittelt wurde und die bei Symptombeginn schon ausgeprägt war und danach einen Abfall zeigte. Außerdem wurden 77 Fälle von Paaren aus einer Infektionskette innerhalb und außerhalb von China untersucht. Diese zeigte, dass die Infektion bei 44 Prozent vor Ausbildung von Symptomen beim Infizierenden stattfand. Die Infektionsperiode begann im Mittel 2,3 Tage vor Symptombeginn und hatte einen Höhepunkt 0,7 Tage vor Symptombeginn. Innerhalb einer Woche nahm die Infektiosität rasch ab. Das serielle Intervall betrug im Mittel 5,8 Tage.
Krankheitsentstehung bei COVID-19
Das COVID-19 auslösende Virus SARS-CoV-2 dringt wie SARS-CoV-1 bei SARS über eine Bindung an das in der Zellmembran verankerte Enzym ACE2 in die menschliche Zelle ein.[105] Dabei interagiert das virale Spike-Protein mit ACE2. Für diesen Prozess ist die Mitwirkung der Serinprotease TMPRSS2 notwendig.[106] Im Versuch mit HeLa-Zellen, die ACE2 des Menschen, der Chinesischen Hufeisennase (Rhinolophus sinicus), einer Schleichkatzenart, des Hausschweins und der Maus exprimieren, konnte SARS-CoV-2 das jeweilige ACE2-Protein als Rezeptor nutzen, um in die Zelle einzudringen, nur bei dem Maus-ACE2 gelang dies nicht, ebenso wenig bei HeLa-Zellen, die kein ACE2 bildeten. An Rezeptoren, die von anderen Coronaviren genutzt werden, findet keine Bindung von SARS-CoV-2 statt.[105] Neben dem Weg über ACE2 wurden bei T-Lymphozyten, die kein oder wenig ACE2 auf ihrer Oberfläche tragen, ein alternativer Eindringweg experimentell nachgewiesen. Das Virus dringt bei diesen Zellen über eine durch das Spike-Protein vermittelte Verschmelzung der Virusmembran mit der Lymphozytenzellmembran ein.[107]
Eine reverse Suche in einer humanen Gendatenbank (Human Cell Atlas, kurz: HCA) nach Zelltypen und Geweben, bei denen neben ACE2 auch TMPRSS2 auf Membranoberflächen vorhanden ist, zeigte, dass in der Nasenschleimhaut vor allem den Becherzellen, aber auch den Flimmerepithelen die höchsten Konzentrationen dieser beiden Proteine auftreten. Daher werden diese Zellen als Eintrittspforte für SARS-CoV-2 angesehen und auch als Reservoir vermutet.[108][109] Die Proteine werden ebenso in den Hornhaut-Zellen des Auges, in der Darmschleimhaut sowie im Herz in Perizyten der Blutkapillaren, Herzmuskelzellen und Fibroblasten gebildet. Dabei bleibt die erste Phase des Befalls im Nasenrachen nahezu symptomfrei, während bei Übergang in eine schwere Verlaufsform überwiegend die Lunge angegriffen wird, da ein Großteil der ACE-2 exprimierenden Zellen des Menschen in den Typ-II-Pneumozyten der Lunge vorkommt.[110][111] Als weitere Gründe für die besondere Anfälligkeit der Lunge wird ihre große Oberfläche angegeben,[111] außerdem verfügen die ACE2-exprimierenden Pneumozyt-Typ-II-Zellen über diverse Gene, die die Replikation und Transmission von SARS-CoV-2 begünstigen.[110] Bei Untersuchungen an kryokonservierten Lungengewebsproben von Nichtinfizierten konnte auch gezeigt werden, dass Lungengewebe kaum ACE2 sowie die Transmembranprotease TMPRSS2 ausbildet, die Pneumozyten Typ II in der Lunge hingegen vermehrt. Diese Vorläuferzellen waren bei Männern und in fortgeschrittenem Alter tendenziell vermehrt nachzuweisen. Neben unterschiedlichen ACE2-Werten bei Männern und Frauen wird eine Ursache für die unterschiedliche Schwere der Erkrankung im geschlechtsspezifischen Hormonhaushalt vermutet: „Östrogen fördert eine Immunantwort, Testosteron dagegen unterdrückt sie“.[112] Neu ist auch, dass im Lungenepithel und benachbarten Gewebezellen die Proprotease Furin co-exprimiert wird, was wiederum dem Virus den Zellzutritt vereinfacht, da es am Spike-Protein eine Furin spezifische Trennstelle aufweist. Außer in der Lunge wurde ACE-2 auch im Dünn- und Dickdarm, in den Atemwegen und in den Nieren nachgewiesen.[113] Eine Vermehrung des Virus in Darmzellen wurde bestätigt.[114]
Durch Untersuchung von Lungengewebe mittels Biopsien oder Autopsien konnte ein diffuser Schaden an den Lungenbläschen nachgewiesen werden. Dieser zeigte sich in der Bildung hyaliner Membranen, der Verdickung der Alveolarwände und der Einwanderung von einkernigen Immunzellen und Makrophagen. Elektronenmikroskopisch ließen sich Viruspartikel in den Pneumozyten Typ 2 und den Zellen der Bronchien nachweisen. Neben den Veränderungen in der Lunge wurden auch Nekrosen der Lymphknoten am Lungenhilus, Lebervergrößerungen mit Entzündungszellinfiltrat, Atrophien der Milz und bei einzelnen Patienten vereinzelte degenierte Nervenzellen des Gehirns beobachtet. Ob die Schäden außerhalb der Lunge direkt dem Virus oder der allgemeinen Belastung des Organismus durch die Erkrankung zuzuschreiben sind bleibt unklar.[115] Gewebsuntersuchungen bei drei Patienten konnten Viruspartikel und eine Entzündung der Gefäßinnenschichtszellen kleiner Blutgefäße nachweisen. Die Veränderungen betrafen Nieren, Darm, Leber und das Herz.[116] In einigen wenigen Fällen wurde das Auftreten eines Guillain-Barré-Syndroms diagnostiziert, das oft mit Virusinfektionen assoziiert ist. Die Patienten waren PCR-positiv – ein Liquornachweis gelang nicht. In der Bildgebung waren die Cauda equina, sowie der Nervus facialis auffällig darstellbar. Symptomatisch zeigten sich Parästhesien und Paresen bis hin zu motorischen Ausfällen.[117] In einem weiteren Fallbericht wurde eine virusinduzierte Encephalitis auch durch positiven PCR-Nachweis in der Cerebrospinalflüssigkeit bestätigt.[118]

Italienische Intensivmediziner haben im April 2020 aufgrund ihrer klinischen Beobachtungen für das Vorhandensein zweier Erscheinungsformen der COVID-19-Viruspneumonie plädiert. Die Pneumonie beginne meist mit dem L-Typ, der sich durch ein geringes Vorhandensein eines Ödems im Gewebe auszeichne. Bei einem Teil der Patienten erfolge der Übergang in einen H-Typ, der sich durch ein Ödem im Gewebe auszeichne. Die Forscher plädieren für eine unterschiedliche Vorgehensweise bei der Beatmung dieser zwei Typen.[119] Bei Vorliegen extrem erniedrigter Sauerstoffsättigung, die auf eine massive Gasaustauschstörung schließen lässt und in Verbindung mit einer Bildgebung eindeutig auf ein akutes Lungenversagen (ARDS) deutet, weichen deutsche Pneumologen mittlerweile auch von bisherigen Leitlinien ab und empfehlen zunächst eine lungenschonendere nichtinvasive Beatmung (NIV) mit O2-Anreicherung.[120] Weitere führende Pneumologen regten ebenfalls aufgrund der vermehrten Endothelschäden befallener Lungengefäße an, nicht die klassische Beatmungsstrategie für ein entzündliches Pneumonitis-ARDS, sondern bei noch gegebener Elastizität mit an das von ihnen zur Unterscheidung als CARDS benannte klinische Bild bei COVID durch adaptierte Tidalvolumina und Expirationsdrucke (PEEP) anzupassen.[121]
Eine feingewebliche Untersuchung an sechs verstorbenen Patienten zeigte bei den fortgeschrittenen Lungenerkrankungen, die klinisch dem H-Typ zuzuordnen sind, die Ausbildung von Fibrinballen in den Lungenbläschen mit einem Infiltrat aus T-Lymphozyten und Plasmazellen sowie einer Hyperplasie der Typ-II-Pneumouzyten. In den Blutgefäßen fanden sich Zeichen einer Endothelschädigung mit Ausbildung von Vakuolen im Zellplasma sowie der Unterbrechung der Verbindungen zwischen den Endothelzellen. Die Autoren stellten die Hypothese auf, dass der H-Typ als spätere Verlaufsform der COVID-Lungenkrankheit feingeweblich das Bild einer akut-fibrinösen organisierenden Pneumonie zeige.[122] Eine Untersuchung der Lungen von sieben Verstorbenen zeigte eine deutlich erhöhte Gefäßneubildung durch Lumenteilung in den befallenen Lungengefäßabschnitten. Die Autoren stellten die Hypothese auf, dass die krankhaft gesteigerte Gefäßneubildung zum Lungenschaden beitrage.[123]
Beim Übergang von milden zu schweren Verläufen wird mittlerweile ein virusinduzierter septischer Schock angenommen, der auf einem immunologischen Mechanismus basiert. Bei milden Fällen gelinge es dem Immunsystem, die Virusvermehrung in der Lunge rasch aufzuhalten. Bei schweren Fällen gelänge dies aber durch die virusbedingte Dysfunktion der direkt infizierten T-Zellen nicht.[107] Die Virusvermehrung in den Lungenepithelzellen und auch den Innenschichtzellen der Lungenkapillaren führe zu einem Kapillarleck, das zur Einlagerung von Flüssigkeit in den Lungenbläschen führe. Durch die unkontrollierte Virusvermehrung komme es zu einer weiteren Einwanderung von Monozyten und Granulozyten. Dabei waren entzündungsverstärkende Zytokine und Chemokine einschließlich TNF-α, Interleukin-1β, IL-6, CXCL10, CCL2 und MIP-1α signifikant erhöht, wodurch sich Immunzellen am Ort einer Entzündung ansammeln und die Immunantwort verstärkt wird. Die Entzündungsreaktion in der Lunge führe zusammen mit dem Übergreifen des Virus auf andere Organe zu einer überschießenden Immunreaktion im Sinne des Zytokinsturms, der wiederum lokal zu weiterer Zellschädigung führt und im Anschluss die Lymphozytenzahl – besonders CD4+- und CD8+-T-Zellen – reduziert (Lymphopenie).[124] Bei milden Verläufen wurde kein signifikanter Abfall von Effektor-T-Zellen beobachtet. Bei schweren Verläufen korreliert deren Wiederanstieg mit der Heilung der Erkrankung.[125] Ebenso fand sich in einer kleinen Studie dass überlebende Patienten vor allem IgG-Antikörper gegen das Spike-Protein bilden und an der Erkrankung Verstorbene vor allem IgG-Antikörper gegen das Nucleocapsid ausbilden.[126]
Als weiterer Mechanismus wird eine direkte Freisetzung des spezifischen Transkriptionsfaktors NF-κB angesehen, die wiederum IL-6 hochreguliert. Zusätzlich ist durch die infektionsbedingte Reduktion von ACE2 ein Anstieg von Serum-AngII beobachtbar, was wiederum über die AngII-AT1R-Achse auch NF-κB, Disintegrin und die Sekretase ADAM17 (englisch ADAM metallopeptidase domain 17) aktiviert, die die reife Form der Liganden des epidermalen Wachstumsfaktor-Rezeptors (EGFR) und TNFα, sowie zwei NF-κB-Stimulatoren erzeugt.[127] Die ADAM17-Induzierung verarbeitet auch die Membranform von IL-6Rα zur löslichen Form (sIL-6Rα), gefolgt von der gp130-vermittelten Aktivierung von STAT3 über den IL-6/sIL-6Rα-Komplex in IL-6Rα-negativen Zellen, wie Fibroblasten, Endothel- und Epithelzellen.[128] So kann eine SARS-CoV-2-Infektion im Atemtrakt sowohl NF-κB als auch STAT3 aktivieren, was wiederum den IL-6-Verstärker (englisch IL-6 amplifier, kurz IL-6 Amp) in Gang setzt, einem Mechanismus für die weitere Überaktivierung von NF-κB durch STAT3, was zu unterschiedlichen Enzündungs- und Autoimmunkrankheiten führt.[128] Dabei wird der IL-6-Verstärker in einer positiven Rückkopplungsschleife durch die Induzierung verschiedener entzündungsfördernder Zytokine und Chemokine, einschließlich Interleukin-6, und die Rekrutierung von lymphoiden und myeloischen Zellen, wie zum Beispiel aktivierte T-Zellen und Makrophagen, verstärkt. Dieser Prozess wird als Zytokinsturm bezeichnet und ist die Ursache für das akute Lungenversagen bei einer SARS-CoV-2-Infektion. Da IL-6 als wichtiger Marker für Seneszenz gilt, könnte der IL-6-Verstärker auch für die höhere Mortalität unter Älteren angesehen werden.[129]
Interferon-1 ist ein zentraler Regler der zellulären Immunantwort gegen Viren. Im Gegensatz zu anderen respiratorischen Viren zeichnet sich COVID durch eine Verminderung von Interferon-1 und Interferon-3 aus.[130] Ebenso wurde eine Verminderung der Produktion von Interferon-1 durch das Virusprotein Orf9b im Zellmodell nachgewiesen.[131]
Forscher aus Wuhan haben im März 2020 in einer Studie auch von Herzmuskelschäden berichtet. Bei rund einem Fünftel der 416 untersuchten hospitalisierten Patienten zeigte sich neben der Lungenschädigung auch eine Schädigung des Herzmuskels. Die Ursache der Herzschädigung sei noch nicht klar. Sie vermuteten eine negative Wirkung der im Rahmen der Pneumonie ausgelösten Entzündungsreaktion[132] sowie eine direkte Infektion und erhöhter Stress des Herzens durch die mangelnde Sauerstoffversorgung und die höhere Kreislaufbelastung. Bei Autopsien zeigten sich Entzündungsinfiltrate, die mit Regionen von Zelluntergang korrelierten. Das Bild der Herzmuskelschädigung war in diesen Fällen vereinbar mit einer Myokarditis.[14] Deren Ausbildung ohne bekannte koronare Vorerkrankung wurde auch ohne Beteiligung der üblichen Pneumonitis beobachtet.[133]
Ebenso konnte eine Virusvermehrung im Nierentubulus (Nierenkanälchen) mit akuter Schädigung des Tubulus durch die nachfolgende Entzündungsreaktion an einzelnen Obduktionsfällen nachgewiesen werden.[134]
In seltenen Einzelfällen tritt bei Kleinkindern vermehrt das Kawasaki-Syndrom auf, eine Gefäßentzündung bei der als Begleitsymptom z.B. Hautausschläge auftreten. Ein direkter Zusammenhang mit einer SARS-CoV-2 Infektion wird vermutet.[135][136] Von der WHO wurde dieses Krankheitsbild multisystem inflammatory syndrome in children (MIS-C) benannt.[137] Mit Stand 1. Juli sind weltweit mehr als 1000 Kinder mit diesem eher seltenen Syndrom erkrankt. In einer Studie wurden 186 Fälle diagnostiziert, wobei das Durchschnittsalter bei 8,3 Jahren lag. Die Inzidenz beträgt 2 auf 100.000. Die ersten Anzeichen etwa 2 bis 4 Wochen nach Infektion bestehen in hohem Fieber, Tachykardie, gastrointestinalen Symptomen, Hautausschlag sowie konjunktivalen Injektionen. CRP war bei allen, außerdem D-Dimer-Werte und Troponin bei den meisten erhöht. Etwa die Hälfte zeigte Zeichen einer Myokarditis, 80% mussten intensiv behandelt werden. Zwei Kinder verstarben.[138]
Klinische Symptome und laborchemische Krankheitszeichen
| Symptom | Häufigkeit |
|---|---|
| Fieber | 87,9 % |
| Trockener Husten | 67,7 % |
| Unwohlsein und Ermüdung | 38,1 % |
| Erhöhte Speichelproduktion | 33,4 % |
| Riechverlust[139][140][141][142] | 30–71 % |
| Kurzatmigkeit | 18,6 % |
| Muskel- oder Gelenkschmerz | 14,8 % |
| Halsschmerzen | 13,9 % |
| Kopfschmerz | 13,6 % |
| Schüttelfrost | 11,4 % |
| Übelkeit/Erbrechen | 5,0 % |
| Schnupfen | 4,8 % |
| Durchfall | 3,7 % |
| Bluthusten | 0,9 % |
| Schwellung der Bindehaut | 0,8 % |
| Quelle: WHO,[68] wo nicht anders angegeben | |
Eine Abgrenzung von anderen Viruserkrankungen wie Influenza nur anhand der Symptome ist schwierig.[143] Nach einer Inkubationszeit von typischerweise 5 bis 6 Tagen (in seltenen Fällen bis zu 14 Tage)[34] können Fieber, Muskelschmerzen und trockener Husten auftreten. Häufig manifestiert sich die Krankheit auch mit allgemeinem, schwerem Krankheitsgefühl und auch Rückenschmerzen.[144]
Im weiteren Verlauf kann sich eine schwere Atemnot aufgrund einer Infektion der unteren Atemwege bis zur Lungenentzündung entwickeln.[145] Diese kann mit Brustschmerzen im Sinne einer Pleuritis einhergehen. Die Mehrheit der Patienten zeigte die für schwere Virusinfekte typische Kombination aus einer Verminderung der Anzahl der gesamten weißen Blutzellen, einer Verminderung der Lymphozyten-Anzahl und einer Erhöhung laborchemischer Entzündungsparameter (wie CRP und BSG). Wenige Betroffene leiden auch unter Schnupfen, Übelkeit und Durchfall.[34]
In einer vorveröffentlichten Studie einer britischen Forschergruppe fand sich bei 59 % von 1702 positiv getesteten COVID-Patienten ein Verlust des Geruchs- und Geschmackssinns gegenüber 18 % bei der virusnegativen Kontrollgruppe.[139] In einer kleineren Studie durch direkte Patientenuntersuchung zeigten rund 70 % der untersuchten Patienten dieses Krankheitszeichen.[142] Ein direktes Eindringen des Virus in die Riechsinneszellen wurde aufgrund des dortigen Fehlens des ACE2-Rezeptors und TMPRSS2 als unwahrscheinlich erachtet.[146]
Aufgrund klinischer Beobachtungen und laborchemischer Untersuchungen wird ein dreiphasiges Krankheitsbild postuliert. Auf eine frühe Infektionsphase folge nach rund fünf Tagen eine Phase, die als Lungenerkrankung imponiert. Bei einem weiteren Fortschreiten der Erkrankung komme es um den zehnten Tag nach Symptombeginn zu einer Phase, die durch eine überschießende Immunantwort mit weiterer zunehmender Schädigung der Lunge sowie auch des Herzmuskels gekennzeichnet sei. In der letzten Phase komme es auch zur Erhöhung von Troponin und BNP als Ausdruck der Herzmuskelschädigung und des Funktionsverlusts des Organs.[14] Zu nahezu identischer Einschätzung dieses drei Phasen Verlaufs, der frühen Infektion, der pulmonalen Manifestation und der schweren hyperinflammatorischen Phase mit jeweils differenzierten Therapieempfehlungen zur maschinellen Beatmung während der einzelnen Stadien kommt ein diagnostisch-therapeutischer Leitfaden deutscher Lungenärzte.[120]
Im Bericht des Chinesischen Zentrums für Krankheitskontrolle und -prävention (englisch Chinese Center for Disease Control and Prevention, kurz: CCDC) über 44.415 Fälle aus Wuhan erfolgt die Klassifizierung als leichter Krankheitsverlauf, wenn keine oder nur eine leichte Lungenentzündung vorliegt, für einen schweren Krankheitsverlauf sind Pneumonie (Lungenentzündung), Dyspnoe (Atemnot), eine Atemfrequenz von ≥ 30 Atemzüge pro Minute, eine Sauerstoffsättigung des Blutes ≤ 93 % und weitere klinische Anzeichen typisch, bei einem kritischen Krankheitsverlauf ist mit Atemversagen, septischem Schock und/oder Multiorganversagen zu rechnen. Der Fallbericht stellte 81 % leichte Krankheitsverläufe, 14 % schwere Krankheitsverläufe und bei 5 % einen kritischen Krankheitsverlauf fest.[20] Bei einem leichten Verlauf bestehen laut RKI häufig keine Symptome,[7] oder sie klingen laut WHO innerhalb von zwei Wochen ab.[19] Bei Menschen mit einem schweren Krankheitsverlauf dauere es zwischen drei und sechs Wochen, bis sie sich von der Krankheit erholen.[19]
Die Mehrheit der Krankenhauseinweisungen der ersten Patienten erfolgte nach rund einwöchiger symptomatischer Krankheit aufgrund einer Verschlechterung des Zustandes. In den Fällen, in denen eine intensivmedizinische Behandlung notwendig wurde, ergab sich deren Notwendigkeit nach rund zehn Tagen nach Symptombeginn.[145] In einer epidemiologischen Studie von 99 hospitalisierten Fällen fanden bei 13 Patienten eine nicht-invasive Beatmung, bei vier Patienten eine invasive Beatmung, bei neun Patienten eine Dialyse aufgrund eines Nierenversagens und bei drei Patienten eine extrakorporale Lungenunterstützung (ECLA) Anwendung.[147] Klinische Beobachtungen schildern häufig geringe Beschwerden trotz apparativ messbarer Ateminsuffizienz. So zeigten sich Patienten, die aufgrund einer geringen Sauerstoffsättigung eigentlich beatmungspflichtig waren, oft erst noch relativ beschwerdefrei,[148] ehe sich ihr Befinden aufgrund der Sauerstoffschuld im Organismus rapide verschlechterte.[149]
Etwa 85 % der schwer erkrankten COVID-19-Patienten entwickeln eine Lymphopenie, das heißt einen Mangel an Lymphozyten im Blut.[150] Bei tödlich verlaufenden Erkrankungen kam es zu einer anhaltenden Lymphopenie. Die schwer erkrankten Patienten entwickeln häufig zudem eine Hyperzytokinämie (Zytokinsturm).[151] Ein Zytokinsturm entsteht durch eine Überreaktion des Immunsystems. Diese Überreaktion ist durch einen deutlichen Anstieg von entzündungsrelevanten Zytokinen wie beispielsweise Interleukin-6, Interleukin-8, Interleukin-1β und TNF-α gekennzeichnet. Die verstärkte Freisetzung dieser Zytokine führt zu einer Überproduktion von Immunzellen, vor allem im Lungengewebe. Dort werden von den Immunzellen weitere Zytokine ausgeschüttet (Mitkopplung). Diese unkontrollierte Immunantwort führt zu schweren entzündlichen Erkrankungen wie beispielsweise Lungenentzündung, Atemnot und Entzündungen der Atemwege.[152][153] Laborchemisch erwiesen sich sehr hohe Ferritinwerte sowie stark erhöhtes IL-6 als Faktoren für eine ungünstige Prognose mit einem ARDS (acute respiratory distress syndrome) als Folge.[96]
Zytokinsturm und Lymphopenie werden als „lymphopenische ambulant erworbene Pneumonie“ (englisch lymphopenic community acquired pneumonia, L-CAP) zusammengefasst. L-CAP ist mit schwerem Krankheitsverlauf, erhöhter Sterblichkeit und fehlgesteuerter Immunantwort verbunden. Man geht davon aus, dass eine frühzeitige Erkennung dieses immunologischen Phänotyps nützlich sein könnte, um Patienten mit schweren Verläufen rechtzeitig identifizieren zu können.[154]
Aus der Auswertung von Erkrankungsverläufen der ersten 50 Patienten aus dem Kreis Heinsberg, die im Uniklinikum Aachen teils intensivmedizinisch behandelt wurden, ergab sich laut einer Studie neben den bekannten Risikofaktoren für einen schweren Verlauf noch eine Risikoerhöhung bei Patienten mit Adipositas (Übergewicht). Eine Lymphozytopenie wurde in dieser kleinen Patientenkohorte nicht beobachtet, die schwer erkrankten Patienten wiesen hingegen alle eine deutliche Leukozytose auf.[155]
Diagnostik
Falldefinition und Vorgehensweise bei der Diagnostik
Verdachtsfall
Die Falldefinitionen des Robert Koch-Instituts wurden am 24. März 2020 geändert,[156] auf der Website des Robert Koch-Instituts ist ein Flussschema zu finden, wie im medizinischen Bereich mit COVID-19-Verdachtsfällen umzugehen ist:[157] Ebenso wurde dort ein Flussschema für Bürger bereitgestellt, mit Hinweisen zum Verhalten bei Erkrankungssymptomen.[158]
- Begründete Verdachtsfälle
Personen
- mit akuten respiratorischen Symptomen (Symptome, die den Atemtrakt betreffen) jeder Schwere und Kontakt zu einem bestätigten COVID-19-Fall bis maximal 14 Tage vor Erkrankungsbeginn,
- bei denen klinische oder radiologische Hinweise auf eine durch Viren verursachte Lungenentzündung (Pneumonie) vorliegen und ein epidemischer Zusammenhang (mehrere Fälle von Pneumonien) in einer Pflegeeinrichtung oder einem Krankenhaus wahrscheinlich ist oder vermutet wird,
werden vom Robert Koch-Institut als begründeter Verdachtsfall eingestuft und den zuständigen Gesundheitsämtern gemeldet.[157]
- Fälle unter differenzialdiagnostischer Abklärung
Personen
- mit akuten respiratorischen Symptomen jeder Schwere ohne Kontakt zu einem bestätigten COVID-19-Fall bis maximal 14 Tage vor Erkrankungsbeginn, dafür Tätigkeit in Pflege, Arztpraxis oder Krankenhaus, oder Zugehörigkeit zu Risikogruppe, oder ohne bekannte Risikofaktoren,
- bei denen klinische oder radiologische Hinweise auf eine durch Viren verursachte Pneumonie (ohne Alternativdiagnose) vorliegen ohne Kontakt zu einem bestätigten COVID-19-Fall,
werden vom Robert Koch-Institut als Fall unter differenzialdiagnostischer Abklärung eingestuft und sollen zunächst nicht gemeldet werden.[157]
In beiden Fällen wird nach Schwere der Erkrankung, Risikofaktoren und Umfeld entschieden, ob eine ambulante oder eine stationäre Versorgung notwendig ist. Bei einer stationären Einweisung wird in jedem Fall eine labortechnische Diagnose durchgeführt, bei der ambulanten Versorgung ist sie Bestandteil der Differentialdiagnose, bei Personen ohne bekannte Risikofaktoren jedoch nur, sofern die Testkapazitäten dies erlauben.[157]
Labordiagnostischer Nachweis
Laut RKI erfolgt der labordiagnostische, direkte Erregernachweis durch Nukleinsäurenachweis (z. B. RT-PCR, real-time quantitative Reverse-Transkriptase-Polymerase-Kettenreaktion).[156][159] Auch die Erregerisolierung in einer Zellkultur ist möglich,[156] wird aber von der WHO nicht für die Routinediagnostik empfohlen,[160] siehe auch Abschnitt Virus- und Antikörpernachweis.
Das Virus ist im Sputum, im Trachealsekret, in der bronchoalveolären Spülflüssigkeit und im Nasenrachen-Abstrich sowie im Stuhl direkt nachzuweisen.[161] Die Laboruntersuchung führte in Deutschland erstmals das Konsiliarlabor für Coronaviren an der Charité in Berlin durch, mittlerweile sind mehr als 80 Labore in Deutschland dazu in der Lage.[162]
Bei positivem Befund liegt nun ein laborbestätigter COVID-19-Fall vor.[157] Ist der Befund zwar negativ, besteht aber ein anhaltend hoher Verdacht auf eine Infektion mit dem neuartigen Coronavirus, wird empfohlen, die Diagnostik zu wiederholen. Erste Erfahrungen mit COVID-19 aus China zeigten, dass gerade zu Beginn der Infektion nur etwa 70 % der Patienten positiv in der RT-PCR-Testung waren, während es insgesamt 94 % nach der zweiten Testung waren.[163]
Für einen indirekten Nachweis (Antikörpernachweis)[103] soll das Blutserum betroffener Personen aufbewahrt werden.[157][160] (Stand: 13. April 2020)
Definition COVID-19-Fall
Für die Ermittlung von Fallzahlen mit nachfolgender Meldung durch die WHO gilt grundsätzlich die Definition der Weltgesundheitsorganisation: Ein bestätigter COVID-19-Fall ist eine Person mit durch Labortests bestätigter Infektion, ungeachtet klinischer Anzeichen und Symptome.[164] Darüber hinaus definiert die WHO auch noch den Verdachtsfall und den wahrscheinlichen Fall. Sie weist darauf hin, dass sich diese Definitionen angesichts neuer Erkenntnisse ändern können und dass die Mitgliedsstaaten die Definitionen an ihre besondere epidemische Lage anpassen können.[164]
In Deutschland übermitteln zuständige Behörden an das RKI Fälle nach folgenden Kategorien:[156]
- Klinisch-epidemiologisch bestätigte Erkrankung: zeigt das spezifische oder unspezifische klinische Bild einer COVID-19-Erkrankung ohne labordiagnostischen Nachweis,
- Klinisch-labordiagnostisch bestätigte Erkrankung: zeigt das spezifische oder unspezifische klinische Bild einer COVID-19-Erkrankung und wurde labordiagnostisch nachgewiesen,
- Labordiagnostisch nachgewiesene Infektion bei nicht erfülltem klinischen Bild: wurde labordiagnostisch nachgewiesen und das klinische Bild ist bekannt, entspricht aber nicht dem spezifischen oder unspezifischen klinischen Bild einer COVID-19-Erkrankung, z. B. asymptomatische Infektionen,
- Labordiagnostisch nachgewiesene Infektion bei unbekanntem oder nicht erfülltem klinischen Bild: wurde labordiagnostisch nachgewiesen, das klinische Bild wurde jedoch nicht erfasst, war nicht zu ermitteln oder es zeigten sich keine Symptome.
Fälle der Kategorie 1 sind begründete Verdachtsfälle, Fälle der Kategorien 2 bis 4 sind laborbestätigte COVID-19-Fälle und werden vom Robert Koch-Institut gemeinsam als Fallzahlen veröffentlicht,[156] zur Meldepflicht siehe Abschnitt Meldepflicht, ICD-10-Einordnung, Berufskrankheit. Diese Referenzdefinition des RKI entspricht der WHO-Falldefinition.
Virus- und Antikörpernachweis
RT-PCR-Test
Die Nachweismethode ist die real-time quantitative Reverse-Transkriptase-Polymerase-Kettenreaktion (abgekürzt als qRT-PCR oder RT-qPCR). Sie basiert auf der Detektion von zwei Nukleotidsequenzen, bezeichnet als E Gen und RdRp Gen.
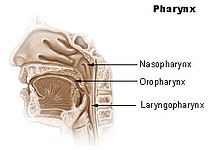
Die Wahrscheinlichkeit mit Hilfe des RT-PCR-Tests, einen Kranken auch korrekt als infiziert zu erkennen, hängt maßgeblich von der Entnahmeart des Materials ab. Der wegen seiner einfachen Durchführbarkeit meist praktizierte nasale Abstrich zeigte in einer kleinen chinesischen Studie bei 205 Patienten eine Sensitivität von 63 %. Der Nachweis aus der bronchoalveolären Spülflüssigkeit (bronchoalveoläre Lavage, BAL) erkannte das Virus in 93 % der Krankheitsfälle. Ebenso konnte bei wenigen Patienten auch ein Nachweis im Blut als Zeichen einer systemischen Infektion, einer Infektion bei der sich die Krankheitserreger durch Einschwämmung per Blutbahn über ein gesamtes Organsystem oder den ganzen Organismus ausbreiten, erbracht werden.[165] Eine chinesische Studie – erfolgt während des Ausbruchs der Epidemie in Wuhan an 1014 an COVID-19 erkrankten Patienten – zeigte, dass rund 88 % der Patienten mit COVID-19 vereinbare Diagnosebilder im Computertomogramm (CT) aufwiesen, während zum Zeitpunkt der Bildgebung nur 59 % der Probanden RT-PCR-positiv getestet wurden. Ein Teil der initial RT-PCR-negativen Patienten mit entsprechenden CT-Befunden wurde im Median nach fünf Tagen RT-PCR-positiv getestet.[166]
Es ist daher wichtig, bei Proben der oberen Atemwege einen Abstrich des Nasenrachens (Nasopharynx) oder des Mundrachens Oropharynx (siehe Abbildung) zu nehmen. Nach Möglichkeit sollte dies durch eine Probe der unteren Atemwege (bronchoalveoläre Lavage, Sputum, Trachealsekret) ergänzt werden.[160][167] Der mit Rachenabstrichen vorgenommene PCR-Test ist nur in der ersten Woche zuverlässig. Anschließend kann das Virus im Rachen verschwinden, während es sich in der Lunge weiter vermehrt. Bei Infizierten, die in der zweiten Krankheitswoche getestet werden, ist der PCR-Test anhand des Rachenabstrichs nicht zuverlässig positiv. Hilfsweise kann dann Probenmaterial per Absaugkatheter aus den tiefen Atemwegen entnommen oder ausgehustetes Material (Sputum) herangezogen werden.[168] Neben Fehlern bei der Probenahme können falsch-negative Ergebnisse durch eine zu geringe Viruslast im Probenmaterial, das Testkit oder bei dessen Verwendung auftreten.[163]
Womöglich werden zu wenige Proben, Proben von den falschen Stellen oder Proben auf die falsche Art entnommen. Das kann dazu führen, dass das Virus in der Probe fehlt, aber im Menschen trotzdem vorhanden ist. Der Test fällt dann „technisch-korrekt“ negativ aus, obschon der Mensch Spuren des Virus in sich trägt.[163]
Antikörpertest und weitere Nachweismethoden

Das Virus kann auch durch eine Genomanalyse (RNA-Sequenzierung des Genoms) identifiziert werden.[160] Die NAAT-Methode (Nucleic Acid Amplification Technology) beruht ebenfalls auf der RT-PCR; das fertig zusammengestellte Assay ist jedoch einfacher in der Handhabung und lässt sich von entsprechend ausgestatteten Routine-Laboratorien verwenden.[160] Seit Februar 2020 gibt es ein derartiges Assay (Testkit) mit der Bezeichnung Centers for Disease Control and Prevention (CDC) 2019-Novel Coronavirus (2019-nCoV) Real-Time Reverse Transcriptase (RT)-PCR Diagnostic Panel.[169]
Der Antikörpernachweis als serologische Untersuchung wurde nach Angabe der WHO seit Mitte Januar 2020 entwickelt. In einer bisher nur als Preprint im April 2020 veröffentlichten Studie wurden drei kommerzielle ELISA-Tests und sechs kommerzielle Lateral Flow Tests evaluiert. Für die drei ELISA-Tests wurde die diagnostische Sensitivität (Richtig-positiv-Rate) zwischen 67 % und 93 % ermittelt, die Spezifität (Richtig-negativ-Rate) lag zwischen 93 % und 100 %. Falsch positive Ergebnisse gab es durch Kreuzreaktivität mit Serumproben, die Antikörper gegen andere Coronaviren (z. B. Humanes Coronavirus HKU1) sowie weitere Viren enthielten.[170] Weitere Details sind im Abschnitt Antikörpernachweis im Artikel zum Virus beschrieben.
Bildgebende Verfahren


Ob ein Mensch mit dem Virus infiziert ist, lässt sich durch die Bildgebung nicht feststellen. Jedoch lassen sich bei Patienten, deren Krankheit so schwer ist, dass sie eine Lungenentzündung hervorruft, diese bildgebend nachweisen. In der Bildgebung zeigen sich im CT milchglasartige Verdickungen, wie sie auch bei anderen viralen Lungenentzündungen vorkommen.[171][172] Diese Veränderungen lassen sich aufgrund ihrer oft pleuranahen Lage auch sonographisch darstellen.[173]
Einige Wissenschaftler vertreten die Ansicht, die Diagnostik COVID-19-typischer Lungenschäden mittels Bildgebung sei der Diagnostik per RT-PCR überlegen, da die CT-Bildgebung schneller erfolgen kann und die Veränderungen zuverlässiger entdeckt werden als durch den fehleranfälligeren Abstrichtest.[163] Radiologen aus Changsha berichteten aus einer Fallserie von 167 Patienten über fünf Patienten, bei denen zum Zeitpunkt einer durch Computertomographie gesicherten Lungenentzündung die RT-PCR für das Virus negativ ausfiel und der Virusnachweis erst nach mehrmaligen Tests im Verlauf der Erkrankung gelang.[174] In Zeiten einer Epidemie kann es als Triage-Strategie bei einem gehäuften Auftreten der Patienten sinnvoll sein, Verdachtsfälle mit typischer Bildgebung auch bei negativer RT-PCR wie COVID-19-Fälle zu behandeln, um die Einleitung einer Therapie nicht zu verzögern.[172]
Behandlung
Am 20. März 2020 startete die WHO die Studie SOLIDARITY, in deren Rahmen Remdesivir, Chloroquin beziehungsweise Hydroxychloroquin, Lopinavir/Ritonavir sowie Lopinavir/Ritonavir mit Interferon-beta an tausenden Patienten weltweit evaluiert werden sollen.[175]
Das Nukleosidanalogon Remdesivir zeigte in einer vorläufig veröffentlichten, randomisierten Studie eine Verkürzung der Krankheitsdauer bei hospitalisierten Patienten.[176] Das Medikament ist in der EU für COVID-19-Patienten welche Sauerstoff benötigen zugelassen.[177] und kann laut Leitlinie der DIVI bei schwer kranken Patienten erwogen werden.[178]
Chloroquin und Hydroxychloroquin zeigten zunächst erfolgversprechende Ergebnisse bei In-vitro-Studien in Zellkultur.[179] Die weitere Untersuchung von Hydroxychloroquin wurde in der SOLIDARITY-Studie gestoppt, da sich keine Hinweise auf eine Wirksamkeit zeigten.[180] Die US-Arzneimittelbehörde FDA zog ihre notfallmäßige Zulassung des Medikaments für COVID-19 im Juni 2020 zurück.[181] Im Tiermodell zeigte sich mit verschiedenen Behandlungszeitpunkten kein Einfluss auf die Viruslast, die Zeitdauer bis zur Entfernung des Virus aus dem Organismus oder ein schützender Effekt gegen die Infektion.[182] An Lungenepithelzellen in Kultur konnte keine Wirkung nachgewiesen werden. Auch an Verozellen denen TMPRSS2 gentechnisch eingebaut wurde konnte keine Verhinderung der Infektion nachgewiesen werden.[183] Eine randomisierte, kontrollierte Doppeblindstudie kam zu dem Schluss dass Hydroxycholoroquin zur Chemoprophylaxe nach COVID-19 Kontakt keine Wirkung zeigte.[184]
Tocilizumab, ein monoklonaler Antikörper, der unter anderem zur Behandlung verschiedener Formen von rheumatoider Arthritis und dem Zytokin-Freisetzungssyndrom[185] zugelassen ist, wurde von Roche in der COVACTA Phase III Studie auf Wirksamkeit untersucht.[186] Am 29. Juli 2020 gab Roche allerdings bekannt, dass in der Studie der primäre Endpunkt, die Verbesserung des Zustands schwer erkrankter Patienten, verfehlt worden sei und dass Tocilizumab auch keine signifikante Auswirkung auf die Sterblichkeitsrate hatte.[187]
Antikörperreiches Plasma genesener Patienten scheint geeignet, Akutfälle zu therapieren, kann aber einen Erfolg nur in der Frühphase der Erkrankung belegen.[188] Eine in den Niederlanden angelaufene randomisierte Studie wurde vorzeitig beendet, da 79 % der Patienten bereits gleich hohe Titer hatten wie die Spender.[189] In Wuhan stellte eine Studie an 101 Patienten zuvor eine klinische Besserung (um mindestens 2 Punkte auf einer 6 Punkte-Skala) bei 27 von 52 Patienten (51,9 %) gegenüber 22 von 51 Patienten (43,1 %) in der Kontrollgruppe fest.[190]
Im März publizierte eine deutsche Arbeitsgruppe den Nachweis einer Fremdimmunisierung bei Tieren. In derselben Studie wiesen die Forscher nach, dass das Virus die Serinprotease TMPRSS2 für das Eindringen des Virus in die Zellen über den ACE2-Rezeptor nutzt. Mit dem in Japan zugelassenen Medikament Camostat liegt ein Hemmer dieser Protease vor, der klinischen Studien unterzogen werden könnte.[106]
Bei Patienten, die aufgrund der Viruspneumonie ein akutes Lungenversagen entwickeln, gelten die üblichen Prinzipien der Beatmungstherapie bei Viruspneumonie. Dabei kann die Sicherstellung des Gasaustausches durch eine non-invasive Beatmung oder durch eine invasive Beatmung nach Intubation erfolgen. Es wird eine konservative Volumentherapie empfohlen, um eine Überwässerung des Patienten und die Gefahr eines zusätzlichen Lungenödems zu vermeiden. Im Rahmen des erweiterten hämodynamischen Monitorings sollte der Blutfluss kontinuierlich überwacht sowie nach Möglichkeit das extravaskuläre Lungenwasser bestimmt werden.[178] Eine non-invasive Beatmung über hochvolumigen Sauerstoff birgt die Gefahr einer Aerosolierung des Virus und damit eine erhöhte Ansteckungsgefahr für das am Patienten arbeitende Personal.[191]
Mitte Juli 2020 veröffentlichte die britische Studiengruppe »RECOVERY«[192] vorläufige Studiendaten, denen zufolge Dexamethason die Sterberate bei Patienten an Beatmungsgeräten von 41 % auf 29 %, für Patienten mit Sauerstoffversorgung von 26 % auf 23 % reduziert. Bei Patienten, die keine Sauerstoffgabe benötigten, zeigte eine Behandlung mit Dexamethason keine positive Wirkung.[193] Dexamethason bremst die überschießende Reaktion des Immunsystems, den Zytokinsturm.[194] Der Einsatz wird laut DIVI-Leitlinie bei beatmeten Intensivpatienten mit einer Progression der Erkrankung, sowie bei Sauerstoffsättigungen unterhalb 92% SpO2 ebenfalls von der DGP empfohlen.[178][195]
Wird für Patienten, bei denen eine COVID-19-Erkrankung mit leichter Symptomatik diagnostiziert wurde, eine häusliche Isolierung angeordnet, sind aufgrund der Ansteckungsgefahr besondere Vorsichtsmaßnahmen bei Unterbringung und Behandlung vorgesehen. Beispielsweise sieht ein Merkblatt des Robert Koch-Instituts vor, dass sie nicht mit älteren Menschen oder mit Personen mit unterdrücktem Immunsystem oder chronischen Grunderkrankungen untergebracht werden. Die Patienten sollen nur zu den Haushaltsangehörigen Kontakt haben, die sie zur Unterstützung benötigen, wobei auch dann mindestens 1–2 m Abstand zu halten und jeweils Mund-Nasen-Schutz zu tragen ist. Von anderen Personen sollen sie räumlich getrennt bleiben, auch während der Mahlzeiten; unter anderem sind auch Vorsichtsmaßnahmen bei der Hygiene, der Wäsche und der Abfallentsorgung vorgesehen.[196]
Bei schwer erkrankten COVID-Patienten wird eine Gabe von niedrigmolekularem Heparin empfohlen, um das Risiko von Thrombosen und Lungenembolien zu senken.[197] Aufgrund des hohen Vorkommens von Lungenembolien und Beinvenenthrombosen wird die Gabe stärkerer gerinnungshemmender Präparate in Erwägung gezogen.[198] Diesbezüglich liegen jedoch noch keine ausreichenden Daten über Nutzen und Risiko vor.[197]
Heilungsaussicht
Sterblichkeit
Es gibt verschiende Kennzahlen um die Sterblichkeit der Erkrankung zu beschreiben. Der Fall-Verstorbenen-Anteil bezieht sich auf die Zahl verstorbener positiv Getesteter durch die Zahl der insgesamt positiv Getesteten. Dadurch ist diese Zahl stark von der Effizienz des Diagnostik- und Meldesystems abhängig und kann die tatsächliche Sterblichkeit sowohl über- als auch unterschätzen. Die Letalität beschreibt diee Zahl aller an der Erkrankung Verstorbenen geteilt durch die Zahl aller Infizierten. Laut dem RKI sei hierzu noch keine gesicherte Aussage möglich. Aufgrund von Antikörperstudien geht das RKI aber davon aus, dass die Zahl der tatsächlich Infizierten die Zahl der Getesteten um ein Vielfaches übersteigt. Eine Schätzung des ECDC geht für ganz Europa von einem Fall-Verstorbenen-Anteil von 10,5% aus. In Deutschland liegt der Fall-Verstorbenen-Anteil bei rund 4,4%.[199]

Eine Studie die anhand der Daten des Diamond-Princess-Ausbruchs die Letalität in China abschätzte kam zu einem glaubwürdigem Bereich von 0,2-1,4 % mit 0,6% als wahrscheinlichstem Wert.[204] Eine am 19. März 2020 veröffentlichte Studie chinesischer und US-amerikanischer Forscher unter Verwendung der Fallzahlen vom 29. Februar 2020 in Wuhan zu der Schätzung, dass die Letalität dort 1,4 % betragen habe (95-%-KI: 0,9–2,1 %). Die Autoren betonen jedoch, dass sich Annahmen und Daten des Modells unmittelbar auf Wuhan beziehen, weshalb eine Generalisierung auf die Situation in anderen Ländern nicht möglich ist.[205] In einer Modellierungsstudie aus Frankreich, die sich auf den Ausbruch auf der Diamond Princess und Daten französischer Krankenhäuser bezieht zeigte sich eine Letalität bezogen auf die ganze Bevölkerung von 0,53%. Dabei zeigte sich die höchste Letalität bei Menschen über 80 Jahren mit 8,3%. In der Altersgruppe unter Zwanzig von 0,001%. Das mittlere Alter der Verstorbenen war 79 Jahre und rund 80% der Verstorbenen waren über 70 Jahre alt.[206] Eine Studie welche in Teilen Louisianas die Letalität mittels Antikörpertests und den vorhandenen Daten zur Übersterblichkeit zu ermitteln suchte kam auf 1,63%.[207]
Forschungsstand zu Spätfolgen
Aus den radiologischen Befunden eines Fallberichts schließen taiwanesische Ärzte, dass wie bei SARS Spätfolgen für die Lunge im Sinne von fibrotischen Veränderungen möglich sind.[15][16] Aufgrund eines Falles von durch SARS-CoV-2 ausgelöster viraler Encephalitis und der Erfahrungen mit anderen Coronaviren stellen Forscher aus Peking die Möglichkeit einer Langzeitpersistenz des Virus in Nervenzellen in den Raum, welche zu neurologischen Folgeerkrankungen führen könnte.[17] Ein Review über COVID-19 und die Beteiligung am Herzen von US-amerikanischen Ärzten zieht die Möglichkeit von herzbedingten Spätfolgen in Betracht und beruft sich dabei auf die Erfahrungen mit SARS sowie einen italienischen Fallbericht einer tödlich verlaufenden Herzmuskelentzündung nach Ausheilung der Erkrankung.[14] Eine Studie an 100 Patienten zeigte eine Mehrheit der Patienten in der Magnetresonanztomografie auch nach symptomatischer Ausheilung von COVID-19 eine messbare Entzündung des Herzmuskels. Wegen der kleinen Untersuchungsgruppe und der Art der Auswahl der Untersuchten ist aber unklar inwieweit diese Patienten für die Gesamtzahl der Erkrankungen repräsentativ sind.[208]
Immunität
In einem Tierexperiment an Rhesusaffen konnte eine chinesische Forschergruppe in einer vorläufigen Studie zeigen, dass die Tiere nach einer durchgemachten COVID-19-Pneumonie und erneuter Virusexposition keine messbare Virus-RNA im Rachen aufwiesen oder über den Verdauungstrakt ausschieden. Die Forschergruppe geht aufgrund der Daten davon aus, dass bei durchgemachter COVID-19 keine akute Reinfektion möglich ist.[209][210] Ein vorveröffentlichtes Review stellt fest, dass eine Wiederinfektion bei anderen Coronaviren nach rund einem Jahr durch Re-Expositionsstudien nachgewiesen sei, aber die Möglichkeit eines milderen Krankheitsverlaufs bestehe. Die Autoren gehen davon aus, dass die Ergebnisse wahrscheinlich auf SARS-CoV-2 übertragbar seien, aber nur eine zeitweilige Immunität erreicht werden könne.[211]
Eine vorveröffentlichte Studie der Fudan-Universität untersuchte Blutproben von 175 Patienten nach überstandener Erkrankung. Die Forschergruppe stellte eine sehr variable Ausbildung der Antikörpertiter fest. Dabei korrelierte ein starker Schweregrad mit hohen Titern. Zehn Patienten zeigten keinen messbaren Antikörpertiter. Rund ein Drittel der Patienten zeigten nur niedrige Antikörpertiter; diese hatten alle einen milden Verlauf durchgemacht. Die Autoren stellen aufgrund der erhobenen Daten die Möglichkeit einer Reinfektion dieser Patientengruppe in den Raum und empfehlen zur Klärung dieser Frage weitere Studien.[212] In einer Studie an 173 Patienten, bei denen in der Akutphase und der Heilungsphase die IgM und IgG-Antikörperbildung untersucht wurde, zeigten 80 % eine IgG-Bildung und fast alle Patienten IgM-Bildung. Die Antikörperkonzentration nahm dabei ebenso mit der Erkrankungsschwere zu.[213] In einer Studie, welche dazu diente, effektive Antikörper für den therapeutischen Einsatz zu finden, zeigten alle von 26 untersuchten Genesenen eine Bildung von Antikörpern gegen die Rezeptorbindungsdomäne und das S1-Protein des Virus. Allerdings zeigten nur die Antikörper von zwei Patienten eine Blockade der Bindung des Virus an das menschliche ACE2.[214]
Eine Studie untersuchte Proben von 18 COVID-Kranken und 68 Gesunden ohne Antikörpernachweis gegen das Virus. Dabei fanden sich bei rund vier Fünfteln der COVID-Kranken und rund einem Drittel der gesunden Probanden T-Zellen, welche auf das S-Protein von SARS-CoV-2 reagierten. Die Autoren vermuten eine Kreuzimmunität durch eine vorangegangene Infektion mit einem anderen Coronavirus bei den gesunden Probanden.[215]
Es gibt Berichte über mehrere Patienten, die nach klinischer Ausheilung und negativer PCR-Testung erneut eine nachweisbare Viruslast zeigten. Eine diesbezügliche Publikation schließt die Möglichkeit von falsch positiven Testergebnissen nicht aus.[216] In einer Studie an 55 Patienten nach Ausheilung und Entlassung aus dem Krankenhaus berichten Ärzte aus Wuhan über eine Reaktivierung des Virus mit erneuten Krankheitssymptomen bei fünf Patienten. Die Beschwerden umfassten Husten, Fieber, Halsschmerzen und Abgeschlagenheit. Die Patienten wurden erneut antiviral behandelt. Die Reaktivierung ereignete sich in einem Zeitraum von 4 bis 17 Tagen nach Krankenhausentlassung. Schwere Verläufe durch die Reaktivierung fanden sich in der kleinen Patientengruppe nicht.[217] Eine vorveröffentlichte Nachbeobachtungsstudie aus Guangzhou fand bei 187 ausgeheilten Patienten keine Hinweise auf Wiederinfektionen oder von den Ausgeheilten ausgehende Übertragungen.[218] In Südkorea wurden 263 Patienten beobachtet, die nach Ausheilung erneut positiv getestet wurden. Der Chef des Zentralen Klinischen Komitees für neue Infektionskrankheiten Oh Myung-don führte in einer Pressekonferenz das Phänomen auf falsch positive Testergebnisse zurück.[219]
Nach einer vorveröffentlichten Studie der Charité Berlin hatten 24 von 68 untersuchten Probanden eine Immunreaktion auf SARS-CoV-2, obwohl sie noch nie mit dem neuen Coronavirus in Kontakt gekommen waren. Die T-Helfer-Gedächtniszellen reagierten auf das Spike-Protein der Virushülle, allerdings nur auf Teilabschnitte, die das neue Coronavirus mit den anderen Erkältungs-Coronaviren gemeinsam hat. Es könnte nach Meinung der Autoren sein, dass frühere Infektionen mit anderen Coronaviren vor SARS-CoV-2 schützen, oder auch dass sie die Infektion verstärken (siehe auch Infektionsverstärkende Antikörper).[220]
Vorbeugung
Individuelle Hygienemaßnahmen


Das Robert Koch-Institut (RKI) veröffentlichte am 28. Januar 2020 Empfehlungen, wie jeder Einzelne sich und andere vor einer Ansteckung mit dem neuartigen Coronavirus schützen kann:
- Jeder sollte auf eine gründliche Händehygiene achten. In erster Linie erfordert diese regelmäßiges Händewaschen, mindestens 20 Sekunden lang und mit Seife. Die Hände sollten zumindest beim Nach-Hause-Kommen, vor und nach dem Essen, vor und nach Kontakt mit anderen Personen, nach der Toilettenbenutzung und nach dem Niesen oder Husten gewaschen werden. Nach Kontakt mit möglicherweise viral kontaminierten Oberflächen, wie z. B. Griffelementen in öffentlichen Verkehrsmitteln oder von Einkaufswagen in Supermärkten, sollten die Hände mit einem geeigneten Desinfektionsmittel desinfiziert werden.
- Zu anderen Personen sollte, wenn diese nicht zum persönlichen Lebensumfeld gehören, wie Lebenspartner und Verwandte ersten Grades, mindestens 1,5 bis 2 Meter Abstand gehalten werde. Grundsätzlich sind unmittelbare Körperkontakte, wie das Händeschütteln, Küssen oder ähnlich intensive Körperkontakte, zu vermeiden.[221]
- Da beim Sport und allgemein beim Bewegen in der Öffentlichkeit ein Abstand von nur 2 Metern meist nicht ausreichend ist, um eine Ansteckung durch Tröpfcheninfektion zu verhindern, sollte darauf geachtet werden, dass der Abstand zu anderen größer ist; das gilt insbesondere, wenn man sich im Windschatten eines anderen befindet.[222]
- Das Husten oder Niesen sollte möglichst in die Armbeuge erfolgen, keinesfalls in die Hand;
- Kontakt zu Personen, die zur Hochrisikogruppe gehören, z. B. Personen, die älter als 60 Jahre sind, gesundheitlich vorgeschädigt oder multimorbide sind, sollte unterbleiben oder ganz vermieden werden.[223]
Die Weltgesundheitsorganisation (WHO) empfiehlt zusätzlich:[224]
- Augen, Nase oder Mund nicht mit ungewaschenen Händen zu berühren;
- zuhause zu bleiben, wenn man selbst oder ein Mitbewohner sich krank fühlt – auch bei milden Symptomen (wie z. B. leicht laufender Nase oder Kopfschmerzen);
- bei Krankheitssymptomen keinesfalls persönlich eine Praxis oder ein Krankenhaus aufzusuchen, sondern vorher dort anzurufen, um weiteren Anweisungen zu folgen.[225]
Bei Symptomen oder Beschwerden, die auf eine Infektion mit dem Coronavirus hinweisen könnten, sollte zunächst telefonischer Kontakt zum Hausarzt oder zum zuständigen Gesundheitsamt aufgenommen werden; in Deutschland ist dies über den ärztlichen Bereitschaftsdienst: »Rufnummer: 116 117« oder in akuten Notfällen mit dem Notruf: »Rufnummer: 112« möglich;[226][227]
Die Bundeszentrale für gesundheitliche Aufklärung empfiehlt, sich beim Husten, Niesen oder Naseputzen sofort von anderen Menschen abzuwenden und möglichst in ein Taschentuch zu niesen / husten, das danach sofort entsorgt werden muss, sowie sich anschließend gründlich die Hände zu waschen.[228]
WHO-Studie, Juni 2020
Mit einer Studie, die durch die WHO in Auftrag gegeben wurde, wurde systematisch der optimale Einsatz der genannten Schutzmaßnahmen untersucht. Ein internationales Forscherteam hat erstmals untersucht, wie sich körperliche Distanz, Gesichtsmasken und Augenschutz auf die Verbreitung von COVID-19 auswirken. Die Recherche ergab 172 Beobachtungsstudien in 16 Ländern und sechs Kontinenten ohne randomisierte kontrollierte Studien und 44 relevante Vergleichsstudien im Gesundheitswesen und außerhalb des Gesundheitswesens (n = 25.697 Patienten). Die Übertragung von Viren war bei einer physischen Entfernung von 1 m oder mehr geringer als bei einer Entfernung von weniger als 1 m. Der Schutz erhöhte sich, wenn die Entfernung vergrößert wurde. Die Verwendung von Gesichtsmasken kann zu einer starken Verringerung des Infektionsrisikos führen mit stärkeren Assoziationen zu N95 oder ähnlichen Atemschutzmasken (FFP2) im Vergleich zu chirurgischen Einwegmasken oder ähnlichen, beispielsweise wiederverwendbaren Masken. Die Ergebnisse dieser systematischen Überprüfung und Metaanalyse unterstützen eine physische Distanzierung von 1 m oder mehr und liefern quantitative Schätzungen für Modelle und Kontaktverfolgungen, um die politischen Entscheider zu informieren.
So betrug das Infektionsrisiko bei Personen, die mehr als einen Meter von der infizierten Person entfernt stehen, 3 Prozent gegenüber 13 Prozent bei einer Entfernung von einem Meter. Mit jedem weiteren Meter Distanz (bis 3 Meter Abstand) wurde das Risiko noch einmal halbiert. Eine körperliche Distanz von mehr als 1 Meter sowohl im Gesundheitswesen als auch in der Gesellschaft reduziert das Ansteckungsrisiko um 82 Prozent. Mit Augenschutz betrug das Infektions- oder Übertragungsrisiko 6 Prozent gegenüber 16 Prozent ohne Augenschutz. Für den Augenschutz ermittelten die Forscher insgesamt eine Schutzwirkung von 78 Prozent. Ein Mund-Nase-Schutz senkt das Infektionsrisiko laut der Studie um 85 Prozent. Teilchenfiltrierende Masken wie N95 (etwa „gauze masks“ oder wiederverwendbare Masken mit 12 bis 16 Lagen Baumwollstoff) könnten Medizinern und Pflegern möglicherweise einen besseren Schutz bieten als OP-Masken. Baumwollstoffmasken seien dabei auch für die Bevölkerung geeignet. Diese erreichten in einer Unteranalyse eine Schutzwirkung von 96 Prozent. Keine dieser Interventionen biete jedoch, selbst wenn sie richtig eingesetzt und kombiniert werden, einen vollständigen Schutz vor einer Infektion.[229]
Flächenreinigung

Da die in Seife und Reinigungsmittel üblicherweise enthaltenen Tenside die Fetthülle von Coronaviren zerstören, reichen diese Tenside im Alltag aus, um Hände und andere Oberflächen weitgehend von Krankheitserregern zu befreien.[230][231] Eine routinemäßige Flächendesinfektion in häuslichen und öffentlichen Bereichen wird vom RKI nicht empfohlen; eine im Einzelfall nötige Desinfektion sollte als Wisch- und nicht als Sprühdesinfektion durchgeführt werden, da letztere weniger effektiv sei und das Desinfektionsmittel eingeatmet werden könne. Alkoholbasierte Produkte sollten aus Brandschutzgründen nur auf kleinen Flächen angewendet werden.[230]
Schutzmaske als Mittel zur Prävention
Eine experimentelle Studie von 2008 kommt zu dem Schluss, dass jede Art von Alltagsmaske selbst bei ungenügendem Sitz oder bei improvisiertem Material eine Virusexposition möglicherweise vermindert. Die Autoren schließen daraus, dass das generelle Tragen von Masken durch die Bevölkerung die Übertragung von Atemwegserkrankungen vermindern könne.[232]
Das Bundesinstitut für Arzneimittel und Medizinprodukte weist darauf hin, dass bei Alltagsmasken keine entsprechende Schutzwirkung gegen eine Übertragung von Sars-Cov-2 nachgewiesen wurde. Dementsprechend könnten sich Träger nicht darauf verlassen, dass sie oder andere durch das Tragen solcher Masken vor einer Übertragung des Erregers geschützt seien.[233]
In Ostasien gilt die Verwendung von Masken für die Allgemeinbevölkerung als zentrales Element der Prävention. Im März 2020 empfahlen Mediziner aus Hong Kong anderen Ländern, diese Praxis ebenso einzuführen.[234]
Ab dem 1. Juli 2020 ist das Tragen von Gesichtsmasken in der Tschechische Republik nur noch sozialen oder medizinischen Einrichtungen sowie in lokalen Brennpunkten Pflicht.[235] Auch Österreich beschloss Ende März eine ähnliche Vorschrift zunächst für Supermärkte, im Verlauf der Lockerung der Maßnahmen aber auch in weiteren Ladengeschäften sowie in öffentlichen Verkehrsmitteln.[236] In Deutschland wurde solch eine Pflicht von Bund und Ländern Ende März vorerst noch abgelehnt – insbesondere mit Verweis auf die Knappheit von Masken. Einzelne Städte, wie Jena, führten dennoch eine solche Pflicht ein.[237] Die US-amerikanische CDC empfahl unter Berufung auf die aktuelle Studienlage[238] allen Bürgern, in der Öffentlichkeit Mund und Nase zu bedecken.[239][240] Eine Übersicht über den Umgang mit und die Einschätzung von Gesichtsmasken in verschiedenen Ländern hat die Zeitschrift The Lancet erstellt.[241]
Obwohl die Wirksamkeit des Mund-Nasen-Schutzes als Hygienemaßnahme kaum angezweifelt wird, ist die wissenschaftliche Datenlage mit randomisierten Vergleichsuntersuchungen, die dies statistisch zweifelsfrei nachweisen, bisher eher dürftig.[34][242] Eine im April 2020 vorläufig veröffentlichte Metaanalyse einer internationalen Forschergruppe kam zu dem Schluss, dass das Tragen von Mund-Nase-Masken die Übertragung von Atemwegserkrankungen und die Ausbreitung von Atemwegsinfektionen durch Gesundheitspersonal, aber auch unter der Bevölkerung erheblich reduzieren könne. Die Studienautoren sprachen sich explizit für den Schutz durch Masken aus, um die Übertragung von Atemwegsviren und damit die Ausbreitung von Atemwegserkrankungen zu verhindern oder zumindest zu behindern;[243] denn obwohl nicht das gleiche Schutzniveau wie bei einer FFP2-Atemschutzmaske erreicht werden kann, verhindert auch ein Mund-Nasen-Schutz zumindest das Auftreffen makroskopischer Tröpfchen auf die Mund- und Nasenschleimhaut des Trägers und kann umgekehrt durch das Zurückhalten dieser Tröpfchen insbesondere auch andere vor einer Infektion schützen. Zudem kann der Mund-Nasen-Schutz den Gesichtsbereich vor Berührungen mit kontaminierten Händen schützen.[244]
Für die optimale Wirksamkeit ist es wichtig, dass der Mund-Nasen-Schutz korrekt sitzt, d. h. enganliegend getragen wird, bei Durchfeuchtung gewechselt wird und dass während des Tragens keine (unbewussten) Manipulationen daran vorgenommen werden.[245] Nach Angaben der WHO kann allerdings das Tragen einer Maske in Situationen, in denen dies nicht empfohlen ist, ein falsches Sicherheitsgefühl erzeugen, durch das zentrale Hygienemaßnahmen wie eine gute Händehygiene vernachlässigt werden können.[246]
Zu unterscheiden ist zwischen dem Schutz des Trägers (Eigenschutz) und dem Schutz der Umgebung (Fremdschutz). Masken mit Ausatemventil schützen den Träger, nicht aber die Umgebung. (Zu diesem Unterschied je nach Maskentyp siehe die Tabelle hier und die Grafik hier.)
Abfallentsorgung
Wenngleich bisher keine Fälle bekannt sind, bei denen sich Menschen durch die Berührung von kontaminierten Oberflächen mit dem SARS-CoV-2-Virus angesteckt haben, kann dieser Infektionsweg nicht ausgeschlossen werden. Um Hausmeister, Bewohner von Mehrfamilienhäusern und Mitarbeiter der Abfallentsorgung zu schützen, benennt das Bundesumweltministerium deshalb Vorsichtsmaßnahmen: Bei Haushalten mit infizierten Personen oder begründeten Verdachtsfällen entfällt die Pflicht zur Abfalltrennung. Neben Restmüll müssen diese Haushalte auch Verpackungsabfälle, Altpapier und Biomüll über den zur Verbrennung bestimmten Restabfall entsorgen. Die Abfälle dürfen nicht lose in die Tonne eingeworfen werden, sondern sicher verpackt in stabilen, reißfesten Abfallsäcken. Erst nach Genesung und beendeter Quarantäne soll die getrennte Entsorgung von Glasabfällen, Pfandverpackungen, Elektro- und Elektronikabfällen, Batterien und Schadstoffen angegangen werden.[247]
Die am 14. April 2020 von der EU-Kommission veröffentlichten Leitlinien zur Abfallentsorgung in der Coronavirus-Krise enthalten weitere Grundsätze im Falle einer Behandlung von Erkrankten in Privathaushalten: Taschentücher und Atemmasken sollten in einem eigenen Abfallbehälter im Zimmer des Patienten gesammelt werden, Handschuhe und Gesichtsmasken von Betreuern in einem zweiten Behälter in Türnähe. Die Abfallsäcke sind zu verschließen, bevor sie aus dem Patientenzimmer transportiert werden, können dann aber gemeinsam gesammelt und in den Restmüll gegeben werden.[248]
Medizinisches Personal

Das Robert Koch-Institut gab am 24. Januar 2020 erste Hinweise, welche Hygienemaßnahmen zur Vermeidung einer Übertragung des Erregers durch Tröpfchen auf medizinisches Personal notwendig sind: Als Empfehlung wurde die konsequente Einhaltung der Basishygiene, besonders der Händehygiene, genannt.[249] Mit Änderung der Falldefinitionen am 14. Februar 2020 wurden die Hygienemaßnahmen präzisiert und in der Folge an neue Erkenntnisse angepasst (Stand 8. April 2020): So wird aus Gründen des Patientenschutzes während der Pandemie für alle Bereiche des Gesundheitswesens „das generelle Tragen von Mund-Nasen-Schutz (MNS) durch sämtliches Personal mit direktem Kontakt“ zu besonders gefährdeten Personengruppen empfohlen. Bei der Behandlung und Pflege von Patienten mit möglicher oder bestätigter SARS-CoV-2-Infektion sollte persönliche Schutzausrüstung (PSA) in Form von Schutzkittel, Schutzhandschuhen, Schutzbrille und mindestens dicht anliegendem MNS oder einer Atemschutzmaske getragen werden. Dabei sollte bevorzugt eine Maske des Standards FFP2 verwendet werden, die Schutz vor Aerosolen und Tröpfchen bietet. Wenn FFP2-Masken nicht zur Verfügung stehen, soll als Schutz gegen Tröpfchen zumindest ein MNS getragen werden. Für alle Tätigkeiten, die mit Aerosolproduktion einhergehen (z. B. Intubation oder Bronchoskopie), werden FFP2-Masken oder darüber hinausgehender Atemschutz empfohlen. Diese Angaben gelten auch bei der stationären Versorgung.[249]
Stehen keine CE-gekennzeichneten Masken zur Verfügung, können laut der Bundesanstalt für Arbeitsschutz und Arbeitsmedizin (BAuA) „bis auf Weiteres“ Masken verwendet werden, die mindestens dem NIOSH-Standard N95 entsprechen (Stand 6. April 2020).[250]
Bei Symptomen einer Atemwegserkrankung muss der Patient einen Mund-Nasen-Schutz tragen und wird in der Arztpraxis zur Verdachtsabklärung nach Möglichkeit in einen separaten Raum geführt, wo die weiteren Untersuchungen stattfinden.[157]
Zur chemischen Desinfektion der Hände und Flächen sind Desinfektionsmittel geeignet, die die Wirkungsbereiche „begrenzt viruzid“, „begrenzt viruzid PLUS“ oder „viruzid“ abdecken.[249][251] Eine Auswertung von 22 Studien, die sich mit der Persistenz und Inaktivierung von medizinisch relevanten Coronaviren (wie SARS-CoV und MERS-CoV) unter anderem in Gesundheitseinrichtungen beschäftigen, zeigt, dass für die Oberflächendesinfektion Mittel auf der Basis von Ethanol (mindestens 65 %), Wasserstoffperoxid oder Natriumhypochlorit in entsprechender Konzentration wirksam sind.[56]
Neben den Hygienemaßnahmen durch das medizinische Personal zählen außerdem die Unterbringung des Patienten in einem Isolierzimmer mit Vorraum oder Schleuse[249] und das Abstellen eventuell vorhandener raumlufttechnischer Anlagen, über die ein Luftaustausch mit anderen Räumen möglich ist, zu den Präventionsmaßnahmen.[249]
Zahnärztliche Behandlung
Bei einer zahnärztlichen Behandlung kommen meist Bohrinstrumente mit Wasserkühlung zum Einsatz. Dabei bildet sich Aerosol. Eine mögliche Übertragung durch diese Form von Aerosol ist noch nicht wissenschaftlich erwiesen, da in Zahnarztpraxen, anders als in Laborversuchen, umfassende Absaugungen zum Einsatz kommen. Bisherige Studien zur Virusmenge im Aerosol verwenden nicht den Speichel eines symptomlosen infizierten Menschen als Testsubstrat (Real-Szenario), sondern hoch kontaminierte, künstliche Reagenzien, die einem 1-ml-Rachenabstrich eines Patienten mit schwerem Verlauf ähneln.[252] Informationen aus der Zahnklinik der Universität Wuhan widerlegen ein erhöhtes Übertragungsrisiko für zahnmedizinisches Personal bei Einhaltung der bisherigen Hygiene-Maßnahmen (Mund-Nasen-Schutz, Schutzbrille, Untersuchungs-Handschuhe).[253]
Im März war die notwendige Schutzausrüstung bei der Behandlung von nachgewiesen mit COVID-19 infizierten Patienten (Atemschutzmaske FFP2, Schutzbrille mit Seitenschutz oder Visier, Untersuchungs-Handschuhe, langärmliger Schutzkittel, Kopfhaube) in vielen Zahnarztpraxen – auch wegen Lieferschwierigkeiten – nicht oder nur eingeschränkt vorhanden. Patienten sollten deshalb nur bei Notfällen und dringenden Behandlungen einen Zahnarzt aufsuchen.[254] Im Mai erklärte die Bundeszahnärztekammer, die Situation im Bereich Schutzausrüstung habe sich verbessert und die Hygienestandards seien auf die Pandemie-Situation angepasst worden. Also könnten alle zahnärztlichen Behandlungen wieder durchgeführt werden.[255] Umfangreiche aktuelle Informationen stellt die Bundeszahnärtzekammer auf ihrer Webseite zur Verfügung.[256]
Abfälle aus der medizinischen Behandlung
Die RKI-Empfehlungen zur Abfallentsorgung im Rahmen der Behandlung und Pflege von Patienten mit einer Infektion durch SARS-CoV-2 basieren auf der Mitteilung 18 der Bund/Länder-Arbeitsgemeinschaft Abfall (LAGA). Sie werden regelmäßig an neue Erkenntnisse angepasst. Nach derzeitigem Wissen (Stand 24. April 2020) fallen bei der Behandlung von COVID-19-Patienten in der Regel keine gefährlichen Abfälle an. Wenn die üblichen Maßnahmen des Arbeitsschutzes eingehalten und geeignete persönliche Schutzausrüstungen getragen werden, stellen nicht flüssige Abfälle aus der Behandlung erkrankter Patienten kein besonderes Infektionsrisiko dar.[257] Atemschutzmasken, Verbände oder auch Aufwischtücher können so unter dem Abfallschlüssel 180104 geführt werden. Die Abfälle sind unmittelbar am Entstehungsort in reißfesten, feuchtigkeitsbeständigen und dichten Behältnissen zu sammeln und ohne Umfüllen oder Sortieren in sicher verschlossenen Behältern zu transportieren. Spitze und scharfe Gegenstände sollten in bruch- und durchstichsichere Einwegbehältnisse gegeben werden. Abfälle, die bei der mikrobiologischen und virologischen Diagnostik von COVID-19 entstehen und nicht durch ein anerkanntes Verfahren desinfiziert werden können, zählen hingegen regelhaft zu den infektiösen Abfällen des Abfallschlüssels 180103*. Für deren Sammlung und Entsorgung gelten aus infektionspräventiver Sicht besondere Anforderungen.[258]
Gesellschaftliche Vorbeugung


Vorbeugende Maßnahmen in allen Bereichen des gesellschaftlichen Lebens haben zum Ziel, die Ausbreitung von Corona möglichst zu stoppen oder zu verlangsamen. Da solche Maßnahmen aber auch die die Anzahl der bei der Ansteckung übertragenen Viren reduziert, führt das Einhalten von schützenden Maßnahmen auch zu einem weniger schweren Verlauf der Krankheit[259]. Für die Ausbreitung der Infektionskrankheit ist neben den Eigenschaften des Coronavirus (siehe Abschnitt Gefährlichkeit der Krankheit) in entscheidendem Maße auch das Sozialverhalten der Menschen maßgeblich. Erste Maßnahmen, die eine weitere Verbreitung von COVID-19 verhindern oder verlangsamen sollen, sind:[260]
- Hygienemaßnahmen zur Vorbeugung und Früherkennung einer Infektion mit dem Coronavirus, die
- Ermittlung der Kontaktperonen eines Infizierten und
- Quarantäne einer mit dem Virus infizierten Person
Eine COVID-19-App kann per Contact Tracing helfen, Kontaktpersonen schneller zu isolieren und Risikopersonen zu identifizieren. Dadurch könnten mit hohen gesellschaftlichen Folgekosten verbundene Massenquarantänen vermieden werden.[261] Bei einem neuartigen Krankheitserreger wird versucht, mittels Eindämmungsstrategie (Containment) die Ausbreitung im Anfangsstadium zu ersticken und den Krankheitserreger zu eliminieren. Die Maßnahmen sind:[262]
- Identifizierung und Isolation von Infizierten;
- Identifikation der Infektionsketten;
- Identifikation aller Kontaktpersonen und Nachverfolgung deren Status;
- allgemeine Prävention.
Bei einer weiteren Verbreitung werden verschiedenste Maßnahmen getroffen, die die Erhöhung des physischen Abstands zwischen Menschen zum Ziel haben. Denn die körperliche Nähe bestimmt bei Erregern, die von Mensch zu Mensch übertragen werden, maßgeblich die Basisreproduktionszahl, also die Menge an Menschen, die ein Infizierter ansteckt.[263] Diese Maßnahmen sind unter anderem:
- Aufruf und Empfehlungen zur Kontaktreduktion an die Bevölkerung;[264]
- Schließung von öffentlichen Einrichtungen, wie Schulen, Kindergärten etc.;
- Absage von Veranstaltungen;
- Auflagen für Wirtschaft, Handel, Verkehr etc.;
- Quarantäne.
Kern der Vorbeugung ist die Reduzierung von Kontakten bei denen das Virus übertragen werden kann. Gemeinschaftliche Treffen und Tätigkeiten sollten vermieden werden. Private Kontakte sollten auf das Notwendigste reduziert und durch elektronische Kommunikation ersetzt werden. Menschen aus Risikogruppen solle durch aktive Hilfsangebote aus dem Kreis der Familie oder Nachbarn bei der Umsetzung geholfen werden. In den Betrieben solle Heim- oder Telearbeit ermöglicht werden. Dienstreisen sollten vermieden und gegebenenfalls durch Videokonferenzen ersetzt werden.
Management von Kontaktpersonen durch öffentliche Behörden
Die Nachverfolgung von Kontaktpersonen erfolgt im Rahmen des Infektionsschutzes im Einklang mit der Einschätzung der Situation des Geschehens durch das lokal zuständige Gesundheitsamt. Das Robert Koch-Institut unterscheidet zwischen Kontaktpersonen mit höherem Infektionsrisiko (Kategorie I), Kontaktpersonen mit geringerem Infektionsrisiko (Kategorie II) und Kontaktpersonen der Kategorie III, dabei handelt es sich um medizinisches Personal mit geeigneter Schutzausrüstung, das Kontakt (Abstand weniger als zwei Meter) zu bestätigten COVID-19-Fällen hat (Stand: 28. Februar 2020).[265]
In Deutschland wird Personen der Kategorie I unter Abwägung der Möglichkeiten und nach Risikobewertung des Gesundheitsamtes eine häusliche Absonderung mit regelmäßiger Gesundheitsüberwachung (bis zum 14. Tag nach dem letzten Kontakt mit dem bestätigten Infektionsfall) empfohlen, dabei sollen die Kontaktpersonen ein Tagebuch führen, in dem die Körpertemperatur, Symptome und mögliche weitere Kontaktpersonen notiert werden. Das Gesundheitsamt meldet sich täglich, um sich über den Gesundheitszustand informieren zu lassen. Die Kontaktpersonen werden über das COVID-19-Krankheitsbild informiert und sollen namentlich registriert werden. Falls während der häuslichen Quarantäne Symptome auftreten, die auf eine SARS-CoV-2-Infektion hindeuten, wird die Kontaktperson als Verdachtsfall angesehen und nach Rücksprache mit dem Gesundheitsamt eine diagnostische Abklärung veranlasst.[265]
Personen der Kategorie II wird eine häusliche Absonderung auf freiwilliger Basis nahegelegt, eine namentliche Registrierung ist optional. Auch hier gilt, dass bei Eintreten von Symptomen unverzüglich das Gesundheitsamt zu informieren ist. Bei der häuslichen Absonderung ist u. a. die Kontaktperson zeitlich und räumlich von anderen Haushaltsmitgliedern zu trennen und auf die Hygiene (Händewaschen, Hustenetikette) zu achten.[265]
Das Management von Personen der Kategorie III dient dazu, nosokomiale Übertragungen des Virus zu vermeiden. Dabei gilt, dass das medizinische Personal durch die Verwendung der persönlichen Schutzausrüstung (PSA) vor Infektionen geschützt ist, aber darüber hinaus durch Schulungen und organisatorische Maßnahmen verhindert werden soll, dass es zu Virusübertragungen im Arbeitsbereich kommt. Nach Möglichkeit soll das medizinische Personal, das COVID-19-Patienten versorgt, nicht mit der Versorgung anderer Patienten beauftragt werden. Das medizinische Personal soll sensibilisiert werden und sich selbst auf Symptome überwachen, die Ergebnisse wie auch die verwendete PSA sollen in einem Tagebuch notiert werden.[265]
Impfstoffe
Bereits unmittelbar nach Veröffentlichung der RNA-Sequenz des Virus wurde in mehreren Laboren mit der Impfstoffentwicklung begonnen.[266] Die internationale Impfstoffinitiative CEPI (Coalition for Epidemic Preparedness Innovations) plante, bis Mitte Juni 2020 erste Tests mit bis dahin entwickelten Impfstoffen durchzuführen. Dafür erhielten mehrere potentiell geeignete Unternehmen finanzielle Unterstützungen.[92] In Deutschland betraf dies u. a. die Tübinger Biotechnologiefirma Curevac, die zusammen mit dem Paul-Ehrlich-Institut an der schnellen Impfstoffentwicklung arbeitete.[267] Das Robert Koch-Institut verwies darauf, dass derzeit klinische Studien mit Impfstoffen gegen MERS-CoV laufen würden.[34] Allerdings sind klinische Studien lediglich der erste Schritt, es würde bei erfolgreichem Studienverlauf voraussichtlich frühestens in mehreren Monaten ein Impfstoff zur Verfügung stehen, der allerdings in einer ersten Phase sicher nicht für die gesamte Bevölkerung bereitgestellt werden könnte.[268]
Bis eine zugelassene aktive Vakzinierung zur Verfügung steht, könnte die passive Immunisierung mittels Rekonvaleszentenserum Schutz bieten.[269] Für die Transfusion des Blutserums rekonvaleszenter Patienten auf Risikogruppen wie z. B. Ärzte und Pflegepersonal verfügen in Deutschland Blutbanken über die notwendige Technologie sowie über eine behördliche Genehmigung zur gerichteten Spende vor Ort.
Impfung gegen andere Infektionen
Die Berliner Senatsgesundheitsverwaltung empfahl Ende Februar 2020 allen Menschen über 60 Jahre und chronisch Kranken, ihren Impfstatus zu überprüfen und gegebenenfalls die Impfung gegen Pneumokokken (Impfstoffe wie Pneumovax 23 waren jedoch für die Normalbevölkerung im März 2020 nur noch eingeschränkt verfügbar[270][271]) und Keuchhusten (Pertussis) durchführen oder auffrischen zu lassen. Da Menschen über 60 Jahre und chronisch Kranke durch SARS-CoV-2 besonders gefährdet sind, seien sie vorsorglich zu schützen.[272][273]
Maßnahmen bei Todesfällen
Beim Umgang mit an COVID-19 Verstorbenen ist jeglicher Körperkontakt oder die Abgabe von Flüssigkeiten, Aerosolen zu vermeiden. Eine notwendige Leichenschau ist unter Regelungen der Schutzstufe 3 durchzuführen. Auf dem Totenschein ist COVID-19 namentlich anzugeben. Särge sind zu markieren.[274]
Meldepflicht, ICD-10-Einordnung, Berufskrankheit
In Deutschland sind Verdacht einer Erkrankung, die Erkrankung sowie der Tod in Bezug auf die Coronavirus-Krankheit-2019 seit 23. Mai 2020 gemäß § 6 Abs. 1 Nr. 1 lit. t des Infektionsschutzgesetzes (IfSG) meldepflichtig. Die Meldepflicht wurde bereits zum 1. Februar 2020 durch Verordnung eingeführt. Seit der gesetzlichen Regelung durch das »Zweite Gesetz zum Schutz der Bevölkerung bei einer epidemischen Lage von nationaler Tragweite« sind auch der Behandlungszustand zur Krankheit (einschließlich der Genesung[275][276]) und der Serostatus durch Ärzte und Gesundheitsämter anzugeben (§ 9 Abs. 1 Nr. 1 lit. n, § 11 Abs. 1 Nr. 1 lit. d und j IfSG). Die klinisch-epidemiologischen Kriterien für den Verdacht[277] werden wie nach der vorherigen Verordnung durch das Robert Koch-Institut festgelegt und veröffentlicht (als Falldefinitionen nach § 11 Absatz 2 IfSG).[276]
Zudem besteht in Deutschland für Labore eine Meldepflicht hinsichtlich des Virus SARS-CoV-2.
In Österreich besteht ebenfalls Anzeigepflicht und zwar nach dem Epidemiegesetz[278] von 1950 zusammen mit einer Verordnung.[279] Die Pflicht zur Anzeige besteht für Verdachts-, Erkrankungs- und Todesfälle aufgrund dieses Virus. Zudem wurde auch die Absonderungsverordnung[280] um das neue Coronavirus erweitert.[281]
Auch in der Schweiz existiert eine Meldepflicht.[282] Diese folgt aus dem Epidemiengesetz[283] der Schweiz in Verbindung mit der Epidemienverordnung[284] und der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen.[285] Nach Anhang 1 der Verordnung des EDI müssen Ärzte einen klinischen Verdacht und die Veranlassung einer erregerspezifischen Labordiagnostik und den nötigen epidemiologischen Zusammenhang melden. Nach Anhang 3 der Verordnung des EDI müssen Labore einen positiven und negativen Befund (also Nachweis) melden. Das Bundesamt für Gesundheit hat hierzu Verdachts-, Beprobungs-, Meldekriterien veröffentlicht.[286]
Am 17. Februar 2020 wurde die Krankheit durch die Weltgesundheitsorganisation (WHO) in die Internationale Klassifikation der Krankheiten (ICD) in der aktuellen, international gültigen Ausgabe ICD-10-WHO (Version 2019) unter Schlüsselnummer »U07.1« aufgenommen. Für die in Deutschland geltende ICD-10-GM (German Modification) wurde als sekundärer Kode die Ausrufezeichenschlüsselnummer »U07.1!« vergeben und die Krankheit als COVID-19 (Coronavirus-Krankheit-2019) bezeichnet.[287] Weiterhin erfolgte eine entsprechende Ergänzung für die Todesursachenkodierung in der ICD-10-GM.[34] Am 23. März 2020 wurde von der WHO eine Anpassung vorgenommen, die darauf abzielt, auch Verdachtsfälle kodieren zu können. Entsprechend werden mit der Schlüsselnummer »U07.1« per Labordiagnostik bestätigte COVID-19-Erkrankungen kodiert, während die »Schlüsselnummer U07.2« für Fälle vorgesehen ist, die zwar klinisch-epidemiologisch, aber nicht per Labordiagnostik bestätigt wurden. Für die ICD-10-GM erfolgt die Kodierung analog in Form der beiden sekundären Kodes »U07.1!« mit der Bezeichnung: COVID-19, Virus nachgewiesen und »U07.2!« mit der Bezeichnung: COVID-19, Virus nicht nachgewiesen.[2] Zweites gilt aber nur, soweit vorher ein Verdacht auf COVID-19 bestand.[288] Sofern kein Verdacht auf eine Erkrankung bestand, ein Test auf SARS-CoV-2 durchgeführt wurde und dieser Test negativ ausfällt, so ist mit »U99.0!« für Spezielle Verfahren zur Untersuchung auf SARS-CoV-2 zu kodieren zusammen mit »Z11« für Spezielle Verfahren zur Untersuchung auf infektiöse und parasitäre Krankheiten.[289]
Nach deutschem Recht kann COVID-19 als Berufskrankheit anerkannt werden, wenn der Erkrankte im Gesundheitsdienst, in der Wohlfahrtspflege oder in einem Laboratorium tätig oder durch eine andere Tätigkeit der Infektionsgefahr in ähnlichem Maße besonders ausgesetzt war.[290]
COVID-19, Tiere und Haustiere
Während innerhalb der Coronavirusfamilie Coronaviridae einzelne Viren, wie das CCoV und das FCoV, auch bei Haustieren Erkrankungen auslösen, wurde in den ersten Monaten der Coronapandemie zunächst kein Fall bekannt, in dem ein Haustier an SARS-CoV-2 erkrankte.[291][292][293][294] Obwohl das Virus bei Hunden in Abstrichen aus Nase und Schnauze nachgewiesen werden konnte, löste es keine Erkrankungen aus.[295][294] Nachdem zunächst nur ein Einzelfall einer Katze mit Krankheitssymptomen in Belgien bekannt wurde, zeigte eine umfangreichere serologische Studie, dass bei knapp 15 % der untersuchten Tiere Antikörper und somit eine stattgefundene Infektion nachweisbar war.[296][297]
Es gibt laut WHO noch keine Hinweise, dass Haustiere das Virus als Träger weiterverbreiten.[292][294] Versuche mit Frettchen in Südkorea ergaben indes, dass nicht-infizierte Tiere durch anhaltenden direkten Kontakt mit infizierten Tieren (Haltung im selben Käfig) angesteckt werden können. Erkrankte Frettchen entwickeln mehrtägige Verläufe mit Symptomen wie leichtes Fieber, Husten und reduzierte körperliche Aktivität.[298] Anfang April wies eine weitere Studie diese Anfälligkeit auch bei Katzen nach. Den Autoren zufolge kommt dabei eine Aerosolübertragung in Betracht. In beiden Tierarten war die Viruslast im Nasen-Rachenraum am höchsten. Die Lungen von Frettchen sowie weitere Organe waren nicht befallen, bei Katzen dagegen auch. Hunde zeigten ein geringes Infektionsrisiko; bei Schweinen, Hühnern und Enten war sowohl der PCR-Abstrich als auch der ELISA-Antikörpertest nach 14 Tagen negativ.[299]
In den Niederlanden gibt es zahlreiche Nerzfarmen. Niederländische Behörden meldeten Ende Mai 2020, „mit hoher Wahrscheinlichkeit“ seien zwei Arbeiter durch Kontakt mit Nerzen COVID-19-infiziert worden. Die WHO teilte mit, es könne sich um die „ersten bekannten Fälle“ einer Übertragung des Virus vom Tier auf den Menschen handeln (Näheres und Beleg → COVID-19-Pandemie im Königreich der Niederlande#Wirtschaft und Unternehmen).
In Dänemark untersucht(e) das Fødevarestyrelsen (Nahrungsmittelbehörde)[300] 120 Nerzfarmen. In der Gemeinde Hjørring fand sie unabhängig davon drei Farmen mit Covid-infizierten Nerzen; alle Nerze in diesen Farmen wurden getötet.[301] Bei Nerzen, Nerzzüchtern, dem Hund eines Nerzzüchters und 41 Bewohnern eines Pflegeheimes wurde die gleiche Mutation eines Covid-19-Virus festgestellt. Von den Bewohnern starben drei. Auch bei Schülern an drei verschiedenen Schulen wurden Covid-19-Viren gefunden.[302]
Siehe auch
Literatur
Deutschsprachig
- Julia Schilling, Michaela Diercke, Doris Altmann, Walter Haas, Silke Buda: Vorläufige Bewertung der Krankheitsschwere von COVID-19 in Deutschland basierend auf übermittelten Fällen gemäß Infektionsschutzgesetz. In: Epidemiologisches Bulletin. Nr. 17, 9. April 2020, doi:10.25646/6670, S. 3–9 (rki.de).
- Ralf Stahlmann, Hartmut Lode: Therapie von COVID-19 – erste klinische Studien mit verschiedenen Wirkstoffen. In: Bundesärztekammer (Hrsg.): Deutsches Ärzteblatt. Band 117, Nr. 13, 27. März 2020, doi:10.3238/arztebl.2020.0213, S. 213–219 (aerzteblatt.de).
- Kristin Tolksdorf, Silke Buda, Ekkehard Schuler, Lothar H. Wieler, Walter Haas: Schwereeinschätzung von COVID-19 mit Vergleichsdaten zu Pneumonien aus dem Krankenhaussentinel für schwere akute Atemwegserkrankungen am RKI (ICOSARI). In: Robert Koch-Institut (Hrsg.): Epidemiologisches Bulletin. Nr. 14, 27. März 2020, doi:10.25646/6601, S. 3–9 (rki.de).
Englischsprachig
- Tingbo Liang (Hrsg.): Handbook of COVID-19 Prevention and Treatment. First Affiliated Hospital, Zhejiang University School of Medicine, Onlineveröffenlichung 2020, abrufbar als PDF vom Cloudservice von Alibaba.com, zuletzt abgerufen am 8. April 2020.
Weblinks
- Aktuelles, Steckbrief, FAQs und mehr
- Steckbrief zu COVID-19. In: rki.de. Robert Koch-Institut, 23. März 2020.
- Q & A on COVID-19. In: europa.eu. Europäisches Zentrum für die Prävention und die Kontrolle von Krankheiten (englisch).
- Q&A on coronaviruses (COVID-19). In: who.int. Weltgesundheitsorganisation (englisch).
- COVID-19 Open Research Dataset tausende wissenschaftliche Veröffentlichungen online
- Schwerpunkt: #Corona. Aktuelles zu Corona –allgemeinverständlich dargestellt. In: Quarks-Online. Westdeutscher Rundfunk Köln, abgerufen am 11. Mai 2020.
- Auswirkungen auf den menschlichen Körper
- Covid-19: Auswirkungen auf den ganzen Körper. (Filmbericht des NDR, 2:48 Min, verfügbar bis 04.06.2021). In: Regionalmagazin »Hallo Niedersachsen«. Hrsg. NDR, 4. Juni 2020, abgerufen am 10. Juni 2020 („Viele Covid-19-Patienten entwickeln ein Nierenversagen. Pathologe Danny Jonigk hat herausgefunden, dass das Virus eine Gefäßerkrankung auslöst, die zu Embolien führt und nichts mit einer Virusgrippe zu tun hat.“).
- Sars-CoV-2: Wie das Virus den Körper verwüstet. In: Spektrum.de. 26. Juni 2020.
- Schutzmaske als Mittel zur Prävention
- Aktuelles zu »Corona«: Masken schützen. (Video,1:44 Min, verfügbar bis 11. Juni 2021). In: Morgenmagazin von ZDF/ARD »Moma«. DasErste.de, 15. Juni 2020, abgerufen am 30. Juni 2020 (In Deutschland muss seit Ende April 2020 überall dort, wo ein Mindestabstand von 1,5 bis 2 m nicht eingehalten werden kann, eine Maske zum Schutz vor Ansteckung mit dem Coronavirus getragen werden. Eine Studie der Uni Mainz weist nach, dass auch dieser einfache Mund-Nasen-Schutz eindeutig zur Eindämmung der Corona-Pandemie beiträgt.).
Einzelnachweise
- ↑ § 6 Abs. 1 Nr. 1 lit. t des Infektionsschutzgesetzes
- ↑ a b ICD-10 (WHO und GM): U07.2 kodiert Verdacht auf COVID-19. In: dimdi.de. Deutsches Institut für Medizinische Dokumentation und Information, 23. März 2020, abgerufen am 14. August 2020.
- ↑ Why do some COVID-19 patients infect many others, whereas most don’t spread the virus at all? Science, 19. Mai 2020, abgerufen am 14. August 2020.
- ↑ Hinweise zu Erkennung, Diagnostik und Therapie von COVID-19 Patienten. Ständiger Arbeitskreis der Kompetenz- und Behandlungszentren für Krankheiten durch hochpathogene Erreger (STAKOB) – Geschäftsstelle am Robert Koch-Institut, 6. August 2020, abgerufen am 14. August 2020 (PDF-Datei, 926 kB).
- ↑ Neeltjevan Doremalen, Dylan H.Morris, Myndi G.Holbrook et al.: Aerosol and Surface Stability of SARS-CoV-2 as Compared with SARS-CoV-1. In: The New England Journal of Medicine. 16. April 2020 (online [abgerufen am 14. August 2020]).
- ↑ Christian Honey: Coronavirus: Was tun gegen Aerosolübertragung? In: Spektrum.de. 10. Juli 2020, abgerufen am 14. August 2020.
- ↑ a b c d e f g h i SARS-CoV-2 Steckbrief zur Coronavirus-Krankheit-2019 (COVID-19). Robert Koch-Institut, 23. März 2020, abgerufen am 14. August 2020.
- ↑ Fu-Sheng Wang: Liver injury in COVID-19: management and challenges. In: Lancet Gastroenterology & Hepatology. 4. März 2020, doi:10.1016/S2468-1253(20)30057-1.
- ↑ Yeshun Wu et al.: Nervous system involvement after infection with COVID-19 and other coronaviruses. In: Brain, Behavior and Immunity. Elsevier, 30. März 2020, doi:10.1016/j.bbi.2020.03.031.
- ↑ Yongwen Chen et al.: Human Kidney is a Target for Novel Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) Infection. In: MedRxiv. 10. April 2020, doi:10.1101/2020.03.04.20031120.
- ↑ Frank Ruschitzka et al.: Endothelial cell infection and endotheliitis in COVID-19. In: The Lancet. 17. April 2020, doi:10.1016/S0140-6736(20)30937-5.
- ↑ R. M. Inciardi, L. Lupi, G. Zaccone, et al.: Cardiac Involvement in a Patient With Coronavirus Disease 2019 (COVID-19). In: JAMA Cardiol. 27. März 2020, doi:10.1001/jamacardio.2020.1096.
- ↑ Valentina O. Puntmann, M. Ludovica Carerj, Imke Wieters, Masia Fahim, Christophe Arendt: Outcomes of Cardiovascular Magnetic Resonance Imaging in Patients Recently Recovered From Coronavirus Disease 2019 (COVID-19). In: JAMA Cardiology. 27. Juli 2020, doi:10.1001/jamacardio.2020.3557 (online [abgerufen am 14. August 2020]).
- ↑ a b c d Akbarshakh Akhmerov, Eduardo Marban: COVID-19 and the Heart. Circulation Research, 7. April 2020, doi:10.1161/CIRCRESAHA.120.317055
- ↑ a b P. Zhang, J. Li, H. Liu et al.: Long-term bone and lung consequences associated with hospital-acquired severe acute respiratory syndrome: a 15-year follow-up from a prospective cohort study. In: Bone Res. Band 8, Nr. 8, 2020, doi:10.1038/s41413-020-0084-5.
- ↑ a b Chia-Husn Huang, Yuan Nian Hsu: First case of Coronavirus Disease 2019 (COVID-19) pneumonia in Taiwan. In: JAMA. 3. Auflage. Band 119, März 2020, S. 747–751, doi:10.1016/j.jfma.2020.02.007.
- ↑ a b Jing Gao et al.: Sars-Cov-2: Underestimated damage to nervous system. In: Travel Medicine and Infectious Disease. 24. März 2020, doi:10.1016/j.tmaid.2020.101642.
- ↑ „Q&A on coronaviruses (COVID-19)“. Symptome von COVID-19. In: WHO-Website. Weltgesundheitsorganisation (WHO), 17. April 2020, abgerufen am 13. Juni 2020 ((in englischer Sprache)).
- ↑ a b c d Tedros Adhanom Ghebreyesus: WHO Director-General’s opening remarks at the media briefing on COVID-19 – 24 February 2020. In: Website Weltgesundheitsorganisation (WHO). 24. Februar 2020, abgerufen am 26. Februar 2020 (englisch).
- ↑ a b c Zunyou Wu, Jennifer M. McGoogan, CCDC: Characteristics of and Important Lessons From the Coronavirus Disease 2019 (COVID-19) Outbreak in China. In: Journal of the American Medical Association. 24. Februar 2020, doi:10.1001/jama.2020.2648 (englisch).
- ↑ D. Baud, X. Qi, K. Nielsen-Saines, D. Musso, L. Pomar, G. Favre: Real estimates of mortality followinghn COVID-19 infection. In: The Lancet. 12. März 2020, abgerufen am 20. März 2020.
- ↑ Michael A. Johansson, Daniela Saderi: Open peer-review platform for COVID-19 preprints. In: Nature. 3. März 2020, doi:10.1038/d41586-020-00613-4.
- ↑ COVID-19-Zahlen. Weltgesundheitsorganisation (WHO), 25. April 2020, abgerufen am 25. April 2020.
- ↑ Morgan Winsor, Meredith Deliso: Over 100,000 new coronavirus cases for 5 days straight, WHO says. ABC News, 4. Juni 2020, abgerufen am 9. Juni 2020 (englisch).
- ↑ Dr. Mark Abdelmalek, Josh Margolin, Aaron Katersky, Eden David: Coronavirus death toll in US likely worse than numbers say. ABC News, 7. April 2020, abgerufen am 9. Juni 2020 (englisch).
- ↑ Na Zhu, Dingyu Zhang, Wenling Wang et al.: A Novel Coronavirus from Patients with Pneumonia in China. 2019. In: The New England Journal of Medicine. 24. Januar 2020, doi:10.1056/NEJMoa2001017 (englisch)
- ↑ a b Jasper Fuk-Woo Chan, Shuofeng Yuan, Kin-Hang Kok et al.: A familial cluster of pneumonia associated with the 2019 novel coronavirus indicating person-to-person transmission: a study of a family cluster. In: The Lancet. 24. Januar 2020, doi:10.1016/S0140-6736(20)30154-9 (englisch).
- ↑ Michelle L. Holshue, Chas DeBolt et al. for the Washington State 2019-nCoV Case Investigation Team: First Case of 2019 Novel Coronavirus in the United States. In: The New England Journal of Medicine. 31. Januar 2020, doi:10.1056/NEJMoa2001191 (englisch).
- ↑ Dongyu Guo: Evaluation of coronavirus in tears and conjunctival secretions ofpatients with SARS-CoV-2 infection. In: Journal of Medical Virology. 18. Februar 2020, doi:10.1002/jmv.25725.
- ↑ RKI - Coronavirus SARS-CoV-2 - SARS-CoV-2 Steckbrief zur Coronavirus-Krankheit-2019 (COVID-19). Abgerufen am 10. April 2020.
- ↑ Nicky Phillips, Smriti Mallapaty, David Cyranoski: How quickly does the Wuhan virus spread? In: Nature. 21. Januar 2020, doi:10.1038/d41586-020-00146-w (englisch).
- ↑ a b c Zhangkai J. Cheng, Jing Shan: 2019 Novel coronavirus: where we are and what we know. In: Infection. 18. Februar 2020, doi:10.1007/s15010-020-01401-y (englisch).
- ↑ a b How COVID-19 Spreads. In: Website der US-amerikanischen Centers for Disease Control and Prevention (CDC). 17. Februar 2020, abgerufen am 23. Februar 2020 (englisch).
- ↑ a b c d e f g h Antworten auf häufig gestellte Fragen zum Coronavirus SARS-CoV-2. In: Website des Robert Koch-Instituts. 26. März 2020, abgerufen am 27. März 2020.
- ↑ Beschluss 1/2020 des ABAS vom 19. Februar 2020 und Begründung zur vorläufigen Einstufung des Virus SARS-CoV-2 in Risikogruppe 3 und Empfehlungen zu nicht gezielten Tätigkeiten (Labordiagnostik) und gezielten Tätigkeiten mit SARS-CoV-2. (PDF; 140 kB) In: Website der Bundesanstalt für Arbeitsschutz und Arbeitsmedizin. 19. Februar 2020, abgerufen am 23. Februar 2020.
- ↑ Lydia Bouriba: Turbulent Gas Clouds and Respiratory Pathogen Emissions - Potential Implications for Reducing Transmission of COVID-19. In: JAMA. 26. März 2020, doi:10.1001/jama.2020.4756.
- ↑ a b c Lirong Zou, Feng Ruan, Mingxing Huang et al.: SARS-CoV-2 Viral Load in Upper Respiratory Specimens of Infected Patients. In: The New England Journal of Medicine. 19. Februar 2020, doi:10.1056/NEJMc2001737 (englisch).
- ↑ Informationen der BAuA: Neuartiges Virus SARS-CoV-2 (bislang 2019-nCoV) durch den ABAS in Risikogruppe 3 eingestuft und Empfehlungen zur Labordiagnostik gegeben. In: Website der Bundesanstalt für Arbeitsschutz und Arbeitsmedizin (BAuA). 19. Februar 2020, abgerufen am 23. Februar 2020.
- ↑ a b c N. van Doremalen, T. Bushmaker, D. H. Morris, M. G. Holbrook, A. Gamble, B. N. Williamson, A. Tamin, J. L. Harcourt, N. J. Thornburg, S. I. Gerber, J. O. Lloyd-Smith, E. de Wit, V. J. Munster: Aerosol and Surface Stability of SARS-CoV-2 as Compared with SARS-CoV-1. In: The New England Journal of Medicine. 17. März 2020, doi:10.1056/nejmc2004973 (englisch).
- ↑ Gene Emery: Coronavirus kann stundenlang in der Luft und tagelang auf Oberflächen bestehen. In: Website Reuters. 17. März 2020, abgerufen am 21. März 2020 (englisch).
- ↑ Transmission Potential of SARS-CoV-2 in Viral Shedding Observed at the University of Nebraska Medical Center In: medRxiv.org
- ↑ Cheng VCC, Wong SC, Chen JHK, Yip CCY, Chuang VWM, Tsang OTY, et al.: "Escalating infection control response to the rapidly evolving epidemiology of the Coronavirus disease 2019 (COVID-19) due to SARS-CoV-2 in Hong Kong." Infection control and hospital epidemiology. 2020:1–24, doi: 10.1017/ice.2020.58.
- ↑ Ong SWX, Tan YK, Chia PY, Lee TH, Ng OT, Wong MSY, et al. "Air, Surface Environmental, and Personal Protective Equipment Contamination by Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) From a Symptomatic Patient.", Jama. 2020, doi:10.1001/jama.2020.3227
- ↑ Guo Z-D, Wang Z-Y, Zhang S-F, Li X, Li L, Li C, et al.: " Aerosol and surface distribution of severe acute respiratory syndrome coronavirus 2 in hospital wards.", Wuhan, China, 2020. Emerg Infect Dis. 2020 Jul [date cited]. doi:10.3201/eid2607.200885
- ↑ Changwei Li et al.: Airborne transmission of COVID-19: epidemiologic evidence from two outbreak investigations, Research Gate, doi:10.13140/RG.2.2.36685.38881
- ↑ Lu J, Gu J, Li K, Xu C, Su W, Lai Z, et al. COVID-19 outbreak associated with air conditioning in restaurant, Guangzhou, China, 2020. Emerg Infect Dis. 2020 Jul. doi:10.3201/eid2607.200764
- ↑ Lidia Morawska, Junji Cao: Airborne transmission of SARS-CoV-2: The world should face the reality. Environment International, doi:10.1016/j.envint.2020.105730
- ↑ It is Time to Address Airborne Transmission of COVID-19
- ↑ John A. Lednicky : Viable SARS-CoV-2 in the air of a hospital room with COVID-19 patients. medRxiV, 4. August, 2020
- ↑ Yunyun Zhou, Yuyang Zeng, Yongqing Tong, Changzheng Chen: Ophthalmologic evidence against the interpersonal transmission of 2019 novel coronavirus through conjunctiva. In: Medrxiv. 12. Februar 2020, doi:10.1101/2020.02.11.20021956 (englisch).
- ↑ Wei Deng, Linlin Bao, Hong Gao et al.: Rhesus macaques can be effectively infected with SARS-CoV-2 via ocular conjunctival route. In: Biorxiv. 14. März 2020, doi:10.1101/2020.03.13.990036 (englisch).
- ↑ a b Roman Wölfel, Victor M. Corman, Wolfgang Guggemos, Michael Seilmaier, Sabine Zange, Marcel A. Müller, Daniela Niemeyer, Terence C. Jones Kelly, Patrick Vollmar, Camilla Rothe, Michael Hoelscher, Tobias Bleicker, Sebastian Brünink, Julia Schneider, Rosina Ehmann, Katrin Zwirglmaier, Christian Drosten, Clemens Wendtner: Virological assessment of hospitalized cases of coronavirus disease 2019. In: medRxiv. 9. März 2020, doi:10.1101/2020.03.05.20030502 (englisch).
- ↑ Christian Drosten et al.: An analysis of SARS-CoV-2 viral load by patient age. pdf (pdf); zuletzt abgerufen am 11. August 2020
- ↑ Ong SWX, Tan YK, Chia PY, et al. , JAMA online, 4. März 2020: [doi:10.1001/jama.2020.3227 Air, Surface Environmental, and Personal Protective Equipment Contamination by Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) From a Symptomatic Patient.]
- ↑ FAQ des Bundesinstitutes für Risikobewertung (BfR) vom 14. Mai 2020 (pdf)
- ↑ a b Günter Kampf, Daniel Todt, Stephanie Pfaender, Eike Steinmann: Persistence of coronaviruses on inanimate surfaces and its inactivation with biocidal agents. In: The Journal of Hospital Infection. 6. Februar 2020, doi:10.1016/j.jhin.2020.01.022 (englisch).
- ↑ Meike Drießen: Wie lang Coronaviren auf Flächen überleben und wie man sie inaktiviert. In: Website Informationsdienst Wissenschaft (idw). 7. Februar 2020, abgerufen am 8. Februar 2020.
- ↑ ECDC : Coronavirus disease 2019 (COVID-19) pandemic: increased transmission in the EU/EEA and the UK – seventh update, 25. März 2020, zuletzt abgerufen am 19. April 2020
- ↑ News Release: New coronavirus stable for hours on surfaces - SARS-CoV-2-stability similar to original SARS virus., Pressemitteilung des NIH vom 19. März 2020
- ↑ Alex H. Chin et al.: Stability of SARS-CoV-2 in different environmental conditions. Lancet Microbe, 2. April 2020, doi:10.1016/S2666-5247(20)30003-3
- ↑ Charleen Yeo, Sanghvi Kaushal, Danson Yeo: Enteric involvement of coronaviruses: is faecal–oral transmission of SARS-CoV-2 possible? Lancet, 19. Februar 2020 doi:org10.1016/ S2468-1253(20)30048-0
- ↑ Wang W, Xu Y, Gao R, et al. Detection of SARS-CoV-2 in Different Types of Clinical Specimens. JAMA. Published online March 11, 2020. doi:10.1001/jama.2020.3786
- ↑ Xiao F, Sun J, Xu Y, Li F, Huang X, Li H, et al. Infectious SARS-CoV-2 in feces of patient with severe COVID-19. Emerg Infect Dis. 18. Mai 2020 doi:10.3201/eid2608.200681
- ↑ Huijun Chen, Juanjuan Guo, Chen Wang, Fan Luo, Xuechen Yu, Wei Zhang, Jiafu Li, Dongchi Zhao, Dan Xu, Qing Gong, Jing Liao, Huixia Yang, Wei Hou, Yuanzhen Zhang: Clinical characteristics and intrauterine vertical transmission potential of COVID-19 infection in nine pregnant women: a retrospective review of medical records. In: The Lancet. 12. Februar 2020, doi:10.1016/S0140-6736(20)30360-3 (englisch).
- ↑ Min Wei, Jingping Yuan, Yu Liu, Tao Fu, Xue Yu, Zhi-Jiang Zhang: Novel Coronavirus Infection in Hospitalized Infants Under 1 Year of Age in China. In: Journal of the American Medical Association. 14. Februar 2020, doi:10.1001/jama.2020.2131 (englisch).
- ↑ Vivanti, A.J., Vauloup-Fellous, C., Prevot, S. et al. Transplacental transmission of SARS-CoV-2 infection. Nat Commun 11, 3572 (2020). doi:10.1038/s41467-020-17436-6
- ↑ Robert Koch-Institut: SARS-CoV-2. Steckbrief zur Coronavirus-Krankheit-2019 (COVID-19) > Informationen aus internationalen Studien. 17. April 2020, abgerufen am 24. April 2020.
- ↑ a b Report of the WHO-China Joint Mission on Coronavirus Disease 2019 (COVID-19). (PDF; 1,6 MB) 16–24 February 2020. Weltgesundheitsorganisation (WHO), 28. Februar 2020, abgerufen am 2. März 2020.
- ↑ Severe Outcomes Among Patients with Coronavirus Disease 2019 (COVID-19) — United States, February 12–March 16, 2020. In: Morbidity and Mortality Weekly Report. Band 69. Centers for Disease Control and Prevention, 18. März 2020, doi:10.15585/mmwr.mm6912e2 (englisch).
- ↑ Xiaoxia Lu, Liqiong Zhang, Hui Du et al.: SARS-CoV-2 Infection in Children. NEJM, 18. März 2020, doi:10.1056/NEJMc2005073
- ↑ Daniel F. Gudbjartsson: Spread of SARS-CoV-2 in the Icelandic Population. NEJM, 14. April 2020, doi:10.1056/NEJMoa2006100
- ↑ Yuanyuan Dong: Epidemiology of COVID-19 Among Children in China. Pediatrics, 1. April 2020, doi:10.1542/peds.2020-0702
- ↑ Park YJ, Choe YJ, Park O, Park SY, Kim YM, Kim J, et al. Contact tracing during coronavirus disease outbreak, South Korea, 2020. Emerg Infect Dis. 2020 Oct doi:10.3201/eid2610.201315
- ↑ Davi Ellinghaus et al.: The ABO blood group locus and a chromosome 3 gene cluster associate with SARS-CoV-2 respiratory failure in an Italian-Spanish genome-wide association analysis. In: MedRxiv. 2. Juni 2020, doi:10.1101/2020.05.31.20114991 (englisch).
- ↑ a b c Q. Li, X. Guan, P. Wu et al.: Early Transmission Dynamics in Wuhan, China, of Novel Coronavirus–Infected Pneumonia. In: The New England Journal of Medicine. 29. Januar 2020, doi:10.1056/NEJMoa2001316 (englisch).
- ↑ Joseph T. Wu, Kathy Leung, Gabriel M. Leung: Nowcasting and forecasting the potential domestic and international spread of the 2019-nCoV outbreak originating in Wuhan, China: a modelling study. In: The Lancet. 31. Januar 2020, doi:10.1016/S0140-6736(20)30260-9 (englisch).
- ↑ Sheng Zhang et al.: "(COVID-19) and the probable outbreak size on the Diamond Princess cruise ship: A data-driven analysis.", International Journal of Infectious Diseases, 22. Februar 2020, doi:10.1016/j.ijid.2020.02.033
- ↑ Tao Liu, Jianxiong Hu, Jianpeng Xiao, Guanhao He, Min Kang, Zuhua Rong, Lifeng Lin, Haojie Zhong, Qiong Huang, Aiping Deng, Weilin Zeng, Xiaohua Tan, Siqing Zeng, Zhihua Zhu, Jiansen Li, Dexin Gong, Donghua Wan, Shaowei Chen, Lingchuan Guo, Yan Li, Limei Sun, Wenjia Liang, Tie Song, Jianfeng He, Wenjun Ma: Time-varying transmission dynamics of Novel Coronavirus Pneumonia in China. In: bioRxiv. 13. Februar 2020, doi:10.1101/2020.01.25.919787 (englisch).
- ↑ Ying Liu, Albert A. Gayle, Annelies Wilder-Smith, Joacim Rocklöv: The reproductive number of COVID-19 is higher compared to SARS coronavirus. In: Journal of Travel Medicine. 13. Februar 2020, S. taaa021, doi:10.1093/jtm/taaa021 (englisch).
- ↑ Sanche S, Lin YT, Xu C, Romero-Severson E, Hengartner N, Ke R: High Contagiousness and Rapid Spread of Severe Acute Respiratory Syndrome Coronavirus 2. In: Emerging Infectious Diseases. Band 26, Nr. 7, 2020, doi:10.3201/eid2607.200282 (englisch, Early Release).
- ↑ COVID-19 twice as contagious as previously thought – CDC study. thinkpol.ca, 8. April 2020, abgerufen am 9. April 2020.
- ↑ Shen, Ye and Xu, Wenjie and Li, Changwei and Handel, Andreas and Martinez, Leonardo and Ling, Feng and Ebell, Mark and Fu, Xiaofei and Pan, Jinren and Ren, Jiangping and Gu, Weiling and Chen, Enfu,: "A Cluster of COVID-19 Infections Indicating Person-To-Person Transmission among Casual Contacts from Social Gatherings: An Outbreak Case-Contact Investigation", 28. März 2020, SSRN:Abstract, (en), doi:10.2139/ssrn.3563064.
- ↑ Luca Ferretti, Christophe Fraser et al.,"Quantifying Sars-Cov-2 transmission suggests epidemic control with digital contact tracing", Science, 31. März 2020
- ↑ Kai Kupferschmidt: "Why do some COVID-19 patients infect many others, whereas most don’t spread the virus at all?", Science, 19. Mai 2020
- ↑ RKI: 10. Inkubationszeit und serielles Intervall RKI SARS-CoV-2 Steckbrief zur Coronavirus-Krankheit-2019 (COVID-19), Stand 7. August 2020
- ↑ Coronavirus disease 2019 (COVID-19). (PDF; 1,1 MB) Situation Report – 30. Weltgesundheitsorganisation (WHO), 19. Februar 2020, abgerufen am 23. Februar 2020.
- ↑ Eunjung Lee et al.:"Clinical Course and Molecular Viral Shedding Among Asymptomatic and Symptomatic Patients With SARS-CoV-2 Infection in a Community Treatment Center in the Republic of Korea", JAMA, 6 August 2020. doi:10.1001/jamainternmed.2020.3862
- ↑ Camilla Rothe, Mirjam Schunk, Peter Sothmann et al.: Transmission of 2019-nCoV Infection from an Asymptomatic Contact in Germany. In: The New England Journal of Medicine. 30. Januar 2020, doi:10.1056/NEJMc2001468 (englisch).
- ↑ Sandra Ciesek et al.: Evidence of SARS-CoV-2 Infection in Returning Travelers from Wuhan, China. The New England Journal of Medicine, 18. Februar 2018 doi:10.1056/NEJMc2001899
- ↑ Jing Liu: Asymptomatic cases in a family cluster with SARS-CoV-2 infection. Lancet, 19. Februar 2020, doi:10.1016/S1473-3099(20)30114-6
- ↑ 2019-nCoV offenbar schon bei sehr leichten Symptomen übertragbar. In: Website Deutsches Ärzteblatt. 4. Februar 2020, abgerufen am 5. Februar 2020.
- ↑ a b Lars Fischer, Alina Schadwinkel: Verursacht das Coronavirus Engpässe bei Medikamenten? Stammt das Virus aus dem Pangolin? Website Spektrum.de, 10. Februar 2020, abgerufen am 15. Februar 2020.
- ↑ Yan Bai, Lingsheng Yao, Tao Wei et al.: Presumed Asymptomatic Carrier Transmission of COVID-19. In: Journal of the American Medical Association. 21. Februar 2020, doi:10.1001/jama.2020.2565 (englisch).
- ↑ Hu, Z., Song, C., Xu, C. et al. Clinical characteristics of 24 asymptomatic infections with COVID-19 screened among close contacts in Nanjing, China. Sci. China Life Sci. 63, 706–711 (2020). doi:10.1007/s11427-020-1661-4
- ↑ Liu J, Huang J, Xiang D. Large SARS-CoV-2 outbreak caused by asymptomatic traveler, China. Emerg Infect Dis. 2020 Sep [date cited]. https://doi.org/10.3201/eid2609.201798
- ↑ a b F. Zhou et al.: Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet, 9. März 2020 doi:10.1016/S0140-6736(20)30566-3
- ↑ Tapiwa Ganyani et al.: Estimating the generation interval for COVID-19 based on symptom onset data. medRxiv, 8. März 2020, doi:10.1101/2020.03.05.20031815
- ↑ Hiroshi Nishiura, Natalie Linton, Andrei Akhmetzhanov: Serial interval of novel 1 coronavirus (COVID-19) infections. Preprint, 2020, medRxive, doi: https://doi.org/10.1101/2020.02.03.20019497, abgerufen am 25. März 2020
- ↑ Zhanwei Du, Lin Wang, Lauren Meyers u. a.: The serial interval of COVID-19 from publicly reported confirmed cases. Preprint, CDC Emergent Effective Diseases Research Letter 2020 (CDC, Abstract abgerufen am 25. März 2020)
- ↑ Schätzung des seriellen Intervalles von COVID-19, Österreich, Abbildung 1, 2020, AGES, TU Graz
- ↑ Liang Peng et al.: Recurrence of positive SARS-CoV-2 RNA in COVID-19: A case report. International Journal of Infectious Diseases, Volume 93, April 2020, Pages 297–299, doi:10.1016/j.ijid.2020.03.003
- ↑ Chen C, Gao G, Xu Y, et al. SARS-CoV-2–Positive Sputum and Feces After Conversion of Pharyngeal Samples in Patients With COVID-19. Ann Intern Med. 2020; 30. März 2020, doi:10.7326/M20-0991
- ↑ a b 2019-nCoV: Erste Bilder vom Virus und Erkenntnisse zum klinischen Verlauf. In: Website Deutsches Ärzteblatt. 27. Januar 2020, abgerufen am 11. Februar 2020.
- ↑ Xi He, Gabriel Leung u. a.: Temporal dynamics in viral shedding and transmissibility of COVID-19, Nature Medicine, 15. April 2020
- ↑ a b Peng Zhou, Xing-Lou Yang, Xian-Guang Wang et al.: A pneumonia outbreak associated with a new coronavirus of probable bat origin. In: Nature. 3. Februar 2020, doi:10.1038/s41586-020-2012-7 (englisch, dieser Artikel wurde am 23. Januar 2020 vorab ohne Peer-Review auf bioRxiv veröffentlicht).
- ↑ a b Markus Hoffmann, Hannah Kleine-Weber, Simon Schroeder, Christian Drosten, Stefan Pöhlmann et al.: SARS-CoV-2 Cell Entry Depends on ACE2 and TMPRSS2 and Is Blocked by a Clinically Proven Protease Inhibitor. In: Cell. 4. März 2020, doi:10.1016/j.cell.2020.02.052 (englisch).
- ↑ a b Wang, X., Xu, W., Hu, G. et al.: SARS-CoV-2 infects T lymphocytes through its spike protein-mediated membrane fusion. Cell Mol Immunol (2020). doi:10.1038/s41423-020-0424-9
- ↑ Sungnak, W., Huang, N., Bécavin, C. et al.: SARS-CoV-2 entry factors are highly expressed in nasal epithelial cells together with innate immune genes. Nature Medicine (2020). doi:10.1038/s41591-020-0868-6
- ↑ Carly G. K. Ziegler et al.: "SARS-CoV-2 receptor ACE2 is an interferon-stimulated gene in human airway epithelial cells and is detected in specific cell subsets across tissues", cell, doi:10.1016/j.cell.2020.04.035
- ↑ a b Yu Zhao, Zixian Zhao, Yujia Wang, Yueqing Zhou, Yu Ma, Wei Zuo: Single-cell RNA expression profiling of ACE2, the putative receptor of Wuhan 2019-nCov. In: BioRxiv. 26. Januar 2020, doi:10.1101/2020.01.26.919985 (englisch).
- ↑ a b Haibo Zhang, Josef M. Penninger, Yimin Li, Nanshan Zhong & Arthur S. Slutsky: Angiotensin‑converting enzyme 2 (ACE2) as a SARS‑CoV‑2 receptor: molecular mechanisms and potential therapeutic target. In: Intensive Care Medicine. 3. März 2020, doi:10.1007/s00134-020-05985-9 (englisch).
- ↑ Daniel Lingenhöhl: Enzym lässt Männer häufiger und schwerer erkranken. In: Spektrum. 11. Mai 2020, abgerufen am 14. Mai 2020.
- ↑ Soeren Lukassen, Robert Lorenz et al.: SARS‐CoV‐2 receptor ACE2 and TMPRSS2 are primarily expressed in bronchial transient secretory cells. In: EMBO J. 14. April 2020, doi:10.15252/embj.20105114 (englisch).
- ↑ Hans Clevers et al.: SARS-CoV-2 productively infects human gut enterocytes. Science, 1. Mai 2020 doi:10.1126/science.abc1669
- ↑ Bin Cao et al.: SARS-CoV-2 and viral sepsis: observations and hypotheses. Lancet, 17. April 2020, doi:10.1016/S0140-6736(20)30920-X
- ↑ Frank Ruschitzka et al.: Endothelial cell infection and endotheliitis in COVID-19. Lancet, 17. April 2020, doi:10.1016/S0140-6736(20)30937-5
- ↑ Gianpaolo Toscano et al.:Guillain–Barré Syndrome Associated with SARS-CoV-2. NEJM, 17. April 2020, doi:10.1056/NEJMc2009191
- ↑ Takeshi Moriguchi et al.: A first case of meningitis/encephalitis associated with SARS-Coronavirus-2, 2020-03-25, IIJD International Journal of Infectious Diseases, doi:10.1016/j.ijid.2020.03.062
- ↑ Luciano Gattinoni et al.: COVID-19 pneumonia: different respiratory treatments for different phenotypes? Intensive Care Medicine, 14. April 2020, doi:10.1007/s00134-020-06033-2
- ↑ a b Positionspapier zur praktischen Umsetzung der apparativen Differenzialtherapie der akuten respiratorischen Insuffizienz bei COVID-19. (PDF) In: Website DGP. 17. April 2020, abgerufen am 17. April 2020.
- ↑ John J. Marini, Luciano Gattinoni: Management of COVID-19 Respiratory Distress, JAMA, 2020-04-22, doi:10.1001/jama.2020.6825
- ↑ Copin, M., Parmentier, E., Duburcq, T. et al. Time to consider histologic pattern of lung injury to treat critically ill patients with COVID-19 infection. Intensive Care Med, 23. April 2020 doi:10.1007/s00134-020-06057-8
- ↑ Danny Jonigk et al.: Pulmonary Vascular Endothelialitis, Thrombosis, and Angiogenesis in Covid-19. NEJM, 21. Mai 2020, doi:10.1056/NEJMoa2015432.
- ↑ Hui Li, Bin Cao et al.: SARS-CoV-2 and viral sepsis: observations and hypotheses. Lancet, 17. April 2020, doi:10.1016/S0140-6736(20)30920-X
- ↑ Christian R. Schulze-Florey et al. : Reappearance of effector T cells is associated with recovery from COVID-19. EBioMedicine, Volume 57, July 2020, 102885, doi:10.1016/j.ebiom.2020.102885
- ↑ Galit Alter et al. : Distinct early serological signatures track with SARS-CoV-2 survival. Immunity, 23. Juli 2020, doi:10.1016/j.immuni.2020.07.020.
- ↑ S. Eguchi, T. Kawai, R. Scalia, V. Rizzo: Understanding Angiotensin II Type 1 Receptor Signaling in Vascular Pathophysiology. In: Hypertension. Band 71, Nummer 5, 05 2018, S. 804–810, doi:10.1161/HYPERTENSIONAHA.118.10266, PMID 29581215, PMC 5897153 (freier Volltext) (Review).
- ↑ a b M. Murakami, D. Kamimura, T. Hirano: Pleiotropy and Specificity: Insights from the Interleukin 6 Family of Cytokines. In: Immunity. Band 50, Nummer 4, 04 2019, S. 812–831, doi:10.1016/j.immuni.2019.03.027, PMID 30995501 (Review).
- ↑ Toshio Hirano, Masaaki Murakami: COVID-19: A New Virus, but a Familiar Receptor and Cytokine Release Syndrome, Cell, 22. April 2020, doi:10.1016/j.immuni.2020.04.003
- ↑ Blanco-Melo D, Nilsson-Payant BE, Liu WC, et al. Imbalanced Host Response to SARS-CoV-2 Drives Development of COVID-19. Cell. 2020;181(5):1036-1045.e9. doi:10.1016/j.cell.2020.04.026
- ↑ Jiang, H., Zhang, H., Meng, Q. et al. SARS-CoV-2 Orf9b suppresses type I interferon responses by targeting TOM70. Cell Mol Immunol (2020). https://doi.org/10.1038/s41423-020-0514-8
- ↑ Shaobo Shi, Mu Qin, Bo Shen et al.: Association of Cardiac Injury With Mortality in Hospitalized Patients With COVID-19 in Wuhan, China. In: JAMA Cardiology. 25. März 2020, doi:10.1001/jamacardio.2020.0950 (englisch).
- ↑ Riccardo M. Inciardi et al.: Cardiac Involvement in a Patient With Coronavirus Disease 2019 (COVID-19). JAMA Cardiol, 27. März 2020, doi:10.1001/jamacardio.2020.1096.
- ↑ Yongwen Chen et al.: Human Kidney is a Target for Novel Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV-2) Infection. medRxiv, 10. April 2020, doi:10.1101/2020.03.04.20031120
- ↑ Royal College of Paediatrics and Child Health: Guidance: "Paediatric multisystem inflammatory syndrome temporally associated with COVID-19" (Volltext, PDF) In: Webseite RCPCH (englisch)
- ↑ Jones VG, Mills M, Suarez D, et al. "COVID-19 and Kawasaki disease: novel virus and novel case". Hosp Pediatr. 2020; doi:10.1542/hpeds.2020-0123
- ↑ Multisystem inflammatory syndrome in children and adolescents with COVID-19. In: Scientific brief, who.int. WHO, 15. Mai 2020, abgerufen am 17. Mai 2020 (englisch).
- ↑ A. Randolph et al.: "Multisystem Inflammatory Syndrome in U.S. Children and Adolescents"; NEJM, 29. Juni 2020; doi:10.1056/NEJMoa2021680
- ↑ a b Cristina Menni et al.: Loss of smell and taste in combination with other symptoms is a strong predictor of COVID-19 infection. medRxiv, 7. April 2020, doi:10.1101/2020.04.05.20048421
- ↑ Claire Hopkins: Loss of sense of smell as marker of COVID-19 infection. In: Ear, Nose and Throat surgery body of United Kingdom. Abgerufen am 28. März 2020.
- ↑ Gareth Iacobucci: Sixty seconds on ... anosmia. In: BMJ. Vol. 368, 2020, ISSN 1756-1833, S. m1202, doi:10.1136/bmj.m1202, PMID 32209546.
- ↑ a b CH Yan et al.: Association of chemosensory dysfunction and Covid-19 in patients presenting with influenza-like symptoms. Int Forum Allergy Rhinol. 2020 Apr 12. doi:10.1002/alr.22579
- ↑ Neues Coronavirus – Informationen für die hausärztliche Praxis. DEGAM S1-Handlungsempfehlung. AWMF-Register-Nr. 053-054. Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin e.V., 20. März 2020 (awmf.org [PDF; abgerufen am 26. März 2020]).
- ↑ Jasper Fuk-Woo Chan, Shuofeng Yuan, Kin-Hang Kok et al.: A familial cluster of pneumonia associated with the 2019 novel coronavirus indicating person-to-person transmission: a study of a family cluster. In: The Lancet. 24. Januar 2020, doi:10.1016/S0140-6736(20)30154-9 (englisch).
- ↑ a b C. Huang, Y. Wang, X. Li et al.: Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. In: The Lancet. 24. Januar 2020, doi:10.1016/S0140-6736(20)30183-5 (englisch).
- ↑ David H. Brann et al.: Non-neural expression of SARS-CoV-2 entry genes in the olfactory epithelium suggests mechanisms underlying anosmia in COVID-19 patients. biorxiv, doi:10.1101/2020.03.25.009084
- ↑ Nanshan Chen, Min Zhou, Xuan Dong et al.: Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. In: The Lancet. 30. Januar 2020, doi:10.1016/S0140-6736(20)30211-7.
- ↑ Jennifer Couzin-Frankel: The mystery of the pandemic's ‘happy hypoxia’. Science, 1. Mai 2020, doi:10.1126/science.368.6490.455
- ↑ L. Meng et al.: Intubation and Ventilation amid the COVID-19 Outbreak: Wuhan's Experience. Anesthesiology, 26. März 2020, PMID 32195705
- ↑ J. F. Bermejo-Martin, R. Almansa u. a.: Lymphopenic community acquired pneumonia as signature of severe COVID-19 infection. In: The Journal of Infection. [elektronische Veröffentlichung vor dem Druck] März 2020, doi:10.1016/j.jinf.2020.02.029, PMID 32145214.
- ↑ Janne Kieselbach: Coronavirus: Trifft es Männer härter? Abgerufen am 31. März 2020.
- ↑ Katarina Zimmer: Why Some COVID-19 Cases Are Worse than Others. In: the-scientist.com. 24. Februar 2020, abgerufen am 22. März 2020 (englisch).
- ↑ P. Mehta, D. F. McAuley u. a.: COVID-19: consider cytokine storm syndromes and immunosuppression. In: The Lancet. [elektronische Veröffentlichung vor dem Druck] März 2020, doi:10.1016/S0140-6736(20)30628-0, PMID 32192578.
- ↑ Sven Siebenand: Diagnosestellung: Lymphopenie als Marker für schweren Verlauf von Covid-19. In: pharmazeutische-zeitung.de. 16. März 2020, abgerufen am 22. März 2020.
- ↑ Dreher M, Kersten A, et al.: The characteristics of 50 hospitalized COVID-19 patients with and without ARDS. In: Dtsch Arztebl Int 2020,. 1. April 2020, abgerufen am 4. April 2020.
- ↑ a b c d e Falldefinition Coronavirus-Krankheit-2019 (COVID-19). (PDF; 82 kB) In: Website des Robert Koch-Instituts. 29. Mai 2020, abgerufen am 19. Juni 2020.
- ↑ a b c d e f g COVID-19 Verdacht: Maßnahmen und Testkriterien – Orientierungshilfe für Ärztinnen und Ärzte. (PDF; 106 kB) In: Website des Robert Koch-Instituts. 6. April 2020, abgerufen am 13. April 2020.
- ↑ COVID-19: Bin ich betroffen und was ist zu tun? Orientierungshilfe für Bürgerinnen und Bürger. (PDF) In: rki.de. Robert Koch-Institut, 9. April 2020, abgerufen am 13. April 2020.
- ↑ Victor M Corman, Olfert Landt, Marco Kaiser, Richard Molenkamp, Adam Meijer: Detection of 2019 novel coronavirus (2019-nCoV) by real-time RT-PCR. In: Eurosurveillance. Band 25, Nr. 3, 23. Januar 2020, ISSN 1560-7917, doi:10.2807/1560-7917.ES.2020.25.3.2000045, PMID 31992387, PMC 6988269 (freier Volltext) – (eurosurveillance.org [abgerufen am 15. Mai 2020]).
- ↑ a b c d e Laboratory testing for 2019 novel coronavirus (2019-nCoV) in suspected human cases. In: Website WHO. Weltgesundheitsorganisation (WHO), 19. März 2020, abgerufen am 26. März 2020 (englisch).
- ↑ Roman Wölfel, Victor M. Corman, Wolfgang Guggemos, Michael Seilmaier, Sabine Zange: Virological assessment of hospitalized patients with COVID-2019. In: Nature. 1. April 2020, ISSN 1476-4687, S. 1–10, doi:10.1038/s41586-020-2196-x (nature.com [abgerufen am 5. April 2020]).
- ↑ Diese Institute bieten den SARS-CoV-2 PCR Test an. In: Website Gesellschaft für Virologie e.V. (GfV). Abgerufen am 13. April 2020.
- ↑ a b c d Jaffar Al-Tawfiq, Ziad A. Memish: Diagnosis of SARS-CoV-2 Infection based on CT scan vs. RT-PCR: Reflecting on Experience from MERS-CoV. In: The Journal of Hospital Infection. 5. März 2020, doi:10.1016/j.jhin.2020.03.001 (englisch).
- ↑ a b Global Surveillance for human infection with coronavirus disease (COVID-19). Weltgesundheitsorganisation (WHO), 20. März 2020, abgerufen am 13. April 2020 (englisch).
- ↑ Wenling Wang, Yanli Xu, Ruqin Gao et al.: Detection of SARS-CoV-2 in Different Types of Clinical Specimens. In: JAMA. 11. März 2020, doi:10.1001/jama.2020.3786 (englisch).
- ↑ Ai T et al.: Correlation of Chest CT and RT-PCR Testing in Coronavirus Disease 2019 (COVID-19) in China: A Report of 1014 Cases. Radiology 26. Februar 2020, doi:10.1148/radiol.2020200642
- ↑ Hinweise zur Testung von Patienten auf Infektion mit dem neuartigen Coronavirus SARS-CoV-2. In: Website des Robert Koch-Instituts (RKI). 21. März 2020, abgerufen am 26. März 2020.
- ↑ Anja Martini, Christian Drosten: Coronavirus-Update. (PDF; 136 kB) Folge 22. In: ndr.de. Norddeutscher Rundfunk, 26. März 2020, S. 1–8, abgerufen am 27. März 2020.
- ↑ CDC Tests for 2019-nCoV. In: Website der US-amerikanischen Centers for Disease Control and Prevention (CDC). 5. Februar 2020, abgerufen am 10. Februar 2020 (englisch).
- ↑ Ria Lassaunière, Anders Frische, Zitta B. Harboe, Alex C. Y. Nielsen, Anders Fomsgaard, Karen A. Krogfelt, Charlotte S. Jørgensen: Evaluation of nine commercial SARS-CoV-2 immunoassays. In: MedRxiv. 10. April 2020, doi:10.1101/2020.04.09.20056325.
- ↑ Heshui Shi, Xiaoyu Han, Nanchuan Jiang, Yukun Cao, Osamah Alwalid, Jin Gu, Yanqing Fan, Chuansheng Zheng: Radiological findings from 81 patients with COVID-19 pneumonia in Wuhan, China: a descriptive study. In: The Lancet Infectious Diseases. 24. Februar 2020, doi:10.1016/S1473-3099(20)30086-4 (englisch).
- ↑ a b Jinnong Zhang, Luqian Zhou, Yuqiong Yang, Wei Peng, Wenjing Wang, Xuelin Chen: Therapeutic and triage strategies for 2019 novel coronavirus disease in fever clinics. In: The Lancet Respiratory Medicine. 13. Februar 2020, doi:10.1016/S2213-2600(20)30071-0 (englisch).
- ↑ Yi Huang, Sihan Wang, Yue Liu, Yaohui Zhang, Chuyun Zheng, Yu Zheng, Chaoyang Zhang, Weili Min, Huihui Zhou, Ming Yu, Mingjun Hu: A Preliminary Study on the Ultrasonic Manifestations of Peripulmonary Lesions of Non-Critical Novel Coronavirus Pneumonia (COVID-19). In: SSRN. 28. Februar 2020, doi:10.2139/ssrn.3544750 (englisch).
- ↑ Xingzhi Xie, Zheng Zhong, Wei Zhao, Chao Zheng, Fei Wang, Jun Liu: Chest CT for Typical 2019-nCoV Pneumonia: Relationship to Negative RT-PCR Testing. In: Radiology. 12. Februar 2020, S. 1–11, doi:10.1148/radiol.2020200343 (englisch).
- ↑ Kai Kupferschmidt, Jon Cohen: WHO launches global megatrial of the four most promising coronavirus treatments. In: Science. 22. März 2020, abgerufen am 23. März 2020.
- ↑ ACTT-1 Study Group Members : Remdesivir for the Treatment of Covid-19 — Preliminary Report. NEJM, doi:10.1056/NEJMoa2007764
- ↑ EMA-Factsheet Veklury, zuletzt abgerufen am 3. August 2020
- ↑ a b c Stefan Kluge : S1-Leitlinie : Empfehlungen zur intensivmedizinischen Therapie von Patienten mit COVID-19. 21. Juli 2020, Version 3 ; zuletzt abgerufen am 3. August 2020
- ↑ Manli Wang, Ruiyuan Cao, Leike Zhang, Xinglou Yang, Jia Liu, Mingyue Xu, Zhengli Shi, Zhihong Hu, Wu Zhong, Gengfu Xiao: Remdesivir and chloroquine effectively inhibit the recently emerged novel coronavirus (2019-nCoV) in vitro. Letter to the Editor. In: Cell Research. Band 30, 4. Februar 2020, doi:10.1038/s41422-020-0282-0.
- ↑ Mitteilung der WHO, zuletzt abgerufen am 19. Juni 2020
- ↑ Mitteilung der FDA vom 15. Juni 2020, zuletzt abgerufen am 19. Juni 2020
- ↑ Maisonnasse, P., Guedj, J., Contreras, V. et al. Hydroxychloroquine use against SARS-CoV-2 infection in non-human primates. Nature (2020). doi:10.1038/s41586-020-2558-4
- ↑ Hoffmann, M., Mösbauer, K., Hofmann-Winkler, H. et al. Chloroquine does not inhibit infection of human lung cells with SARS-CoV-2. Nature (2020). doi:10.1038/s41586-020-2575-3
- ↑ Boulware DR, Pullen MF, Bangdiwala AS, et al. A Randomized Trial of Hydroxychloroquine as Postexposure Prophylaxis for Covid-19 [published online ahead of print, 2020 Jun 3]. N Engl J Med. 2020;NEJMoa2016638. doi:10.1056/NEJMoa2016638
- ↑ RoActemra - tocilizumab Committee for Medicinal Products for Human Use (CHMP), vom 28. Juni 2018
- ↑ Tocilizumab (RoActemra, Actemra) gegen COVID-19. In: arznei-news.de. 19. März 2020, abgerufen am 16. April 2020.
- ↑ Christina Müller: COVID-19: Tocilizumab scheitert in Phase III. 29. Juli 2020, abgerufen am 31. Juli 2020.
- ↑ James M. Musser et al.:"Treatment of COVID-19 Patients with Convalescent Plasma Reveals a Signal of Significantly Decreased Mortality", Am. Journal of Pathology, 10. August 2020, doi:10.1016/j.ajpath.2020.08.001
- ↑ Bart Rijnders et al.:"Convalescent Plasma for COVID-19. A randomized clinical trial", medRxiv, 3. Juli 2020, doi: 10.1101/2020.07.01.20139857
- ↑ Li L, Zhang W, Hu Y, et al.:"Effect of Convalescent Plasma Therapy on Time to Clinical Improvement in Patients With Severe and Life-threatening COVID-19: A Randomized Clinical Trial", JAMA, 3. Juni, 2020, 324(5):460–470. doi:10.1001/jama.2020.10044
- ↑ Robert E. Fowelr: Care for Critically Ill Patients With COVID-19. Journal of the American Medical Association, 11. März 2020 doi:10.1001/jama.2020.3633
- ↑ RECOVERY (Randomised Evaluation of COVid-19 thERapY)
- ↑ RECOVERY Collaborative Group: Effect of Dexamethasone in Hospitalized Patients with COVID-19: Preliminary Report. 17. Juli 2020, NEJM, doi:10.1056/NEJMoa20214363
- ↑ Waleed Alhazzani et al. : Surviving Sepsis Campaign: Guidelines on the Management of Critically Ill Adults with Coronavirus Disease 2019 (COVID-19). Crit Care Med 21. April 2020, PMID 32224769
- ↑ DGP: "Therapie mit Dexamethason bei Patienten mit COVID-19",(PDF) Positiospapier DGP (Deutsche Gesellschaft f. Pneumologie), 28. Juli 2020, abgerufen am 7. August 2020
- ↑ Häusliche Isolierung bei bestätigter COVID-19-Erkrankung. (PDF) In: Merkblatt für Patienten und Angehörige. Robert Koch-Institut, 2020, abgerufen am 25. März 2020.
- ↑ a b Fernando J. Martinez et al. : Severe Covid-19. NEJM, 5. Mai 2020, doi:10.1056/NEJMcp2009575
- ↑ Dominic Wichmann et al.: "Autopsy Findings and Venous Thromboembolism in Patients With COVID-19", ACP-Journals, 6. Mai 2020, doi:10.7326/M20-2003
- ↑ RKI Steckbrief SARS-CoV2, Abschnitt Fall-Verstorbenen-Anteil, Letalität, Stand : 7. August 2020, zuletzt abgerufen am 13. August 2020
- ↑ Modellrechnung zu weiteren Ansteckungen – ZIB Spezial: Coronavirus – Auswirkungen auf Österreich vom 10.03.2020 um 20:15 Uhr. Abgerufen am 12. März 2020.
- ↑ Franz Wiesbauer: Franz Wiesbauer. Abgerufen am 12. März 2020. verweist auf M. Joannidis, S. J. Klein, P. Metnitz, A. Valentin: Vergütung intensivmedizinischer Leistungen in Österreich. In: Medizinische Klinik – Intensivmedizin und Notfallmedizin. Band 113, Nr. 1, 1. Februar 2018, ISSN 2193-6226, S. 28–32, doi:10.1007/s00063-017-0391-9.
- ↑ M. Joannidis, S. J. Klein, P. Metnitz, A. Valentin: Vergütung intensivmedizinischer Leistungen in Österreich. In: Medizinische Klinik – Intensivmedizin und Notfallmedizin. Band 113, Nr. 1, 1. Februar 2018, ISSN 2193-6226, S. 28–32, doi:10.1007/s00063-017-0391-9.
- ↑ Andres Wysling, Rom: Spitäler in Norditalien nah am Kollaps – keine Intensivpflege für alte Patienten mehr? In: Neue Zürcher Zeitung. (nzz.ch [abgerufen am 12. März 2020]).
- ↑ Russell Timothy W, Hellewell Joel, Jarvis Christopher I van Zandvoort Kevin, Abbott Sam, Ratnayake Ruwan, CMMID COVID-19 working group, Flasche Stefan, Eggo Rosalind M, Edmunds W John, Kucharski Adam J . Estimating the infection and case fatality ratio for coronavirus disease (COVID-19) using age-adjusted data from the outbreak on the Diamond Princess cruise ship, February 2020. Euro Surveill. 2020;25(12):pii=2000256. https://doi.org/10.2807/1560-7917.ES.2020.25.12.2000256
- ↑ Joseph T. Wu, Kathy Leung, Mary Bushman, Nishant Kishore, Rene Niehus, Pablo M. de Salazar, Benjamin J. Cowling, Marc Lipsitch, Gabriel M. Leung et al.: Estimating clinical severity of COVID-19 from the transmission dynamics in Wuhan, China. In: Nature Medicine. 19. März 2020, doi:10.1038/s41591-020-0822-7 (englisch).
- ↑ Henrik Salje et al. : Estimating the burden of SARS-CoV-2 in France. Science, 10. Juli 2020 doi:10.1126/science.abc3517
- ↑ Feehan AK, Fort D, Garcia-Diaz J, Price-Haywood E, Velasco C, Sapp E, et al. : Seroprevalence of SARS-CoV-2 and infection fatality ratio, Orleans and Jefferson parishes, Louisiana, USA, May 2020. Emerg Infect Dis. 2020 30. Juli 2020 doi:10.3201/eid2611.203029
- ↑ Puntmann VO, Carerj ML, Wieters I, et al. Outcomes of Cardiovascular Magnetic Resonance Imaging in Patients Recently Recovered From Coronavirus Disease 2019 (COVID-19). JAMA Cardiol. Published online July 27, 2020. doi:10.1001/jamacardio.2020.3557
- ↑ Chuan Qin et al.: Reinfection could not occur in SARS-CoV-2 infected rhesus macaques. In: bioRxiv. 14. März 2020, doi:10.1101/2020.03.13.990226.
- ↑ Keine Mehrfachansteckung mit SARS-CoV-2 bei Affen. In: Deutsches Ärzteblatt. Deutscher Ärzteverlag, 18. März 2020, ehemals im (nicht mehr online verfügbar); abgerufen am 19. März 2020. (Seite nicht mehr abrufbar. Suche in Webarchiven)
- ↑ Derek Cummings et al.: A systematic review of antibody mediated immunity to coronaviruses: antibody kinetics, correlates of protection, and association of antibody responses with severity of disease. medRxiv, 17. April 2020, doi:10.1101/2020.04.14.20065771
- ↑ Jinghe Huang, Fan Wu: Neutralizing antibody responses to SARS-CoV-2 in a COVID-19 recovered patient cohort and their implications. medRxiv, 6. April 2020, doi:10.1101/2020.03.30.20047365
- ↑ Shengxiang Ge, Lei Liu, Jun Zhang, Ningshao Xia, Zhen Zhang et al.: Antibody responses to SARS-CoV-2 in patients of novel coronavirus disease 2019.Clinical Infectious Diseases, 28. März 2020, doi:10.1093/cid/ciaa344
- ↑ X. Chen, R. Li, Z. Pan et al.: Human monoclonal antibodies block the binding of SARS-CoV-2 spike protein to angiotensin converting enzyme 2 receptor. Cell Mol Immunol (2020). doi:10.1038/s41423-020-0426-7
- ↑ Julian Braun, Lucie Loyal, Marco Frentsch et al.: Presence of SARS-CoV-2-reactive T cells in COVID-19 patients and healthy donors. medRxiv, 22. April 2020 doi:10.1101/2020.04.17.20061440
- ↑ Haibo Xu et al.: Positive RT-PCR Test Results in Patients Recovered From COVID-19. JAMA, 27. Februar 2020, doi:10.1001/jama.2020.2783
- ↑ Ye Guangming et al.: Clinical characteristics of severe acute respiratory syndrome coronavirus 2 reactivation. Journal of Infection. 20. März 2020, doi:10.1016/j.jinf.2020.03.001
- ↑ Gang Xu et al. : No evidence of Re-infection or Human-to-Human Transmission in Cured COVID-19 Patients, a Retrospective Cohort Study. 18. Mai 2020, doi:10.21203/rs.3.rs-29355/v1
- ↑ Kwak Sung-un: Recovered Covid-19 patients’ testing positive result from ‘virus fragments’. Korea Biomedical Review, 29. April 2020, abrufbar als html, zuletzt abgerufen am 2. Mai 2020
- ↑ Charité Pressemitteilung: Können frühere Erkältungen die Schwere der SARS-CoV-2-Symptome beeinflussen?, Charité, 27. Juli 2020, abgerufen am 5. August 2020
- ↑ Bundesministerium für Gesundheit: Basiswissen zum Coronavirus BMG, (fortlaufende Aktualisierung), abgerufen am 6. August 2020
- ↑ Deutsche Welle: Corona und Sport: Zwei Meter reichen nicht www.dw.com, 9. April 2020
- ↑ Sciencemediacenter Podium. Drosten, Kroemer, Wendtner, Wieler: "Wie gefährlich wird das neue Coronavirus?", Sciencemediacenter, 13. Februar 2020, abgerufen am 5. August 2020
- ↑ Coronavirus disease (COVID-19) advice for the public. Weltgesundheitsorganisation (WHO), 18. März 2020, abgerufen am 2. April 2020 (englisch).
- ↑ BZgA - Infektionsschutz.de: Verdacht auf eine Infektion und Test
- ↑ Bei Corona-Verdacht nicht zum Arzt: Wie Sie sich richtig verhalten
- ↑ Coronavirus disease (COVID-19) advice for the public. Weltgesundheitsorganisation (WHO), 2020, archiviert vom (nicht mehr online verfügbar) am 15. März 2020; abgerufen am 15. März 2020 (englisch).
- ↑ Hygiene beim Husten & Niesen. Bundeszentrale für gesundheitliche Aufklärung, archiviert vom (nicht mehr online verfügbar) am 13. März 2020; abgerufen am 15. März 2020.
- ↑ Derek K Chu, Elie A Akl u. a.: Physical distancing, face masks, and eye protection to prevent person-to-person transmission of SARS-CoV-2 and COVID-19: a systematic review and meta-analysis. In: The Lancet. 1. Juni 2020, 10.1016/S0140-6736(20)31142-9.
- ↑ a b Robert-Koch Institut: Hinweise zu Reinigung und Desinfektion von Oberflächen außerhalb von Gesundheitseinrichtungen im Zusammenhang mit der COVID-19-Pandemie. RKI, Stand: 3. Juli 2020; abgerufen am 6. August 2020
- ↑ BfR Bund: Kann das neuartige Coronavirus über Lebensmittel und Gegenstände übertragen werden? BfR, Fragen und Antworten, Stand 29. Juni 2020, (auch als PDF), abgerufen am 6. August 2020
- ↑ Marianne van der Sande, Peter Teunis, Rob Sabel: Professional and Home-Made Face Masks Reduce Exposure to Respiratory Infections among the General Population. PLOS ONE, 9. Juli 2008, doi:10.1371/journal.pone.0002618
- ↑ BfArM: Hinweise des BfArM zur Verwendung von selbst hergestellten Masken (sog. „Community-Masken“), medizinischen Gesichtsmasken, sowie filtrierenden Halbmasken (FFP1, FFP2 und FFP3) im Zusammenhang mit dem Coronavirus (SARS-CoV-2 / Covid-19) BfArM, Stand 26. Juni 2020, abgerufen am 6. August 2020
- ↑ Chi Chiu Leung: Mass masking in the COVID-19 epidemic : people need guidance. Lancet, 3. März 2020, doi:10.1016/S0140-6736(20)30520-1
- ↑ Reisehinweise der deutschen Botschaft in Prag, Version vom 21. Juli 2020, zuletzt abgerufen am 6. August 2020
- ↑ Heute (AT): "Ab heute Maskenpflicht – was "oben ohne" erlaubt bleibt", Stand 24. Juli 2020, abgerufen am 6. August 2020
- ↑ mdr.de: Corona: Jena und Nordhausen führen Mundschutz-Pflicht ein | MDR.DE. Abgerufen am 3. April 2020.
- ↑ Brooks JT, Butler JC, Redfield RR.: " Universal Masking to Prevent SARS-CoV-2 Transmission—The Time Is Now.", JAMA, 14. Juli 2020. doi:10.1001/jama.2020.13107
- ↑ CDC: CDC calls on Americans to wear masks to prevent COVID-19 spread CDC, Stand 14. Juli 2020, abgerufen am 6. August 2020
- ↑ CDC: Coronavirus Disease 2019 (COVID-19) – Prevention & Treatment. 3. April 2020, abgerufen am 3. April 2020 (amerikanisches Englisch).
- ↑ Shuo Feng, Chen Shen, Nan Xia, Wei Song, Mengzhen Fan: Rational use of face masks in the COVID-19 pandemic. In: The Lancet Respiratory Medicine. Band 0, Nr. 0, 20. März 2020, ISSN 2213-2600, doi:10.1016/S2213-2600(20)30134-X, PMID 32203710 (thelancet.com [abgerufen am 27. März 2020]).
- ↑ Korinna Hennig, Christian Drosten: Coronavirusupdate. (PDF) Folge 19. In: ndr.de. Norddeutscher Rundfunk, 23. März 2020, S. 2–4, abgerufen am 25. März 2020.
- ↑ Mingming Liang, Liang Gao, Ce Cheng, Qin Zhou, John Patrick Uy, Kurt Heiner, Chenyu Sun: Efficacy of face mask in preventing respiratory virus transmission: a systematic review and meta-analysis. medRxiv, doi:10.1101/2020.04.03.20051649
- ↑ Beschluss 609 Arbeitsschutz beim Auftreten einer nicht ausreichend impfpräventablen humanen Influenza. Beschluss des Ausschusses für Biologische Arbeitsstoffe, Ausgabe Juni 2012, Anlage 2; abgerufen am 23. März 2020.
- ↑ Deutsche Gesetzliche Unfallversicherung e. V. (DGUV): FAQ Coronavirus Disease 2019 (COVID-19). Abgerufen am 26. April 2020.
- ↑ Frankfurter Rundschau: Schutz gegen das Coronavirus: Was Mundschutz- und Atemschutzmasken wirklich bringen. Abgerufen am 28. April 2020.
- ↑ Abfalltrennung in Zeiten der Coronavirus-Pandemie wichtiger denn je - BMU-Pressemitteilung. Abgerufen am 30. April 2020.
- ↑ Waste management in the context of the coronavirus crisis. (PDF) European Commission, 14. April 2020, abgerufen am 30. April 2020.
- ↑ a b c d e Hygienemaßnahmen bei der Behandlung und Pflege von COVID-19-Patienten. In: Website des Robert Koch-Instituts. 27. März 2020, abgerufen am 28. März 2020.
- ↑ Dürfen auch FFP-Masken ohne CE-Kennzeichnung verwendet und in Verkehr gebracht werden? BAuA.de, Stand: 6. April 2020; abgerufen am 13. April 2020
- ↑ Liste der vom Robert Koch-Institut geprüften und anerkannten Desinfektionsmittel und -verfahren. In: Website des Robert Koch-Instituts. 12. März 2020, abgerufen am 28. März 2020.
- ↑ Emmie de Wit, Vincent J. Munster et al.: "Aerosol and Surface Stability of SARS-CoV-2 as Compared with SARS-CoV-1", NEJM, 16. April 2020, doi:10.1056/NEJMc2004973
- ↑ Einordnung der Vorkommnisse in China von Prof. Christoph Benz. Abgerufen am 29. März 2020.
- ↑ Muss mich der Zahnarzt auch in Corona-Zeiten behandeln? br.de, 1. April 2020, abgerufen am 6. August 2020.
- ↑ Alle zahnärztlichen Behandlungen wieder möglich. In: dentalmagazin.de. 15. Mai 2020, abgerufen am 6. August 2020.
- ↑ Sars-CoV-2/COVID 19. Bundeszahnärztekammer, 27. Juli 2020, abgerufen am 6. August 2020.
- ↑ RKI - Coronavirus SARS-CoV-2 - Empfehlungen des RKI zu Hygienemaßnahmen im Rahmen der Behandlung und Pflege von Patienten mit einer Infektion durch SARS-CoV-2. Abgerufen am 30. April 2020.
- ↑ Mit Corona infizierte Abfälle entsorgen. In: Abfallmanager Medizin. Abgerufen am 30. April 2020.
- ↑ Michel Bielecki, Roland Züst, Denise Siegrist, Daniele Meyerhofer, Giovanni Andrea Gerardo Crameri: Social distancing alters the clinical course of COVID-19 in young adults: A comparative cohort study. In: Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America. 29. Juni 2020, ISSN 1537-6591, doi:10.1093/cid/ciaa889, PMID 32594121, PMC 7337655 (freier Volltext) – (nih.gov [abgerufen am 21. Juli 2020]).
- ↑ Ian Sample: Research finds huge impact of interventions on spread of Covid-19. In: The Guardian. 11. März 2020, ISSN 0261-3077 (theguardian.com [abgerufen am 11. März 2020]).
- ↑ Luca Ferretti et al.: Quantifying SARS-CoV-2 transmission suggests epidemic control with digital contact tracing. Science, 31. März 2020, doi:10.1126/science.abb6936
- ↑ Robert Koch-Institut: Informationen des Robert Koch-Instituts zu empfohlenen Infektionsschutzmaßnahmen und Zielen. In: Coronavirus SARS-CoV-2 – COVID-19. Abgerufen am 12. März 2020.
- ↑ Richard J. Hatchett, Carter E. Mecher, Marc Lipsitch: Public health interventions and epidemic intensity during the 1918 influenza pandemic. In: Proceedings of the National Academy of Sciences. Band 104, Nr. 18, 1. Mai 2007, ISSN 0027-8424, S. 7582–7587, doi:10.1073/pnas.0610941104, PMID 17416679, PMC 1849867 (freier Volltext) – (pnas.org [abgerufen am 25. März 2020]).
- ↑ Robert Koch-Institut: Optionen für Maßnahmen zur Kontaktreduzierung in Gebieten, in denen vermehrt Fälle bekannt wurden. In: Coronavirsu SARS-CoV-2 – COVID-19. 3. März 2020, abgerufen am 12. März 2020.
- ↑ a b c d Kontaktpersonennachverfolgung bei respiratorischen Erkrankungen durch das Coronavirus SARS-CoV-2. In: Website des Robert Koch-Instituts. 18. März 2020, abgerufen am 28. März 2020.
- ↑ Jon Cohen: Scientists are moving at record speed to create new coronavirus vaccines—but they may come too late. In: Science. 27. Januar 2020, doi:10.1126/science.abb0612 (englisch).
- ↑ Ärzteblatt: "CureVac-Chef: Ab Herbst könnten Zehntausende Corona-Impfstoff erhalten", Ärzteblatt, 21. März 2020, abgerufen am 6. August 2020
- ↑ Sciencemediacenter Podium: Stephan Becker, Klaus Cichutek, Florian Krammer: Impfstoff gegen das neuartige Coronavirus – Welche Hürden sind noch zu nehmen?(Audiofile + Transkript abrufbar), 6. März 2020, abgerufen am 6. August 2020
- ↑ Arturo Casadevall, Liise-anne Pirofski: "The convalescent sera option for containing COVID-19", J Clin Invest., 1. April 2020, doi:10.1172/JCI138003.
- ↑ RKI: Lieferengpässe. RKI
- ↑ KVNO: Lieferengpass Pneumokokken Impfstoff Stand 17. März 2020
- ↑ Gesundheitssenatorin begrüßt Ausweitung des Risikogebiets durch Robert-Koch-Institut. In: berlin.de. 26. Februar 2020, abgerufen am 29. Februar 2020.
- ↑ Coronavirus: Wann gilt der Katastrophenfall – und was folgt? In: rbb24.de. 26. Februar 2020, abgerufen am 29. Februar 2020.
- ↑ Empfehlungen zum Umgang mit SARS-CoV-2-infizierten Verstorbenen. In: Robert Koch Institut. 7. April 2020, abgerufen am 22. April 2020.
- ↑ Schutzpaket für mehr Coronatests und Pflege-Prämien beschlossen. Deutscher Bundestag, 14. Mai 2020, abgerufen am 14. Mai 2020.
- ↑ a b Gesetzentwurf der Fraktionen der CDU/CSU und SPD. (PDF) Entwurf eines Zweiten Gesetzes zum Schutz der Bevölkerung bei einer epidemischen Lage von nationaler Tragweite. In: Bundestags-Drucksache 19/18967. 5. Mai 2020, S. 2, 54 f., abgerufen am 14. Mai 2020.
- ↑ Empfehlungen des Robert Koch-Instituts zur Meldung von Verdachtsfällen von COVID-19. Robert Koch-Institut, 29. Mai 2020, abgerufen am 31. Mai 2020.
- ↑ Epidemiegesetz 1950. Bundesrecht konsolidiert, Gesamte Rechtsvorschrift. In: RIS. 14. Juni 2018, abgerufen am 6. März 2020: „Der Anzeigepflicht unterliegen: […] (2) Der Bundesminister für Gesundheit und Frauen kann, […], durch Verordnung weitere übertragbare Krankheiten der Meldepflicht unterwerfen oder bestehende Meldepflichten erweitern.“
- ↑ 15. Verordnung des Bundesministers für Arbeit, Soziales, Gesundheit und Konsumentenschutz betreffend anzeigepflichtige übertragbare Krankheiten 2020. In: Bundesgesetzblatt für die Republik Österreich. 26. Januar 2020, abgerufen am 4. März 2020: „Der Anzeigepflicht nach dem Epidemiegesetz1950 unterliegen Verdachts-, Erkrankungs- und Todesfälle an 2019-nCoV (‚2019 neuartiges Coronavirus‘).“
- ↑ Absonderungsverordnung. Bundesrecht konsolidiert: Gesamte Rechtsvorschrift für Absonderung Kranker, Krankheitsverdächtiger und Ansteckungsverdächtiger und Bezeichnung von Häusern und Wohnungen, Fassung vom 6. März 2020. In: RIS, Bundesrecht konsolidiert. 31. Januar 2020, abgerufen am 6. März 2020: „Bei Masern oder Infektion mit 2019-nCoV (‘2019 neuartiges Coronavirus‚) sind die Kranken und Krankheitsverdächtigen abzusondern oder nach den Umständen des Falles lediglich bestimmten Verkehrsbeschränkungen zu unterwerfen.“
- ↑ Verordnung vom 31. Jänner 2020. 21. Verordnung des Bundesministers für Soziales, Gesundheit, Pflege und Konsumentenschutz, mit der die Verordnung des Ministers des Innern im Einvernehmen mit dem Minister für Kultus und Unterricht vom 22. Februar 1915, betreffend die Absonderung Kranker, Krankheitsverdächtiger und Ansteckungsverdächtiger und die Bezeichnung von Häusern und Wohnungen geändert wird. In: Bundesgesetzblatt für die Republik Österreich. 31. Januar 2020, abgerufen am 6. März 2020: „In § 4 3. Satz wird nach dem Wort ‚Masern‘ die Wortfolge‚ oder Infektion mit 2019-nCoV (‘2019 neuartiges Coronavirus‚)‘ eingefügt.“
- ↑ Neues Coronavirus: Informationen für Gesundheitsfachpersonen. Verdachts- und Meldekriterien sowie Meldeformular. Bundesamt für Gesundheit, 5. März 2020, abgerufen am 5. März 2020.
- ↑ Bundesgesetz über die Bekämpfung übertragbarer Krankheiten des Menschen. Epidemiengesetz, EpG. Bundeskanzlei, 1. Januar 2017, abgerufen am 6. März 2020.
- ↑ Verordnung über die Bekämpfung übertragbarer Krankheiten des Menschen. (Epidemienverordnung, EpV) vom 29. April 2015 (Stand am 1. März 2019). Bundeskanzlei, abgerufen am 6. März 2020.
- ↑ Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. vom 1. Dezember 2015 (Stand am 1. Februar 2020). Bundeskanzlei, abgerufen am 6. März 2020.
- ↑ Meldeformulare. COVID-19 Meldung. Bundesamt für Gesundheit, 24. März 2020, abgerufen am 31. März 2020.
- ↑ ICD-10 (WHO und GM): U07.1 kodiert COVID-19, Coronavirus-Krankheit-2019. Deutsches Institut für Medizinische Dokumentation und Information (DIMDI), 17. Februar 2020, abgerufen am 14. Mai 2020.
- ↑ ICD-10-GM 2020: Neuer U-Kode U99.0! und neue Kodierfrage zu Testung auf SARS-CoV-2. DIMDI, 25. Mai 2020, abgerufen am 27. Mai 2020.
- ↑ Ist U07.2! bei Personen zu kodieren, bei denen kein Verdacht auf eine Infektion mit SARS-CoV-2 besteht, jedoch ein Test auf SARS-CoV-2 durchgeführt wurde, welcher negativ ausfällt? (ICD-10-GM Nr. 1019). DIMDI, abgerufen am 27. Mai 2020.
- ↑ Berufsgenossenschaft Rohstoffe und chemische Industrie: Informationen zu dem neuen Coronavirus (SARS-CoV-2). bgrci.de, abgerufen am 31. März 2020.
- ↑ Eine Tierärztin informiert: Coronaviren können für Hund und Katze gefährlich werden. In: Frankfurter Neue Presse. 6. März 2020, abgerufen am 5. April 2020.
- ↑ a b Q&A on coronaviruses (COVID-19). Weltgesundheitsorganisation, 9. März 2020, abgerufen am 5. April 2020 (englisch).
- ↑ Juliane Gutmann: Covid-19: Können Haustiere das Coronavirus übertragen? In: Münchner Merkur. 6. März 2020, abgerufen am 6. März 2020.
- ↑ a b c Coronavirus: Nein, Hunde erkranken nicht an Covid-19. In: Der Spiegel. 3. März 2020, abgerufen am 6. März 2020.
- ↑ Information received on 01/03/2020 from Dr Thomas Sit, Chief Veterinary Officer. Weltorganisation für Tiergesundheit, 1. März 2020, abgerufen am 5. April 2020 (englisch).
- ↑ Katze steckt sich bei einem Menschen mit Coronavirus an. In: Neue Westfälische. 29. März 2020, abgerufen am 29. März 2020.
- ↑ Qiang Zhang,[...],Zhengli Shi et al.: "SARS-CoV-2 neutralizing serum antibodies in cats: a serological investigation", bioRxiv, 1. April 2020, doi:10.1101/2020.04.01.021196
- ↑ Young-Il Kim et al.: Infection and Rapid Transmission of SARS-CoV-2 in Ferrets. Cellpress-Preprint, Volltext (PDF), doi:10.1016/j.chom.2020.03.023.
- ↑ Jianzhong Shi et al.: Susceptibility of ferrets, cats, dogs, and other domesticated animals to SARS–coronavirus 2. Science, Volltext (PDF), doi:10.1126/science.abb7015.
- ↑ foedevarestyrelsen.dk (englisch)
- ↑ Danmarks Radio online (dr.dk) 1. Juli 2020: Tredje minkfarm i Nordjylland ramt af corona
- ↑ dr.dk 19. Juni 2020: Udbrud i Hjørring: Samme virus-mutation fundet hos mink, minkavler og på plejehjem (übersetzt Ausbruch in Hjørring: Gleiche Virusmutation bei Nerzen, Nerzzüchtern und einem Pflegeheim)

