„Geschichte der Zahnmedizin“ – Versionsunterschied
| [gesichtete Version] | [gesichtete Version] |
→Geschichte des Zahnersatzes: BSG: ZE in GKV |
→Grundlagenforschung: +Skorbut |
||
| Zeile 200: | Zeile 200: | ||
[[Datei:John Hunter by John Jackson.jpg|mini|120px|John Hunter]] |
[[Datei:John Hunter by John Jackson.jpg|mini|120px|John Hunter]] |
||
In England verfasste [[John Hunter (Chirurg)|John Hunter]] 1771 ''The Natural History of the Human Teeth'' ([[Englische Sprache|engl.:]] „Die Naturgeschichte der menschlichen Zähne“) und 1778 ''A Practical Treatise on the Diseases of the Teeth'' (engl.: „Eine praktische Abhandlung zu den Krankheiten der Zähne“) mit detaillierten Beschreibungen zur [[Anatomie]] und [[Physiologie]] der Zähne.<ref>W. Moore, ''The Knife Man: Blood, Body Snatching, and the Birth of Modern Surgery'', Bantam Press (2005) S. 107, ISBN 0-593-05209-9.</ref> Das Interesse Hunters galt unter anderem der Transplantation von Zähnen. Er übersah jedoch, dass in zahlreichen Fällen durch die Transplantation Infektionskrankheiten, insbesondere die [[Syphilis]] übertragen wurde. Er glaubte, dass dies nur bei eitrigen Zähnen möglich sei. Zahlreiche Zahnbehandler entwickelten daraufhin verschiedene Voraussetzungen, die ein Zahnspender zu erfüllen hatte, um die Übertragung von Krankheiten zu minimieren.<ref name="Noble">Henry W. Noble, [http://historyofdentistry.co.uk/index_htm_files/2002oct4.pdf Tooth transplantation: a controversial story]. Abgerufen am 26. Dezember 2014.</ref> Zahntransplantation wurde bereits von den alten Ägyptern, später auch von den Etruskern, den Griechen und den Römern durchgeführt.<ref name="PMID770274">H. D. Pape, R. Heiss: ''[History of tooth transplantation].'' In: ''Fortschritte der Kiefer- und Gesichts-Chirurgie.'' Band 20, 1976, S. 121–125, {{ISSN|0071-7916}}, PMID 770274.</ref> Erste schriftliche Anhaltspunkte finden sich im Jahr 1594.<ref>A. Pare, Opera chirurgica. Feyrabend für Fischer, Frankfurt, S. 477–478 (1594)</ref> 1685 wurden von [[Charles Allen (Zahnmediziner)|Charles Allen]] ([[York]]) detaillierte Ausführungen zur heteroplastischen Zahntransplantation (von Tier zu Mensch) gemacht, einschließlich der Beschreibung, wie dazu das Tier gefesselt werden müsse. Es war das erste zahnmedizinische Büchlein, das im englischen Sprachraum erschienen ist und erstaunliche Erkenntnisse in [[Anatomie]] und [[Physiologie]] enthält.<ref name="Weinberger1931">{{cite book|author=Bernhard Wolf Weinberger|title=Charles Allen's „The Operator for the Teeth“, York, 1685: A History of the First English Dental Publication, with Corrections|url=http://books.google.com/books?id=KLPCHAAACAAJ|year=1931|publisher=American Dental Association}} [[doi:10.1017/S0025727300015945]] [http://www.dentaljuce.com/fruit/page.asp?pid=355 online] bei Dentaljuce. Abgerufen am 4. Dezember 2014.</ref> In den 1930er Jahren wurde die Heilung transplantierter Zähne erstmals [[Histologie|histologisch]] durch [[Heinrich Hammer (Zahnmediziner)|Heinrich Hammer]] (1891–1972) untersucht. Nur bei vollständigem Erhalt des [[Wurzelhaut|Desmondonts]] (Wurzelhaut) kommt es zu einer Einheilung, sonst heilt das Transplantat zunächst knöchern ein und wird anschließend [[Resorption|resorbiert]].<ref>H. Hammer, ''Der histologische Vorgang bei der Zahntransplantation nach Vernichten der Wurzelhaut''. Dtsch Zahn Mund Kieferheilk 4, S. 179–184 (1937)</ref><ref>B. Lang, Y. Pohl, A. Filippi, [http://www.sso.ch/doc/doc_download.cfm?uuid=882A6A65D9D9424C42B068B3951782A0 Transplantation von Zähnen], Schweiz Monatsschr Zahnmed, Vol 113: 11/2003, S. 1179.</ref> |
In England verfasste [[John Hunter (Chirurg)|John Hunter]] 1771 ''The Natural History of the Human Teeth'' ([[Englische Sprache|engl.:]] „Die Naturgeschichte der menschlichen Zähne“) und 1778 ''A Practical Treatise on the Diseases of the Teeth'' (engl.: „Eine praktische Abhandlung zu den Krankheiten der Zähne“) mit detaillierten Beschreibungen zur [[Anatomie]] und [[Physiologie]] der Zähne.<ref>W. Moore, ''The Knife Man: Blood, Body Snatching, and the Birth of Modern Surgery'', Bantam Press (2005) S. 107, ISBN 0-593-05209-9.</ref> Das Interesse Hunters galt unter anderem der Transplantation von Zähnen. Er übersah jedoch, dass in zahlreichen Fällen durch die Transplantation Infektionskrankheiten, insbesondere die [[Syphilis]] übertragen wurde. Er glaubte, dass dies nur bei eitrigen Zähnen möglich sei. Zahlreiche Zahnbehandler entwickelten daraufhin verschiedene Voraussetzungen, die ein Zahnspender zu erfüllen hatte, um die Übertragung von Krankheiten zu minimieren.<ref name="Noble">Henry W. Noble, [http://historyofdentistry.co.uk/index_htm_files/2002oct4.pdf Tooth transplantation: a controversial story]. Abgerufen am 26. Dezember 2014.</ref> Zahntransplantation wurde bereits von den alten Ägyptern, später auch von den Etruskern, den Griechen und den Römern durchgeführt.<ref name="PMID770274">H. D. Pape, R. Heiss: ''[History of tooth transplantation].'' In: ''Fortschritte der Kiefer- und Gesichts-Chirurgie.'' Band 20, 1976, S. 121–125, {{ISSN|0071-7916}}, PMID 770274.</ref> Erste schriftliche Anhaltspunkte finden sich im Jahr 1594.<ref>A. Pare, Opera chirurgica. Feyrabend für Fischer, Frankfurt, S. 477–478 (1594)</ref> 1685 wurden von [[Charles Allen (Zahnmediziner)|Charles Allen]] ([[York]]) detaillierte Ausführungen zur heteroplastischen Zahntransplantation (von Tier zu Mensch) gemacht, einschließlich der Beschreibung, wie dazu das Tier gefesselt werden müsse. Es war das erste zahnmedizinische Büchlein, das im englischen Sprachraum erschienen ist und erstaunliche Erkenntnisse in [[Anatomie]] und [[Physiologie]] enthält.<ref name="Weinberger1931">{{cite book|author=Bernhard Wolf Weinberger|title=Charles Allen's „The Operator for the Teeth“, York, 1685: A History of the First English Dental Publication, with Corrections|url=http://books.google.com/books?id=KLPCHAAACAAJ|year=1931|publisher=American Dental Association}} [[doi:10.1017/S0025727300015945]] [http://www.dentaljuce.com/fruit/page.asp?pid=355 online] bei Dentaljuce. Abgerufen am 4. Dezember 2014.</ref> In den 1930er Jahren wurde die Heilung transplantierter Zähne erstmals [[Histologie|histologisch]] durch [[Heinrich Hammer (Zahnmediziner)|Heinrich Hammer]] (1891–1972) untersucht. Nur bei vollständigem Erhalt des [[Wurzelhaut|Desmondonts]] (Wurzelhaut) kommt es zu einer Einheilung, sonst heilt das Transplantat zunächst knöchern ein und wird anschließend [[Resorption|resorbiert]].<ref>H. Hammer, ''Der histologische Vorgang bei der Zahntransplantation nach Vernichten der Wurzelhaut''. Dtsch Zahn Mund Kieferheilk 4, S. 179–184 (1937)</ref><ref>B. Lang, Y. Pohl, A. Filippi, [http://www.sso.ch/doc/doc_download.cfm?uuid=882A6A65D9D9424C42B068B3951782A0 Transplantation von Zähnen], Schweiz Monatsschr Zahnmed, Vol 113: 11/2003, S. 1179.</ref> |
||
=== Skorbut === |
|||
{{Hauptartikel|Skorbut#Kulturgeschichte|titel1=Skorbut: Kulturgeschichte}} |
|||
Skorbut war seit dem [[2. Jahrtausend v. Chr.]] in Ägypten als Krankheit bekannt. Später schrieben auch Hippokrates und Plinius darüber. Es treten neben weiteren [[Skorbut#Symptome und Beschwerden|gravierenden Symptomen]] [[Zahnfleischbluten]] und [[Gingivahyperplasie]]n auf. Die gestörte [[Kollagen]]synthese führt unter anderem zu einer verminderten Synthese der hauptsächlich aus Kollagen bestehenden [[Sharpey-Faser]]n des [[Zahnhalteapparat]]es, was zum [[Zahnverlust]] führt.<ref>{{cite book|author=Eckhart Buddecke|title=Biochemische Grundlagen der Zahnmedizin|url=http://books.google.com/books?id=bb4gAAAAQBAJ&pg=PA61|date=1. Januar 1981|publisher=Walter de Gruyter|isbn=978-3-11-085820-4|pages=61}}</ref> Im [[Zeitalter der Entdeckungen]], etwa vom [[15. Jahrhundert|15.]] bis zum [[18. Jahrhundert]], führte Skorbut zu einem Massensterben von [[Matrose|Seeleuten]]; so verlor zum Beispiel das Schiff von [[Vasco da Gama]] auf einer Reise von 160 Mann Besatzung etwa 100 Mann durch Skorbut. Grund für das häufige Auftreten von Skorbut auf [[Schifffahrt|See]] war die einseitige Ernährung, die – mangels Konservierungsmöglichkeiten – hauptsächlich aus [[Pökeln|Pökelfleisch]] und [[Hartkeks|Schiffszwieback]] bestand. 1734 forderte der Theologe und Mediziner [[Johann Friedrich Bachstrom]] die Verwendung von frischem Obst und Gemüse zur Heilung von Skorbut.<ref>J. F. Bachstrom: ''Observationes circa scorbutum: ejusque indolem, causas, signa, et curam, institutæ, eorum præprimis in usum, qui Groenlandiam & Indiam Orientis petunt''. Conrad Wishoff, Leiden 1734.</ref> Der britische [[Schiffsarzt]] [[James Lind]] konnte 1754 zeigen, dass [[Zitruspflanzen#Gärtnerische Systematik|Zitrusfrüchte]] gegen Skorbut helfen, wodurch die [[Krankheit]] ihren Schrecken verlor.<ref>James Lind, [http://www.jameslindlibrary.org/trial_records/17th_18th_Century/lind/lind_kp.html ''A Treatise on the Scurvy.''] London 1753.</ref> An Land trat Skorbut ebenfalls auf, besonders in den [[Winter]]monaten, in [[Belagerung|belagerten]] [[Festung]]en, in [[Gefängnis]]sen oder bei den ersten [[Nordamerika]]-Siedlern, wo Obst und Gemüse anfangs knapp waren. Im [[20. Jahrhundert]] trat Skorbut massenhaft während des [[Erster Weltkrieg|Ersten]] und [[Zweiter Weltkrieg|Zweiten Weltkrieges]] <ref>{{cite book|author=Alexander von Domarus|title=Grundriß der inneren Medizin: mit 80 zum Teil farbigen Abbildungen|url=http://books.google.com/books?id=K_OfBwAAQBAJ&pg=PA534|date=21. Dezember 2013|publisher=Springer-Verlag|isbn=978-3-662-36902-9|pages=534–}}</ref> sowie in den deutschen [[Konzentrationslager]]n<ref>{{cite book|author=Pascal Cziborra|title=Frauen im KZ: Möglichkeiten und Grenzen der historischen Forschung am Beispiel des KZ Flossenbürg und seiner Aussenlager|url=http://books.google.com/books?id=PuZHWVAZfEMC&pg=PA130|year=2010|publisher=BoD – Books on Demand|isbn=978-3-938969-10-6|pages=130}}</ref> und im sowjetischen [[Gulag]] auf.<ref>{{cite book|author=Alexander Solschenizyn|title=Der Archipel GULAG: Vom Verfasser autorisierte überarbeitete und gekürzte Ausgabe in einem Band|url=http://books.google.com/books?id=qltsAgAAQBAJ&pg=PT238|date=8. Oktober 2012|publisher=Fischer E-Books|isbn=978-3-10-400284-2|pages=238}}</ref> 1934 begann der Pharmakonzern [[Hoffmann-La Roche|Roche]] als erste Firma mit der synthetischen Produktion von [[Ascorbinsäure|Vitamin C]] gegen diese [[Hypovitaminose|Vitaminmangelkrankheit]], die bei anhaltendem Fehlen von Vitamin C in der Nahrung nach etwa vier Monaten auftritt und unbehandelt zum Tode führt. Noch 1936 berichteten Roche-Mitarbeiter, dass die Spezialisten unter den Ärzten die Vitamin-Therapie schlicht ablehnten, 80 Prozent würden über den „Vitamin-Fimmel“ sogar lachen. In einem firmeninternen Schreiben hieß es damals, dass zunächst „überhaupt erst das Bedürfnis“ nach Vitaminen geschaffen werden müsse. Regelmäßig werde Vitamin C nur eingenommen, „wenn etwas Hokuspokus gemacht“ werde.<ref>{{Internetquelle |url=http://www.spiegel.de/wissenschaft/mensch/nationalsozialismus-vitaminschub-fuer-den-volkskoerper-a-809998.html |titel=Nationalsozialismus: Vitaminschub für den Volkskörper |autor=Markus Grill |datum=2012-01-19 |zugriff=2015-07-06}}</ref> |
|||
=== Grundlagenforschung === |
=== Grundlagenforschung === |
||
Version vom 6. Juli 2015, 20:31 Uhr



Die Geschichte der Zahnmedizin umfasst die historischen Entwicklungen in der Zahnmedizin einschließlich der Beiträge von Personen, die die Zahnmedizin ihrer Zeit beeinflussten. Sie ist ein Teil der Medizingeschichte und reicht bis in die Urgeschichte zurück. Die konservierende Behandlung von Zähnen konnte schon für die Zeit um 5500 bis 7000 v. Chr. bei frühen Bauern in Pakistan nachgewiesen werden: Kariöse Zähne wurden präzise aufgebohrt, möglicherweise verbunden mit einer anschließenden Füllung des Hohlraums. Ebenfalls aus der Jungsteinzeit stammt ein Backenzahn aus Dänemark, an dem eine Trepanation vorgenommen wurde. Die ersten zahntechnischen Arbeiten wurden Mitte des 1. Jahrtausends v. Chr. von Etruskern und Phöniziern angefertigt. Der Einfluss römischer und griechischer Gelehrter war im Mittelalter im christlichen wie im arabischen Raum bestimmend. Die arabischen Erkenntnisse gelangten zusammen mit vielen antiken durch die Übersetzerschule von Toledo und über Salerno in den abendländischen Raum, in dem die Zahnheilkunde durch die Barbiere ausgeübt wurde.
Seit den Sumerern hielt sich bis in die Neuzeit der Glaube, dass ein Zahnwurm für die Karies ursächlich sei. Die Wissenschaft legte Anfang des 18. Jahrhunderts, vor allem durch den Franzosen Pierre Fauchard, die Grundlage für die Zahnheilkunde der Neuzeit. Die zahnärztliche Behandlung unter Betäubung wurde ab dem 19. Jahrhundert mit Lachgas durchgeführt, das schon 1776 synthetisiert wurde. Äther- und Chloroformnarkosen folgten dem Lachgas. Der US-amerikanische Zahnarzt William Thomas Green Morton konnte damit erstmals einen Patienten schmerzfrei von seinem Leiden befreien.
Im November 1895 entdeckte Wilhelm Conrad Röntgen die später nach ihm benannten Röntgenstrahlen, die die Untersuchung des Kiefers vereinfachten. Als Mittel zur örtlichen Betäubung von Zahnschmerzen wurde im Jahre 1905 das Lokalanästhetikum Procain von den deutschen Chemikern Alfred Einhorn und Emil Uhlfelder entwickelt, die dem Wirkstoff den Namen Novocain (lateinische Wortschöpfung für „Neues Cocain“) zuordneten. Damit waren die Grundlagen für eine moderne Diagnostik und Therapie gelegt. Die Zahnheilkunde erlebte daraufhin einen rasanten Fortschritt: von der Entwicklung zahlreicher oralchirurgischer Verfahren bis zur Anfertigung von Zahnersatz mittels CAD/CAM-Verfahren. Parallel zum Fortschritt der wissenschaftlichen Zahnheilkunde entwickelte sich das Berufsbild. Daneben entwickelte sich die Tierzahnheilkunde, die sich entsprechend modifizierter Verfahren der allgemeinen Zahnheilkunde bedient.
Vorbemerkung
Die Medizingeschichte wird mit historischen und teilweise mit ethnologischen Methoden erforscht. Als Quellen dienen vorrangig medizinische Texte, Krankenakten, Geschichtsschreibung oder Tagebücher, Briefe, literarische Texte und ethnographische Aufzeichnungen und Interviews. Die Untersuchung von menschlichen Überresten und alten Krankheitserregern fällt zwar nicht in die Methodik der Medizingeschichte, sondern der Paläopathologie, dennoch werden sie der Vollständigkeit halber berücksichtigt.
Urgeschichte
Lange glaubte man, dass aufgrund der Ernährung Jäger und Sammler nicht von Karies betroffen seien. Aus dem Mittelpaläolithikum Europas und Westasiens, also der Zeit der Neandertaler, sind kaum Fälle von Karies bekannt, wenn, dann als Folge einer ernährungsbedingten Schmelzfraktur.[1] Doch im September 2013 wurden Ergebnisse von Untersuchungen an 52 Skeletten in der Grotte des Pigeons im Osten Marokkos von vor 15.000 bis 13.700 Jahren veröffentlicht, wonach belegt ist, dass diese Jäger und Sammler bereits unter Karies litten. Dies steht im Gegensatz zur bisherigen Annahme, dass diese Zahnkrankheit erst durch den Genuss von Kohlenhydraten aus der Getreideproduktion aufkam, also erst in der Jungsteinzeit (Neolithikum). Anscheinend geht dies auf Eicheln der Steineiche, Pinienkerne der See-Kiefer und Pistazien der Terpentin-Pistazie zurück. Angesichts der verbreiteten, wohl rituellen Entfernung der Frontzähne ist es umso überraschender, dass sich keinerlei Hinweise auf die Entfernung von kariösen Zähnen fanden, selbst dann, wenn schmerzhafte Abszesse entstanden waren.[2]


Zahnärztliche Behandlungen fanden bereits vor etwa 7500 bis 9000 Jahren im heutigen Pakistan statt, nachgewiesen anhand von Funden in Mehrgarh (Belutschistan), einer der wichtigsten Fundstellen der Archäologie für eine vorgeschichtliche Siedlungsgruppe in Südasien.[3] Die Bewohner scheinen geschickte Schmuckhersteller gewesen zu sein und wandten ihre Fähigkeiten auch an, um kleine kariöse Kavitäten mit Steinwerkzeugen zu bohren, wie sie zur Herstellung von Perlenketten verwendet wurden.[4] Die Rekonstruktion der Ursprünge der Zahnheilkunde zeigt, dass die damaligen Behandlungsmethoden anscheinend sehr effektiv waren. Die früheste Zahnfüllung, die aus Bienenwachs gefertigt worden ist, wurde in Slowenien entdeckt und ist etwa 6500 Jahre alt. Ein frakturierter Eckzahn wurde damit wiederhergestellt.[5]
Auch für die Trepanation liegt ein sehr früher Nachweis vor: Bei Ausgrabungen in Dänemark wurde ein etwa 5000 Jahre alter trepanierter Molar (Backenzahn) gefunden.[6][7]
Funde aus Italien und Tunesien belegen Zahnentfernungen im frühbäuerlichen Mittelmeerraum. Anscheinend wurden häufig – mindestens bei jeder dritten erwachsenen Frau – die Zähne entfernt. Da es jedoch keine sonstigen Gewaltspuren im Gesichtsbereich gibt, hatte dies vermutlich kosmetische, rituelle oder gesellschaftliche Gründe, etwa Statusgründe. Die Entfernung hing möglicherweise mit dem Erwachsenwerden zusammen.[8] Die Vermutung einer rituellen Funktion wird durch ethnologische Vergleiche nahegelegt. Rituelle Zahnentfernungen waren etwa bei vielen Stämmen der australischen Aborigines üblich. Die in Namibia lebenden Himba und die Surma aus Äthiopien pflegten den Brauch, den Kindern im Alter von sieben bis neun Jahren die unteren vier Schneidezähne herauszubrechen. Ursprünglich sollte diese „Lücke“ als Gegenlager zur Aufnahme eines Lippenpflocks oder einer Scheibe dienen. Beiden afrikanischen Stämmen ist ein Kulturelement gemeinsam, das durch die gemeinsame Abstammung von den Herero, einem ostafrikanischen, halbnomadisch lebenden Volk, zu erklären ist.[9]
Die Entwicklung der Vorstellungen über die Entstehung von Karies
Volksheilkundlicher Glauben an den Zahnwurm

Ein sumerischer Text aus der Zeit um 5000 v. Chr., so behaupteten Suddick und Harris 1990, beschreibt erstmals den Zahnwurm als Ursache für die Karies.[10] Dabei missdeuten die Autoren eine Publikation von Hermann Prinz aus dem Jahr 1945.[11] Folgt man der Dissertation von Astrid Hubmann, zeigt sich, dass vier Quellen, deren älteste aus der Zeit um 1800 v. Chr. stammt, den Glauben an den Zahnwurm belegen. Es handelt sich um eine Tafel aus Nippur.[12]
Eine Tafel, die bei Assur entdeckt wurde, deutet darauf hin, dass Zahnwurm und Zahnschmerz verschieden behandelt wurden, was auf ein Verständnis als verschiedene Krankheiten schließen lassen könnte. Aus der Bibliothek des Assyrerkönigs Assurbanipal (669–631/627 v. Chr.) stammt das Werk eines Nabunadinirbu, das den Titel Wenn ein Mensch Zahnschmerzen hat trägt.[13] Möglicherweise handelt es sich um eine Abschrift eines erheblich älteren babylonischen Textes, in dem neben der Beschreibung einer Behandlung vor allem eine rituelle Beschwörung von Bedeutung ist. Darin lehnt der Wurm, wohl ein Dämon oder böser Geist, vor dem höchsten Gott Anu dessen Gaben ab, nämlich reife Feigen, Aprikosen- und Apfelsaft, und bevorzugt das Blut der Zähne.
In der Schrift heißt es: „Als Anu den Himmel erschaffen, der Himmel die Erde erschaffen, … der Sumpf den Wurm erschaffen, da ging der Wurm weinend zu Schamasch (dem Sonnengott) … Hebe mich auf und laß mich zwischen Zähnen und Zahnfleisch wohnen! Der Zähne Blut will ich trinken, des Zahnfleisches Wurzeln will ich fressen!“ Dann folgt eine Beschwörungsformel, die den „Dämon Zahnwurm“ bannen soll: „Weil du dieses sagtest, Wurm, möge dich (der Gott) Ea schlagen mit seiner starken Hand!“ Dieser Text muss dreimal gesprochen werden. Anschließend wird eine schmerzlindernde Mischung aus verschiedenen Arzneien auf beziehungsweise in den Zahn gelegt. Der Leibarzt des römischen Kaisers Claudius, Scribonius Largus empfiehlt im 1. Jahrhundert n. Chr. den Zahnwurm durch Räucherungen mit dem narkotisch wirkenden Schwarzen Bilsenkraut (Hyoscyamus niger) abzutöten. Er beschreibt hier seine Erfahrungen: „Manchmal wird dabei etwas, was wie kleine Würmer aussieht, herausbefördert.“[14]

Andere Empfehlungen lauteten, zur Behandlung Emmer-Mischbier, gebrochenes Malz und Sesamöl zu vermengen und auf den betroffenen Zahn aufzutragen. Grundsätzlich wurde angenommen, dass überall im Körper aus verdorbenen Säften Würmer hervorgehen konnten.[15] Seit dem Altertum glaubte man, dass ein Ungleichgewicht der vier Körpersäfte – Blut (sanguis), Schleim (phlegma), gelbe Galle (chol-), schwarze Galle (melancholie) – Krankheiten hervorrufen würde. Wollte man einen Patienten heilen, so musste man überschüssige Säfte entfernen. Dies geschah beispielsweise durch Aderlass, Schwitzen, harn- und stuhlgangregulierende Mittel. Die Säftelehre stellte einen wesentlichen Fortschritt gegenüber früheren Ansichten dar, die die Befindlichkeit des Menschen als von den Göttern allein bestimmt gesehen hatten. Mit der Humoralpathologie begannen die Ärzte des Altertums systematisch die spezifischen Krankheitsneigungen zu beschreiben. Sie war letztlich der Wegbereiter für die Entdeckung der Hormone, Immunkörper und Neurotransmitter in der Neuzeit.
Auch im alten Indien (um 650), in Ägypten – hier ist es der Papyrus Anastasi IV, 13, 7 (um 1400 oder um 1200/1100 v. Chr.) – wie in Japan und China war ein kranker Zahn ein „Wurmzahn“, aber auch bei den Azteken – dort wurde beispielsweise Tabak in die Kavität gesteckt – und den Maya wurden Hinweise gefunden, wonach der Zahnwurm für die Karies ursächlich sei. Die Legende vom Zahnwurm findet man ebenso in den Schriften von Homer und noch im 14. Jahrhundert war der Chirurg Guy de Chauliac der Überzeugung, dass Würmer die Karies verursachen.
Starken Einfluss hatten in der Alten Welt die Compositiones medicamentorum des Scribonius Largus, des Leibarztes von Kaiser Claudius. Zur Behandlung empfahl er Räucherungen und Spülungen, aber auch Einlagen und Kaumittel sowie die Räucherung mit Bilsenkrautsamen, die aus diesem Grunde als herba dentaria bezeichnet wurden. Dabei deutet er an, dass bisweilen einige Würmchen bei der Behandlung ausgespien werden. Man glaubte also weiterhin an den Wurm, versuchte aber auch, durch Auflegen von Würmern das Ausfallen von kranken Zähnen zu beschleunigen. Plinius der Ältere hingegen glaubte nicht an die Existenz des Zahnwurmes, jedoch an eine ähnliche Heilwirkung. Plinius gibt auch Inhaltsstoffe des von ihm empfohlenen Zahnreinigungspulvers namens „Dentifricium“ (ὀδοντότριμμα) an: pulverisierte oder zu Asche verbrannte Knochen, Horn oder Muschelschalen, Bimsmehl, Natron, mit Myrrhe versetzt.[16] Celsus wiederum empfahl zerriebenes Salz. Zahnsalz wird insbesondere in Asien bis heute verwendet.
Im arabischen Raum glaubte man unter Rückgriff auf ältere Traditionen an Zahnwürmer. Dies zeigt das Werk des Abu Bakr Muhammad ibn Zakariya ar-Razi, der das Verhältnis von Leib und Seele als von der Seele bestimmt ansah, ebenso wie die Werke Avicennas oder von Albucasis. ʽUmar ad-Dimašqi, der um 1200 in Damaskus lehrte, lehnte hingegen in seinem Buch des Auserlesenen über die Enthüllung der Geheimnisse und das Zerreißen der Schleier den Zahnwurm ab, vor allem die Scharlatanerie, die mit Würmern getrieben wurde.[17]
Etwa zu dieser Zeit hing Hildegard von Bingen weiterhin dem Wurmglauben an, erkannte aber mangelnde Hygiene als Ursache. Durch Spülen mit Wasser sollte der Livor, eine Ablagerung, vermieden werden, die sich um den Zahn legen und die gefürchteten Würmer hervorbringen konnte. Sie empfahl Aloe und Myrrhe sowie Kohlerauch. Constantinus Africanus, der aus Tunesien nach Salerno kam, machte im frühen 11. Jahrhundert die dortige Medizinische Universität berühmt. Er brachte antike Kenntnisse und auch die Säftelehre in den Norden, bestätigte aber auch den Zahnwurm.
Wissenschaftliche Theorien
Erst im 19. Jahrhundert wurden verschiedene Theorien zur Entstehung von Karies entwickelt. 1843 wurde die Wurmtheorie durch den Münchener Anatomen Michael Pius Erdl (1815–1848) zur Parasitentheorie entwickelt. Ihr folgte die Entzündungstheorie nach Leonhard Koecker oder es wurden spezielle Stoffwechselprodukte der chemischen Umwandlung von Nahrungsbestandteilen für die Kariesentstehung verantwortlich gemacht.[18]
Willoughby D. Miller (1890), der sich während seiner Tätigkeit an der Berliner Universität bei Robert Koch (1843–1910) bakteriologisch fortgebildet hatte, entwickelte die „chemoparasitäre Theorie“, wonach Milchsäurebakterien bis in die 1960er Jahre als Ursache angesehen wurden. Die von ihm entwickelte Miller-Nadel, eine Sonde, die in der Zahnmedizin zum Auffinden und Sondieren von Wurzelkanälen benutzt wird, ist nach ihm benannt.[19] Sein Ausspruch ging in die Geschichte ein: Vorlage:"-en (Frei übersetzt: „Ein sauberer Zahn wird nicht krank.“)[20][21]


Die unterschiedlichsten Theorien folgten nacheinander:[22][23]
- die „Zahnlymphe-Theorie“ (Charles F. Bodecker, 1929)[24]
- die „Proteolyse-Theorie“ (Bernhard Gottlieb, 1944)[25]
- die „Ulciphilia-Theorie“ (Sten Forshufvud, 1950)[26]
- die „Organotrope Kariestheorie“ (Charles Leimgruber, 1951)[27]
- die „Resistenztheorie“ (Adolph Knappwost, 1952)[28]
- die „Korrosions-Theorie“ (Ulrich Rheinwald, 1956)[29]
- die „Pulpaphosphatase-Theorie“ (Julius Csernyei, 1956)[30]
- die „Glycogen-Theorie“ (Peter Egyedi, 1956)[31]
- die „Nichtsaure Kariestheorie“ (Halfdan Eggers-Lura, 1962)[32]
- die „Proteolyse-Chelations-Theorie“ (Albert Schatz und Joseph J. Martin, 1962)[33]
- die „unspezifische Plaquehypothese“ (Walter Joseph Loesche, 1976), mit der auch die Parodontitisentstehung diskutiert wurde[34]
- die „spezifische Plaquehypothese“, (R. C. Page, H. E. Schroeder, 1976)[35]
Erst in der Folge erfolgte ein Paradigmenwechsel durch P. D. Marsh (1994), der zur „ökologischen Plaquehypothese“ geführt hat.[36] Auf Grund mehrerer pathogener Faktoren kommt es zur Zerstörung der Zahnhartgewebe in mehreren Stufen: Eine kontinuierliche Verfügbarkeit fermentierbarer Kohlenhydrate, die zu einem dauerhaft erniedrigten pH-Wert führt, ist die treibende Kraft der Zerstörung einer bakteriellen Homöostase der Plaque (Zahnbelag). Das saure Milieu stimuliert die Vermehrung säureproduzierender und säuretoleranter Keime wie Mutans-Streptokokken und Laktobazillen. Es besteht ferner ein Zusammenspiel des Streptococcus mutans mit dem Pilz Candida albicans, wodurch das Bakterium seine Virulenz verändert. Der Pilz produziert Signalmoleküle, die Gene des Bakteriums zur Produktion zelleigener Antibiotika anregen. Das Bakterium kann durch den Pilz fremdes Erbgut aufnehmen.[37]
Bis Ende des 20. Jahrhunderts hat sich jedoch der Glaube an den Zahnwurm als Schmerzverursacher in ländlichen Gegenden Chinas erhalten und wurde von so manchem Quacksalber ausgenutzt. Drei dieser Betrügereien aus den Jahren 1985, 1987 und 1993 werden auch aus Taiwan berichtet.[38]
Wenn in der Neuzeit der makroskopische „Zahnwurm“ belächelt wird, so erscheinen in den Mikroskopen der Neuzeit die Bakterien und Pilze zweifellos wurmähnlich.
Frühe Zahnheilkunde
Ägypter und Inder

Prädynastik:
3 Periapikales Granulom
Makedonische Zeit:
2 Abrasionsgebiss
Römische Zeit:
5 Osteolyse
Koptische Zeit:
1 Gaumenperforation, 4 Zyste


Der erste namentlich bekannte Zahnarzt der Weltgeschichte (und gleichzeitig Arzt) war Hesire im alten Ägypten (etwa 2700 v. Chr.), der mit dem Titel wr-ibḥ-swnw als „Großer der Zahnärzte und Ärzte“ geehrt wurde.[39][40] Der Papyrus Ebers, ein medizinischer Papyrus aus dem alten Ägypten beschreibt neben dem Papyrus Edwin Smith (1550 v. Chr.), der zu den ältesten noch erhaltenen Texten zu medizinischen Themen überhaupt zählt, Maßnahmen zur Behandlung von verschiedenen Zahnerkrankungen, insbesondere Karies und Parodontitis. Es wird angenommen, dass der Papyrus Smith lediglich eine Kopie einer mindestens 1.000 Jahre älteren Schrift ist. Dort ging man davon aus, dass beispielsweise Kieferbrüche nicht behandelbar sind. Bei zahlreichen archäologischen Funden kann man davon ausgehen, dass manche als „Therapie“ einzuschätzende Maßnahme post mortem im Rahmen der Mumifizierung stattfand, da der ägyptische Mensch höchsten Wert darauf legte, möglichst intakt in das Totenreich des Osiris einzuziehen.
Das Getreide wurde mit Steinmühlen gemahlen. Das Brot war mit Steinkörnchen verunreinigt. Dadurch und durch die grobe Nahrung wurden die Zähne abgekaut. Teilweise wurde der Zahn bis zur Pulpa abgeschliffen. Kariogene Bakterien taten ihr Übriges und der Zahn entzündete sich. Zahnextraktionen (Zahnentfernungen) waren die Ausnahme. Als Zahnfüllung verwandte man Steinmehle, Harze, Malachit und Pflanzensamen.[41][42]
Bereits im Altertum begann man mit der Zahnhygiene unter Verwendung von fasrig gekauten Zweigen, wie dem Miswāk, der als Zahnbürste diente. Der Zweig enthält Putzkörper, Desinfizienzien und sogar Fluoride. Sie wurde in der altindischen Sammlung medizinischen Wissens des Chirurgen Sushruta (सुश्रुत, Suśruta) etwa 500 v. Chr. empfohlen. Daneben gilt er als Pionier der Anästhesie, die er unter anderem mit Cannabis indica durchführte.[43] Ebenso wird Miswāk im altindischen Gesetzbuch von Manu (Sanskrit, f., मनुस्मृति, manusmṛti) um die Zeitenwende erwähnt. In der islamischen Welt soll ihn Mohammed nach der Hadithliteratur regelmäßig verwendet haben.[44]
Griechen und Römer
Griechische Gelehrte wie Hippokrates (um 460–370 v. Chr.) und Apollonios von Kition (In: Περὶ ἄρθρων (Perì árthrōn)) beschrieben die Dentition (Zahndurchbruch).
Um 450 v. Chr. wurde in Rom eine Kommission damit beauftragt, ein als Zwölftafelgesetz bekannt gewordenes Grundgesetz zu erstellen. Dort heißt es in der Tafel X, „man soll ‹dem Leichnam› kein Gold beigeben. Aber wer Zahnbrücken aus Gold hat, den damit zu begraben oder zu verbrennen soll dagegen kein Vergehen sein“, woraus abzuleiten ist, dass damals Zahnersatz bereits weit verbreitet war. In den Epigrammen Martials (40–102/104) ist ebenfalls von Zahnersatz die Rede: Sic dentata sibi videtur Aegle emptis ossibus indicoque cornu („So sieht sich Aegle bezahnt, dank gekaufter Knochen aus indischem Horn.“)[45] In der römischen Kaiserzeit benutzte man also schon das Elfenbein („Indisches Horn“) zur Herstellung künstlicher Zähne.

Zahnbehandler im alten Rom waren meist griechische Sklaven, die bei erfolgreicher, das heißt schmerzbeseitigender Behandlung ihre Freiheit erlangen und sogar sozial aufsteigen konnten.[46] Untersuchungen der sterblichen Überreste von Römern erwiesen Versuche in der zahnärztlichen Prothetik und Oralchirurgie. Welch hohen Stellenwert die Zähne bei den Römern um die Zeitenwende herum besaßen, zeigen Votivgaben, die aus tongefertigten Gebissen bestanden, aber auch die aus heutiger Sicht merkwürdigen Zahnpflege-Gewohnheiten der Römer, die sich die Zähne mit ihrem Urin putzten.[47]
Aulus Cornelius Celsus, ein römischer Medizinschriftsteller, beschrieb ausführlich orale Erkrankungen sowie Zahnbehandlungen einschließlich betäubungsmittelhaltiger Mittel und Adstringentien. Auf Celsus geht auch die Beschreibung der vier Entzündungszeichen (rubor, tumor, calor, dolor, lat.: Rötung, Schwellung, Erwärmung, Schmerz) zurück. In seiner lateinischen Abhandlung De Medicina fasste er die medizinischen Kenntnisse der alexandrinischen Schule in acht Büchern zusammen. Ein Abschnitt im sechsten Buch ist den Zähnen gewidmet, im achten Buch finden sich zudem erste Hinweise auf eine kieferorthopädische Behandlung.


Plinius der Ältere hat das naturkundliche Wissen in seinem 37-bändigen Werk Naturalis historia zusammengetragen und Kaiser Titus 77 n. Chr. überreicht. In diesem Werk widmet er sich an 169 verstreuten Stellen der Zahnheilkunde. Er beschreibt ebenfalls die Dentition einschließlich ihrer Abweichungen, jedoch werden diese nicht nach ihrer Ursache untersucht, sondern gedeutet. Einen besonderen Stellenwert hatten Säuglinge, die mit durchgebrochenen Zähnen geboren wurden. So weissagten die Beschauer der Valeria Messalina, sie führe ihren Staat ins Verderben. (Die Weissagung soll sich in Suessa Pometia erfüllt haben). Agrippina die Ältere sei vom Glück begünstigt, weil sie rechts oben zwei Eckzähne (Hundszähne) hätte. Mehr als 32 Zähne würden ein langes Leben bescheren. Plinius beschreibt mehrere Dutzend Tinkturen und Mittelchen aus dem Pflanzen-, Tier- und Steinreich. Er beschreibt als Zahnungshilfe, eine Mischung aus Honig und der Asche von Delphinzähnen, verschiedene andere Tinkturen oder beispielsweise die aus einem Wolfszahn oder Pferdezahn bestehende Zahnungshilfe, die durch ihren Zauber Zahnungsbeschwerden von Kindern lindern sollte.[48] Die Geschichte des Schnullers begann mit der Entwicklung der künstlichen Säuglingsernährung, wie ein Relief aus der Zeit um 900 v. Chr. aus dem Palast des Königs Sardanapal von Ninive zeigt.[49] In Europa sind Schnuller mindestens seit dem Mittelalter bekannt, wie man bildlichen Darstellungen entnehmen kann. Unhygienische Lutschbeutel waren als Stoffschnuller vom Spätmittelalter bis ins 18. Jahrhundert verbreitet. Sie wurden erst in der zweiten Hälfte des 19. Jahrhunderts durch Gummischnuller abgelöst.[50]
Aus der Zeit von Plinius stammt auch eine Beschreibung über die Behandlung von kariösen Zähnen und Zahnfleischerkrankungen und wie Zahnextraktionen durchzuführen seien. Hierfür beschreibt Aristoteles auch Extraktionszangen. Ebenso finden sich Ausführungen dazu, wie mit einer Pinzette und dünnen Drähten gelockerte Zähne zu festigen und Kieferbrüche zu schienen seien.

Archigenes, (Ἀρχιγένης), ein griechischer Militärarzt unter Trajan, stammte aus Apameia, (Syrien). Er war Sohn des Phillipos (Φίλιππος) und Schüler von Agathinos (Ἀγαθῖνος) und entwickelte etwa 100 n. Chr. den Drillbohrer. Nachdem er diesen als Trepanbohrer zum Aufbohren des Schädels verwendet hatte, kam er auf die Idee, auch einen schmerzenden Zahn zu trepanieren, um die entzündete Pulpa zu entlasten. Auf die Idee, kariöses Dentin auszubohren, kam er jedoch nicht.[48][51]
Der Leibarzt Kaiser Mark Aurels, Galenos von Pergamon, griff die zahnregulierende Idee des Celsus auf und beschreibt, wie man Zähne durch Befeilen verschmälert, um Engstände zu vermindern. Galenos erweiterte die vier Entzündungszeichen um das Merkmal der functio laesa, der „gestörten Funktion“. Celsus und Galenus waren die maßgebenden Medizinschriftsteller des 1. und 2. Jahrhunderts n. Chr. Ihr Einfluss war noch im Mittelalter im christlichen wie im arabischen Raum bestimmend.
Mittelalter
Schutz und Linderung durch Anrufung der Heiligen

Die Zahnheilkunde wurde zunächst wieder Teil der Volksmedizin und der Magie. Zahnschmerzen waren eines der zahlreichen Leiden, zu deren Linderung und vor deren Schutz je eigene Heilige angerufen wurden, denen man einen entsprechenden Einfluss zutraute. Vielfach wurden dazu Heilige gewählt, die entsprechend der Überlieferung als Märtyrer an den gleichen Teilen des Körpers gelitten hatten.

So wurden der Überlieferung nach Apollonia von Alexandria, die unter Kaiser Philippus Arabs (244–249) als Märtyrerin starb, die Zähne mit einer Zange herausgerissen, bevor sie sich in den Scheiterhaufen stürzte. Ihr Gedenktag in der katholischen und der orthodoxen Kirche ist der 9. Februar. Papst Johannes XXI. (1276–1277) riet den Gläubigen, bei Zahnschmerzen ein Gebet zu Apollonia zu sprechen. So wurde sie zur Beschützerin vor Zahnschmerzen, aber auch zur Schutzheiligen der Zahnärzte sowie aller sonstigen Berufsstände im zahnmedizinischen Bereich. Die Heiligsprechung Apollonias erfolgte 1634 durch Papst Urban VII.[42][52]
Auf Ketten aufgereihte Körner der Gemeinen Pfingstrose wurden in Süddeutschland Apolloniakörner genannt und zahnenden Kleinkindern zum Kauen gegeben. In Frankreich waren sie als Herbe de St. Antoine bekannt.[53] Auch andere schmerzlindernde Pflanzen erhielten entsprechende Namen, wie im Salzburgerland die Apolloniawurzel als Bezeichnung für den Wolfs-Eisenhut,[54] eine Bezeichnung, die auch in Bayern anzutreffen war, oder das Apolloniakraut (Bilsenkräuter).
Priester und Barbiere

Im Mittelalter hatte man nach der Völkerwanderungszeit noch nicht wieder das Niveau der Heilkundigen in der Antike erreicht, wie etwa eine kleine Prothese zum Ersatz der eigenen, zuvor herausgefallenen mittleren Schneidezähne erweist, die man im slawischen Gräberfeld von Sanzkow (Kreis Demmin) fand.[55][56]
Zu Beginn des Mittelalters übten Mönche und Priester ärztliche und zahnärztliche Tätigkeiten aus. Bader assistierten ihnen dabei. Das zweite Laterankonzil 1139 hat Priestern mit ernsten Sanktionen gedroht, wenn sie sich mit dem Behandeln beschäftigen. Papst Alexander III. traf 1163 auf dem Konzil von Tours eine weitreichende Entscheidung, dass blutige Eingriffe mit dem priesterlichen Amt unvereinbar seien: Ecclesia abhorret a sanguine („Die Kirche schreckt vor dem Blute zurück“). Das Vierte Laterankonzil im Jahre 1215 untersagte den Medizinern im priesterlichen Gewand endgültig die Ausübung chirurgischer Maßnahmen, denn die Schuld am Tode eines Menschen machte zum Priesteramt untauglich. Die Heilkunde des europäischen Mittelalters hat daraufhin eine Entwicklung genommen, die erst im 19. Jahrhundert wieder zurückgenommen wurde.
Der Bader war der Besitzer oder Vorsteher einer Badestube, auch Badehaus genannt. Er war zur Ausübung der niederen Chirurgie und zum Rasieren berechtigt. Da sich aus finanziellen Gründen nicht jeder ausgebildete Bader eine Badestube leisten konnte, entstand mit der Zeit ein neuer Berufsstand der Barbiere, die im Prinzip das gleiche Behandlungsspektrum anboten, aber eben ohne Bad. Die Barbiere (von frz. barbe, „Bart“) waren nach Stand und Berufsauffassung Handwerker. Zum ersten Mal werden Barbiere in einem Kölner Amtsbrief 1397 erwähnt.[57] 1450 durften Barbiere in England gemäß einer Entscheidung des Parlaments nur Aderlässe durchführen, Zähne ziehen und die Haarpflege ausüben. Bis 1745 existierten die Chirurgenverbände parallel zu den Barbierverbänden. Durch die Entscheidung von Georg II. aus Großbritannien wurden die Verbände getrennt, und die Barbiere konnten sich der Haarpflege widmen. König Ludwig XV. fällte eine gleiche Entscheidung einige Jahre später. 1779 wurden die Barbiere und Bader durch die deutschen Reichsgesetze vereinigt. Am 25. Mai 1804 erließ der dänische König das „276. Patent wegen Errichtung eines Sanitätscollegiums“. Durch die neue preußische Gewerbegesetzgebung wurden im Jahre 1811 die Zünfte aufgehoben und die Ausübung der Chirurgie vom Barbiergewerbe getrennt. Dadurch konnte sich die Chirurgie unabhängig vom Barbier-/Friseurgewerbe weiterentwickeln, insbesondere nachdem 1818 die Niederlassungsfreiheit für Heilpersonen eingeführt worden war.

In Deutschland waren die Zahnheilkunde und andere medizinisch-chirurgische Fächer eines akademisch gebildeten Arztes unwürdig. So übernahmen Barbiere den Großteil der zahnmedizinischen Versorgung der Bevölkerung. Nach Grosch war im süddeutschen Raum die Berufsbezeichnung Bader dasselbe, was in Norddeutschland ein Barbier war. Allerdings konnten beide Zünfte – abhängig von Region und Zeitepoche – verschiedene Funktionen ausüben.[58] Sie gaben sich verschiedenste Berufsbezeichnungen, wie Zahntechniker, Zahnkünstler, Zahnartist, Dentist, Zahnoperateur, in Amerika approbirter Zahnarzt, Doctor, Arzt, Zahnarzt, Specialist für Zahnleidende, Docent, Lehrer der modernen Zahntechnik, amerikanische Doctorin of dental surgery, Schweizer Zahnarzt oder firmierten als Atelier für zahnärztliche Operationen oder zahnärztliches Atelier. Neben ihnen waren die Zahnreißer auf Jahrmärkten unterwegs.[59]
Der Nachfrage nach helleren Zähnen versuchten die Barbiere mit Aqua fortis (Salpetersäure) nachzukommen. Es sollte jedoch bis 1989 dauern, bis eine Methode des Bleichens (engl.: Bleeching) nach V. B. Haywood und Heyman mittels Wasserstoffperoxid (H2O2) Verbreitung fand.[60]
Am 1. Dezember 1820 erging vom Sanitätscollegium in Kiel die Gebührenordnung für alle medizinischen Berufe. Da die Barbiere auch zum Zähneziehen berechtigt waren, konnten sie auf die Taxe der Zahnärzte zurückgreifen.
Anfang des 18. Jahrhunderts waren in der Neuzeit verschwundene Fachausdrücke in Gebrauch. Die Bezeichnungen für Zahnstein waren Weinstein, Tartarus dentium (nach Paracelsus Tartarus, „Ablagerungen und Konkremente“) oder Odontolithus (griech.: ὀδόντ- odont- „Zahn“; λίθος lithos „Stein“). Beim „Ausbrennen“ eines Zahnes wurde die Zahnpulpa mit einer heißen Sonde behandelt. Das „Abfeilen“ eines Zahnes diente dazu, kariöse Stellen des Zahnes zu entfernen, damit sich die Karies nicht weiter ausbreite. Dabei entstanden unschöne Lücken zwischen den Zähnen, welche man dadurch vermied, dass man die Zähne lediglich distal (rückwärtig) feilte und die gefeilten Zähne mit einem Füllmaterial versah. Mit dem „Skarifizieren des Zahnfleisches“ (Schröpfen) wurde ein Abszess eröffnet.[59]
Neben zahlreichen Zahnwässerchen, Zahntincturen und J. A. Rieses’s Witwe Zahnwolle oder Kropp’s Zahnwatte (20 % Carvacrolwatte) wurde das Seidelbastpflaster mit Kanthariden (Emplastrum mezerei cantharidatum, Drouotisches Pflaster) gegen Zahnschmerzen angeboten, das hinter dem Ohr zu tragen war. Zu seiner Herstellung „werden 30 Teile Spanische Fliege und 10 Teile Seidelbastrinde acht Tage mit 100 Teilen Essigäther ausgezogen; in der filtrierten Tinctur löst man 4 Teile Sandarach, 2 Teile Elemi und 2 Teile Kolophonium und streicht sie dann auf Taft, der vorher mit einer Lösung von 20 Teilen Hausenblase in 200 Teilen Wasser und 50 Teilen Spiritus überzogen worden war“. 1895 wurden „Bernstein-Zahnperlen für zahnende Kinder“ angeboten, die als „wirksamer als Zahn-Halsbänder“ angepriesen wurden.
Seit Beginn des 19. Jahrhunderts entwickelten sich die Barbiere immer mehr zum Beruf des Friseurs hin. Mit der neuen Gesellen-Prüfungsordnung vom 20. März 1901 fand die Trennung zwischen Haar- und Heilkunst statt. Die Berufsbezeichnung „Barbier“ verschwand endgültig im Jahre 1934. Zähne ziehen durften sie aber noch bis zur Verabschiedung des Zahnheilkundegesetzes im Jahre 1952.[59]
Rückgriff auf antike Lehren, arabischer Einfluss, neue Annahmen

Die Aufnahme und Wiederbelebung antiker Krankheitsvorstellungen und Behandlungsmethoden ins christliche Europa erfolgte über Salerno. Die von den Benediktinern betreute Schule von Salerno war eine der ersten medizinischen Hochschulen Europas und integrierte Fachwissen aus dem arabischen, dem griechischen, dem jüdischen und dem westlich-lateinischen Kulturkreis. Damit übernahmen die Klöster zu Beginn ihres Auftretens eine soziale Aufgabe für die Allgemeinheit, wobei Constantinus Africanus (1017–1087) von zentraler Bedeutung war. Er übersetzte arabische Kompendien ins Lateinische und machte sie damit der Gelehrtenwelt zugänglich. Damit zog zum einen die Humoralpathologie der Antike wieder ein, die Zahnschmerzen auf kopfabwärts strömende Säfte zurückführte, zum anderen die Vorstellung von einem geteilten Unterkiefer. Constantinus empfahl eine Arsenapplikation zur Bekämpfung von Zahnschmerzen.[61] Bereits um 2700 vor Christus soll die Anwendung von Arsen zur Behandlung eines schmerzenden Zahnes in der chinesischen Heilkunst durch Huang-Ti (黃鈦) in seinem Werk Net Ching beschrieben worden sein. Die Chinesen kannten neun Ursachen für Zahnschmerzen (chin.: Ya-Tong) zuzüglich sieben Formen der Zahnfleischerkrankungen. Sie wendeten dagegen die Akupunktur an, deren Technik auf 388 Seiten beschrieben war, davon 26 Seiten von Akupunkturmaßnahmen gegen Zahnschmerzen.[62]
In dem Mitte des 10. Jahrhunderts erschienenen Werk Liber Regius empfahl der arabische Arzt Haly Abbas (ʿAli ibn al-ʿAbbās; † 944) ebenfalls den Einsatz von Arsenik zur Devitalisation (Absterben) der Pulpa.[63] Arsen(III)-oxid wurde bis in die Neuzeit zur Devitalisation der Zahnpulpa verwendet und verschwand in den 1970er Jahren wegen der krebserregenden Wirkung, Entzündungen des Zahnhalteapparates, des Verlustes eines oder mehrerer Zähne einschließlich Nekrosen des umliegenden Alveolarknochens, Allergien und Vergiftungserscheinungen aus dem Therapiespektrum.[64]
Einige wenige Hinweise zur Behandlung von Zahn- und Zahnfleischbeschwerden finden sich beim größten jüdischen Gelehrten des Mittelalters, Maimonides (1135/38–1202). Er konnte sich dabei nur auf wenige Talmudstellen berufen. Eine davon verbietet einem Priester (Kohen) den Gottesdienst, wenn ihm Zähne fehlen, da ein solcher Kohen unansehnlich sei.[65] Gleichzeitig wird der hohe Stellenwert der Zähne aus dem Bibelzitat Auge für Auge deutlich (hebräisch: עין תּחת עין ajin tachat ajin), oft zitiert als „Auge um Auge, Zahn um Zahn“. Das Teilzitat wird unter Bezug auf den Codex Hammurabi meist so aufgefasst, dem Täter sei Gleiches mit Gleichem zu vergelten. Jedoch widerspricht der biblische Kontext der Tora dieser Auslegung. Nach überwiegender rabbinischer und historisch-kritischer Auffassung geht es um einen angemessenen Schadensersatz (Talionsformel), der in Fällen von Körperverletzung vom Täter zu zahlen ist. („Ersetze beim Verlust eines Auges, was des Auges Wert ist, beim Verlust eines Zahnes, was des Zahnes Wert ist – Auge für Auge, Zahn für Zahn.").[66] Damit sollte die im Alten Orient verbreitete Blutrache eingedämmt und durch eine Verhältnismäßigkeit von Vergehen und Strafe abgelöst werden.
Die Schule von Salerno brachte auch Gilbertus Anglicus († 1240) hervor, der zwei Ursachen für Zahnschmerzen unterschied, nämlich zum einen schwache Zähne und zum anderen schlechte Säfte und Speisereste zwischen den Zähnen.

Eine weitere Region, über die arabische Kenntnisse nach Norden gelangten, war die Übersetzerschule von Toledo. Dabei diente der ins Lateinische übersetzte Qānūn fī ṭ-Ṭibb (arab. القانون في الطب, Kanon der Medizin) des Avicenna als Vorlage für Chirurgen wie Bruno von Longoburgo, Teodorico Borgognoni oder Wilhelm von Saliceto. Das Werk, von dem 1470 im gesamten Abendland 15 bis 30 lateinische Ausgaben existierten, galt bis ins 17. Jahrhundert als wichtiges Lehrbuch der Medizin.[67] Im arabischen Großreich wurden alte griechische Schriften ins Arabische übersetzt und bildeten die Grundlage der Heilkunst, die um die Vorschriften des Korans ergänzt wurden. Saliceto übernahm in Toledo wiederum in seinen Übersetzungen aus dem Arabischen ins Lateinische die aus den Vorschriften des Korans abgeleiteten Behandlungsmethoden, die jedoch erhebliche Einschränkungen für die Anatomie und Chirurgie vorsahen. Das Vergießen von Blut war im Islam verboten, weshalb man dort unblutige Behandlungsmethoden entwickelte: Zur Zahnentfernung wurden zuvor Ätzmittel auf das Zahnfleisch aufgetragen, bis der Zahn durch die nachfolgende Entzündung des Zahnhalteapparates soweit gelockert war, dass man ihn mit der Hand – und damit „unblutig“ – entfernen konnte. Dies korrelierte mit dem oben erwähnten Edikt Papst Alexander III., dass blutige Eingriffe mit dem priesterlichen Amt unvereinbar seien. Bernhard von Gordon warnte jedoch vor entsprechender Behandlung der Frontzähne. Er erkannte zudem in seinem Lilium medicinae (um 1303), dass einseitige Kaubelastungen zur Zahnstein- und Belagsbildung an der unbenutzten Seite führten. Ebenso geht die Fixierung eines frakturieren Unterkiefers am intakten Oberkiefer (Intermaxilläre Fixation) auf Saliceto zurück. Erst im 19. Jahrhundert wurde diese Idee wieder aufgegriffen und weiterentwickelt.

Abu l-Qasim (936–1013), im Westen als Albucasis bekannt, bezeugt in seiner 30-bändigen medizinischen Schrift Kitāb at-Taṣrīf (arab.: كتاب التصريف) sein umfassendes Wissen und Können in der Chirurgie der Zähne, der Zahnstabilisierung mit Gold- und Silberdraht und bei der Behandlung von Zahnfleischproblemen, einschließlich der Zahnprophylaxe. Abulcasis perfektionierte viele zahnärztliche Instrumente, wie man seinen Skizzen entnehmen kann.
Etwa 50 Jahre später verfasste Ambroise Paré zahlreiche Beiträge zur Zahnbehandlung. Er entwickelte stabilisierende Ligaturen für Kieferfrakturen, experimentierte mit der Wiederbefestigung herausgeschlagener Zähne und konstruierte einfachen, festsitzenden Zahnersatz.
Guy de Chauliac führte in seiner Chirurgia Magna von 1363 diverse Extraktionsinstrumente wie Hebel und Zangen auf, berief sich aber ansonsten auf Avicenna und Abulcasis. Er bestätigte darüber hinaus, dass Barbiere und umherreisende Zahnreißer die meisten Extraktionen vornahmen. Trotz verschiedener weiterer Schriften hielt sich die mittelalterlich-antike Tradition bis in das 18. Jahrhundert.
Einer der Begründer der Anatomie war Andreas Vesalius, der mit seinem Anatomiewerk De humani corporis fabrica libri septem von 1543 die Ansichten der antiken Autorität Galen von Pergamon in Frage stellte. Vesal stützte sich bei seinen anatomischen Erkenntnissen, die die neuzeitliche Anatomie begründeten, auf die Sektion von menschlichen Leichen, während Galen seine (fehlerhaften) Erkenntnisse noch durch das Sezieren von Tieren gewann. Durch ihn erfolgte die Erstbeschreibung der Gelenkbänder und Zwischengelenkknorpel des Kiefergelenks. Ferner erörterte er sehr genau die Funktion der Muskeln von Gesicht und Wange, gab eine exakte Anatomie der Zahnwurzeln und erkannte als erster die Pulpahöhle, jedoch nicht ihre Funktion.[68] Bartolomeo Eustachi (1500/1514–1574), war der erste, der die erste und zweite Dentition genauer untersucht hat und auch die Funktion der Pulpahöhle beschrieb.[69][70]
-
Ambroise Paré
-
Extraktions Instrumente
-
Prothesen
-
Guy de Chauliac
-
Chirurgia magna
-
Vesalius
-
Tabulae anatomicae
Nur wenige Untersuchungen wurden bislang in der Neuzeit an mittelalterlichen Leichnamen vorgenommen, um etwa die Parodontitis-Erreger zu bestimmen. Im Rahmen einer Studie konnten größere Mengen Erbsubstanz aus dem Zahnstein eines tausend Jahre alten Skeletts isoliert und entschlüsselt werden. Es handelt sich dabei um Zahnstein eines Mannes, der im Kloster Dalheim (Lichtenau) lebte. Dabei konnten wesentliche Teile des Genoms eines Parodontitis-Bakteriums rekonstruiert werden, und es wurde erstmals Erbmaterial von Nahrungsbestandteilen gefunden, darunter 40 opportunistische Erreger, Antibiotika-Resistenzgene, es gelang die Genomrekonstruktion des parodontalen Krankheitserregers Tannerella forsythia, von 239 Bakterien- und 43 menschlichen Proteinen. Die Entdeckung weist den Weg zu einem besseren Verständnis von Zahn- und Zahnfleischerkrankungen und zeigt auf, wie sich die menschliche Mundflora sowie Volkskrankheiten in der menschlichen Evolution entwickelt und angepasst haben.[71]
Erst durch Pierre Fauchard wurden erneut Veränderungen eingeleitet.
Protagonisten der Zahnheilkunde im 17. und 18. Jahrhundert

Pierre Fauchard
Die Zahnheilkunde wurde in Europa erstmals in Frankreich als selbständige medizinische Disziplin eingeführt. Ludwig XIV. (1638–1715) erließ das Edikt Expert pour les dents („Spezialist für Zähne“), das den Barbieren die Zahnextraktion verbot und einen den Chirurgen gleichberechtigten Berufsstand des Chirurgien dentiste, des „zahnärztlichen Chirurgen“, einführte. In der Folge publizierte Pierre Fauchard (1678–1761) 1723 das Buch Le Chirurgien Dentiste ou Traite des dents („Der Zahnarzt oder die Behandlung der Zähne“).[72] Fauchard gilt mit dieser Publikation als Vater der modernen Zahnheilkunde. Sein Buch war das erste, das umfassend die Zahnheilkunde beschrieb, einschließlich der Grundlagen der oralen Anatomie und Funktionsweise sowie chirurgischer, konservierender und prothetischer Behandlungsverfahren. Seine Überlegungen waren völlig neu. Die von ihm als „Deutsche Zahnwurm-Theorie“ bezeichnete Ursache der Karies lehnte er als falsch ab. Er habe oft durch ein Mikroskop geschaut und habe keine Würmer gefunden. Zucker schade sowohl dem Zahnfleisch als auch den Zähnen. Man solle den Genuss von Zucker in der täglichen Nahrung begrenzen. Die Milchzähne trennen sich scheinbar von ihren Wurzeln. Es sei jedoch falsch, wenn einige Zahnärzte behaupteten, sie hätten keine Wurzeln. (Die falsche Behauptung beruhte wohl darauf, dass ausgefallene Milchzähne keine Wurzeln mehr aufweisen, da diese vor dem Zahnwechsel resorbiert werden). Der erste authentische Fallbericht einer homoplastischen Zahntransplantation (von Mensch zu Mensch) wurde 1728 durch Pierre Fauchard verfasst.
Fauchard empfahl Blei, Zinn oder Gold zur Füllung kariöser Zähne. Zähne sollten regelmäßig von einem Zahnarzt gereinigt werden. Er beschrieb Zahnregulierungen, wobei er bei unregelmäßig stehenden Zähnen empfahl, Platz zwischen ihnen durch Befeilen zu schaffen, die Zähne mit einer Pinzette zu lockern und mit Drähten die Zähne in ihrer neuen Position zu fixieren, bis sie wieder fest würden. Wenn ein Zahn ausgeschlagen werde, könne er replantiert (wieder eingepflanzt) werden und er werde über viele Jahre noch seinen Dienst versehen können. Er war ein vehementer Gegner zahnärztlicher Scharlatane und kritisierte deren untaugliche oder betrügerische Verfahren.
So lehnte er ab, dass Salpetersäure und Schwefelsäure zur Zahnsteinentfernung auf die Zähne aufgetragen werden, wodurch die Zähne nur stark beschädigt und nachfolgend der Extraktion zuzuführen seien. Fauchard kritisierte die Verwendung von Rosshaar in Zahnbürsten, die zu weich seien, um Zahnbeläge entfernen zu können und forderte statt dessen die in China seit Beginn des 16. Jahrhunderts verwendeten Zahnbürsten aus Schweineborsten zu verwenden, beziehungsweise mit Schwämmchen oder Läppchen zu reinigen. Um 1700 erfand Christoph von Hellwig eine Zahnbürste in der heutigen Form. Mit der Erfindung des Nylons wurden 1938 durch das US-amerikanische Unternehmen DuPont die ersten Nylonzahnbürsten hergestellt.[73]
Ebenso deckte er auf, dass Scharlatane die Zähne mit billigem Zinn oder Blei füllten, diese nur durch eine dünne Goldschicht bedeckten und sie als teure Goldfüllungen verkauften.[74] Blattgold zum Ersatz von Zahnhartgewebe wurde im arabischen Raum schon im achten Jahrhundert benutzt. Erste schriftliche Hinweise im europäischen Raum auf Goldfolie als Füllungsmaterial für Zähne finden sich erst Mitte des 15. Jahrhunderts. Die Goldhämmerfüllung in einem Molar (Backenzahn) ist bei der im Jahr 1601 beigesetzten Anna Ursula von Braunschweig-Lüneburg dokumentiert.[75] Damals wurde die Goldfüllung im Gegensatz zur Moderne nicht aus verflüssigtem Metall gegossen, sondern mittels Kaltverschweißung gelegt. Diese beruht auf der Eigenschaft von Gold, in hochreinem Zustand an seiner Grenzfläche Atombindungen zu bilden und dadurch auszuhärten. Die Goldfolie wird dabei mit einem Hämmerchen (daher der Name) in den Zahn geklopft (kondensiert). Einen Aufschwung erfuhr die Goldhämmerfüllung in den Vereinigten Staaten im 19. Jahrhundert und hat sich bis in die Neuzeit als Füllungsverfahren erhalten, da sie eine zahnsubstanzschonende Restaurationstechnik darstellt.[76]
-
Dia-
gramme -
Spitz-
zange -
Instrumente
-
Bohr-
maschine -
Zahn-ersatz
Philipp Pfaff


Sein Pendant war in Deutschland Philipp Pfaff, der 1756 das erste Lehrbuch über Zahnmedizin in deutscher Sprache veröffentlichte: Abhandlungen von den Zähnen des menschlichen Körpers und deren Krankheiten. Er beschrieb unter anderem die Abformung des Kiefers mit Siegelwachs, wobei der erstmals mit Gips ausgegossene Abdruck als Modell zur Herstellung von Zahnersatz diente. 1840 beschleunigten die Amerikaner L. Gilbert und W. H. Dwinelle die Abbindung des Gipses durch Zusätze von Salzen und verwandelten ihn damit zu einem geeigneten Abformmaterial. Gips fand dadurch beim funktionellen Gipsabdruck bei zahnlosen Patienten Anwendung.[77]
Die „direkte Überkappung“, eine Abdeckung der vitalen, eröffneten Zahnpulpa (Zahnnerv) mit Goldplättchen, geht auf Pfaff zurück. Ferner veröffentlichte er die erste Beschreibung einer extraoralen retrograden Wurzelkanalfüllung im Rahmen einer Zahnreplantation. Dabei wird am extrahierten Zahn der Wurzelkanal von der Wurzelspitze aus verschlossen und anschließend der Zahn replantiert (wieder eingepflanzt). Pfaff wurde von Friedrich dem Großen zum Hofzahnarzt ernannt. Nach ihm ist das Philipp Pfaff Institut, die gemeinsame Fortbildungsakademie der Zahnärztekammer Berlin und der Landeszahnärztekammer Brandenburg, benannt.[78]
John Hunter

In England verfasste John Hunter 1771 The Natural History of the Human Teeth (engl.: „Die Naturgeschichte der menschlichen Zähne“) und 1778 A Practical Treatise on the Diseases of the Teeth (engl.: „Eine praktische Abhandlung zu den Krankheiten der Zähne“) mit detaillierten Beschreibungen zur Anatomie und Physiologie der Zähne.[79] Das Interesse Hunters galt unter anderem der Transplantation von Zähnen. Er übersah jedoch, dass in zahlreichen Fällen durch die Transplantation Infektionskrankheiten, insbesondere die Syphilis übertragen wurde. Er glaubte, dass dies nur bei eitrigen Zähnen möglich sei. Zahlreiche Zahnbehandler entwickelten daraufhin verschiedene Voraussetzungen, die ein Zahnspender zu erfüllen hatte, um die Übertragung von Krankheiten zu minimieren.[80] Zahntransplantation wurde bereits von den alten Ägyptern, später auch von den Etruskern, den Griechen und den Römern durchgeführt.[81] Erste schriftliche Anhaltspunkte finden sich im Jahr 1594.[82] 1685 wurden von Charles Allen (York) detaillierte Ausführungen zur heteroplastischen Zahntransplantation (von Tier zu Mensch) gemacht, einschließlich der Beschreibung, wie dazu das Tier gefesselt werden müsse. Es war das erste zahnmedizinische Büchlein, das im englischen Sprachraum erschienen ist und erstaunliche Erkenntnisse in Anatomie und Physiologie enthält.[83] In den 1930er Jahren wurde die Heilung transplantierter Zähne erstmals histologisch durch Heinrich Hammer (1891–1972) untersucht. Nur bei vollständigem Erhalt des Desmondonts (Wurzelhaut) kommt es zu einer Einheilung, sonst heilt das Transplantat zunächst knöchern ein und wird anschließend resorbiert.[84][85]
Skorbut
Skorbut war seit dem 2. Jahrtausend v. Chr. in Ägypten als Krankheit bekannt. Später schrieben auch Hippokrates und Plinius darüber. Es treten neben weiteren gravierenden Symptomen Zahnfleischbluten und Gingivahyperplasien auf. Die gestörte Kollagensynthese führt unter anderem zu einer verminderten Synthese der hauptsächlich aus Kollagen bestehenden Sharpey-Fasern des Zahnhalteapparates, was zum Zahnverlust führt.[86] Im Zeitalter der Entdeckungen, etwa vom 15. bis zum 18. Jahrhundert, führte Skorbut zu einem Massensterben von Seeleuten; so verlor zum Beispiel das Schiff von Vasco da Gama auf einer Reise von 160 Mann Besatzung etwa 100 Mann durch Skorbut. Grund für das häufige Auftreten von Skorbut auf See war die einseitige Ernährung, die – mangels Konservierungsmöglichkeiten – hauptsächlich aus Pökelfleisch und Schiffszwieback bestand. 1734 forderte der Theologe und Mediziner Johann Friedrich Bachstrom die Verwendung von frischem Obst und Gemüse zur Heilung von Skorbut.[87] Der britische Schiffsarzt James Lind konnte 1754 zeigen, dass Zitrusfrüchte gegen Skorbut helfen, wodurch die Krankheit ihren Schrecken verlor.[88] An Land trat Skorbut ebenfalls auf, besonders in den Wintermonaten, in belagerten Festungen, in Gefängnissen oder bei den ersten Nordamerika-Siedlern, wo Obst und Gemüse anfangs knapp waren. Im 20. Jahrhundert trat Skorbut massenhaft während des Ersten und Zweiten Weltkrieges [89] sowie in den deutschen Konzentrationslagern[90] und im sowjetischen Gulag auf.[91] 1934 begann der Pharmakonzern Roche als erste Firma mit der synthetischen Produktion von Vitamin C gegen diese Vitaminmangelkrankheit, die bei anhaltendem Fehlen von Vitamin C in der Nahrung nach etwa vier Monaten auftritt und unbehandelt zum Tode führt. Noch 1936 berichteten Roche-Mitarbeiter, dass die Spezialisten unter den Ärzten die Vitamin-Therapie schlicht ablehnten, 80 Prozent würden über den „Vitamin-Fimmel“ sogar lachen. In einem firmeninternen Schreiben hieß es damals, dass zunächst „überhaupt erst das Bedürfnis“ nach Vitaminen geschaffen werden müsse. Regelmäßig werde Vitamin C nur eingenommen, „wenn etwas Hokuspokus gemacht“ werde.[92]
Grundlagenforschung
Erst als die Anatomie und die Physiologie entsprechende Fortschritte in der Grundlagenforschung gemacht hatten, konnte auch die Zahnheilkunde allmählich zu einer selbstständigen Wissenschaft werden. Hierzu gehören in erster Linie die einschlägigen mikroskopischen Untersuchungen von Jan Evangelista Purkyně (1787–1869), Anders Adolf Retzius (1796–1860) und Albert von Kölliker (1817–1905).
Extraktionszangen gehen in ihrer heutigen Form auf den englischen Kieferchirurgen John Tomes (1815–1895) zurück. Die von ihm 1840 entdeckte Tomes-Faser ist nach ihm benannt, der Zellfortsatz eines Odontoblasten (Dentinbildner), der sich in den Dentinkanälchen befindet. Er wurde auf Grund dieser und anderer Verdienste um die Zahnmedizin zum ersten Präsidenten der British Dental Association gewählt.
Historische Behandlungsformen
Rekonstruktive Zahnheilkunde

Es gibt Hinweise darauf, dass Zahnamalgam bereits zu Beginn der Tang-Dynastie (chinesisch 唐朝, Pinyin táng cháo) in China (618–907 n. Chr.) als Füllungsmaterial verwendet wurde, wie man Schriften des chinesischen Arztes Su Kung (蔌哭嗯) aus dem Jahre 659 entnehmen kann. Als „silberner Teig“ kehrt Amalgam im Ta-Kuan Pent-ts'ao (大观被压抑的曹操) um 1107 wieder. Auch in der Ming-Periode (chinesisch 明朝, Pinyin míng cháo) wird die Legierung 1505 und 1596 (von Li Shi-Zhen 李时珍) erwähnt. 1505 beschreibt Liu Wen t'ai (刘雯台) die genaue Zusammensetzung: „100 Teile Quecksilber, 45 Teile Silber und 900 Teile Zinn, die in einem eisernen Topf zu verrühren sind.“[93]
1530 erschien das Zene Artzney Buchlein wider allerlei kranckeyten und gebrechen der tzeen, ein „kleines Heilbuch für alle Arten von Krankheiten und Gebrechen der Zähne“, das erste Buch, das ganz der Zahnheilkunde gewidmet ist, geschrieben für Barbiere und Wundärzte, die den Mund behandeln. Es deckt Themen wie Mundhygiene, Zahnextraktion, Bohren der Zähne und die Anfertigung von Goldfüllungen ab. Es hält Ratschläge bereit, „wie den kindern zu helffen ist, daß in [ihnen] ir zene leichtlich wagsen“: Man soll die Kleinen häufig baden und danach das Zahnfleisch mit einem Finger, der zuvor in warmes Hühner-, Gänse- oder Entenfett getaucht worden ist, „subtil reiben und trucken“. Wenn die Zähne durchbrechen, so nimmt man „fein subtile“ Wolle vom Hals eines Schafes, taucht sie in warmes Kamillenöl und legt sie anschließend auf den Hals und die Wangen des Säuglings. Manchmal versuchte man auch, „schweres“ Zahnen dadurch zu erleichtern, dass man dem Kind eine eingefettete Fledermaus um den Hals hing.[94]
Wer sich kein Gold leisten konnte, bekam in der Regel eine Füllung aus Blei (von lateinisch plumbum „Blei“ leitet sich die Plombe ab) oder – weniger dauerhaft – aus den Harzen Galbanum oder Opopanax.[95]

Da das Blei zu weich war, ging die Suche nach einem haltbaren Material weiter. In Deutschland wurde das Amalgam wiederentdeckt und erstmals von dem Ulmer Arzt Johannes Stockerus 1528 eingesetzt, der in seinem Arzneibüchlein Praxis aurea die Herstellung von Amalgam beschreibt, das „in einem Zahnloch härtet wie Stein“.[45] Seine Einführung in der westlichen Welt erlebte Amalgam jedoch erst in den 1830er Jahren. Anfangs wurde Amalgam durch Mischen von Quecksilber mit einer Feilung aus Silbermünzen hergestellt.[93] 1819 führte Auguste Onésime Taveau das Amalgam in Frankreich und Thomas Bell in England ein.[41] Bereits 1833 brach in den USA nach der forcierten Einführung von Amalgam als Füllmaterial durch Crawcorn, der es 1830 aus Europa mitgebracht hatte, der sogenannte „Amalgamkrieg“ aus, der zu einem zeitweiligen Verbot des Amalgams als Füllmaterial führte. Die Zeit ging als Crawcorn days in die Historie ein. 1855 gaben zwei amerikanische Zahnärzte, William M. Hunter (1819–1889) und Elisha Townsend (1804–1858),14 eine neue Amalgamrezeptur bekannt, die derjenigen der Neuzeit ziemlich nahekam. Die Pulvermischung bestand aus vier Teilen Silber und fünf Teilen Zinn, pro Gramm dieses Pulvers wurde ein Gramm Quecksilber verarbeitet. Jeder Zahnarzt, der jedoch Amalgam verarbeitete, wurde aus der American Society of Dental Surgeons ausgeschlossen, was 1856 zur Auflösung dieses Verbandes führte.[96] In Deutschland flammte eine ähnliche Diskussion in den 1920er Jahren auf.[97] Während dieser sich mittlerweile über fast zweihundert Jahre hinziehenden Debatte konnte eine wesentliche Gesundheitsgefährdung nicht nachgewiesen werden. Am 20. März 1860 erhielt der amerikanische Zahnarzt Barnabas Wood (1819–1875) ein Patent auf eine niedrigschmelzende Legierung.[98] Das nach ihm benannte Woodsche Metall verwendete er trotz des Gehaltes an den giftigen Schwermetallen Blei und Cadmium auch für Zahnfüllungen. Die Bestandteile Bismut, Blei, Cadmium und Zinn sind unedel und gehen im Mund leicht in Lösung, so dass eine chronische Cadmiumvergiftung drohte. Deshalb verschwand die Legierung bald wieder als zahnärztliches Füllungsmaterial.



Im Zusammenhang mit Amalgamfüllungen stellte Greene Vardiman Black 1892 die nach ihm benannten Blackschen Regeln für die Kavitätenpräparation auf, einschließlich des Grundsatzes Extension for prevention (engl.: Ausdehnung [der Kavität] zur Vorbeugung). Dadurch sollte der Zahn so weit aufgebohrt werden, dass die Füllungsränder in einen Bereich verlegt wurden, der der Reinigung leicht zugänglich ist. Er teilte ferner die Kavitätenformen in fünf Kavitätenklassen ein, die bis heute ihre weltweite Bedeutung behalten haben. Er änderte die Zusammensetzung der Feilung, die nun aus 68,5 % Silber, 25,5 % Zinn, 5 % Gold und 1 % Zink bestand, um die Festigkeit zu erhöhen.[99] Black erfand ferner das Phagodynamometer zur Kaudruckmessung, das 1895 der Fachwelt vorgestellt wurde.[100]
Ästhetische und rituelle Zahnkorrekturen

4–6: Malaysia
Das Fachgebiet der Ethno-Zahnmedizin beschäftigt sich mit den verschiedenen Prozeduren der Zahnveränderungen. Die ersten zahntechnischen Arbeiten wurden Mitte des ersten Jahrtausends vor der Zeitenwende von Etruskern und Phöniziern (heute Libanon) angefertigt. Die Etrusker (heute Norditalien) konnten Goldkügelchen von 0,1 mm Durchmesser herstellen und ohne Lötstellen miteinander verbinden. Ihre Metallurgen besaßen folgende Rezeptur: „Wenn man den Saft von drei Gemüsearten und Holzkohlenstaub mit Goldpartikeln mischt, bilden sich wie von Geisterhand winzige Goldperlen.“ Die Abbildung rechts zeigt menschliche oder tierische Ersatzzähne, die mit einem Metallstift an einem Band aus Gold fixiert und an den übrigen Zähnen befestigt wurden. Sie wussten, dass Gold durch den Speichel nicht angegriffen wurde. Frauen und Männer waren gleichgestellt. Auch Sklaven durften vornehme Kleidung und Goldschmuck tragen.[101] Die Zahnheilkunde lag in den Händen von Ärzten.
Künstliche Deformierungen wurden seit Jahrtausenden vorgenommen – immer in einem rituellen bzw. kulturellen Kontext. In Abhängigkeit von den jeweiligen Völkern unterscheidet man verschiedene Deformationstypen: Es gibt die Spitz-, Lücken-, Flächen- oder Zackenfeilungen der Zähne, Horizontalfeilungen bis hin zum kompletten Absägen der Zahnkrone. Hinzu kommen Furchen-, Zellen- und Relieffeilungen, das Verdrängen von Frontzähnen aus ihrer natürlichen Position, die Schaffung und Vergrößerung von Diastemata bzw. Lücken, das Herausbrechen oder -hebeln einzelner oder mehrerer Zähne mittels Speerspitze oder Steinschlag, die Elongation (scheinbare Verlängerung) mittlerer Frontzähne, der Zahnschmuck und die künstliche Färbung der Zähne.[102]
Zahnschwärzen
In Japan war das Zahnschwärzen Ohaguro (jap. お歯黒) seit Mitte des ersten Jahrtausends Mode, wie Spuren von geschwärzten Zähnen in Knochenfunden aus der Kofun-Zeit (300 bis 710) vermuten lassen. Das Ohaguro geht auf die Heian-Zeit (794–1192) zurück. Erstmals schriftlich erwähnt wurde es im Genji Monogatari (jap. 源氏物語, dt. Die Geschichte vom Prinzen Genji) im 11. Jahrhundert, obwohl es bereits seit 2879 v. Chr. praktiziert wurde. Durchgeführt wurde Ohaguro von Frauen und Männern des Hofadels und später durch die Samurai. Während der Edo-Zeit (jap. 江戸時代, Edo jidai,1603 bis 1868) war das Schwärzen der Zähne bei verheirateten Frauen üblich. Es galt als erotisch, da es den Kontrast zur weißen Gesichtshaut erhöhte. Es war deshalb unter den Frauen der Bordellviertel sehr verbreitet. Gleichzeitig galt es als Symbol ehelicher Treue. Im 18. Jahrhundert wurde Männern das Zähneschwärzen verboten, 1871 weitete die Meiji-Regierung (jap. 明治時代 Meiji jidai) schließlich per Kabinettsbeschluss dieses Verbot auch auf das weibliche Geschlecht aus, da dieser Brauch unter westlichem Einfluss als barbarisch eingestuft wurde.[103] In der Nguyễn-Dynastie (Hán Nôm: 家阮) in Vietnam (1802 bis 1945) hielt sich der Brauch bis ins 20. Jahrhundert. In Südostasien war es ein Zeichen für Stärke und Ehrenhaftigkeit, galt als Schönheitssymbol und signalisierte bei Frauen die Bereitschaft zur Eheschließung.[104] Zum Färben der Zähne verwendete man eine aufwändig hergestellte Mixtur aus Eisenspänen, die in Tee oder Reiswein eingelegt wurden und oxidierten. Die so entstandene schwarze Farbe wurde mit einem weichen Pinsel und mit Hilfe von Haftpulver auf die Zähne aufgetragen. Wegen der eingeschränkten Haltbarkeit musste die Prozedur alle drei Tage wiederholt werden. Man glaubte auch, durch das Schwärzen die Zähne gesund zu erhalten und einem eventuellen Eisenmangel in der Schwangerschaft entgegenzuwirken. Neuere Untersuchungen der Zusammensetzung des Färbstoffes bestätigen, dass ein gewisser Schutz vor Karies und Demineralisation der Zähne gegeben war.[105]
Schmucksteine
Um das Jahr 900 verzierten aus rituellen oder religiösen Gründen die Mayas ihre Frontzähne mit verschiedenen Schmucksteinen, wie Jade, Cinnabarit, Serpentinit, Pyrit oder Hämatit, die man bei Ausgrabungen in Antigua Guatemala gefunden hat. Hierzu wurden präzise auf die Größe des Schmucksteins abgestimmte Löcher mit einem Bohrer und aufgeschwemmten Schleifmitteln aus Quarzmehl gebohrt. Es wurden mehr als fünfzig verschiedene Muster identifiziert. Es wird angenommen, dass jedes Muster eine Stammeszugehörigkeit darstellte oder eine religiöse Bedeutung hatte.[106]
In der Neuzeit entschied sich Mick Jagger, einen Rubin in einen Frontzahn einsetzen zu lassen, ließ ihn jedoch gegen einen Smaragd austauschen, um ihn schließlich durch einen Brillanten zu ersetzen. Damit begann ein Trend zu Zahnschmuck, wie Twinkles (Brillies), Dazzler und Grills.[107]
Zahnvergolden
Schon 1000 v. Chr. benutzten die Chinesen Zahnfüllungen aus feinstem Blattgold, das in die Karieslöcher gestampft wurde.[108] Die ersten prothetischen Arbeiten wurden im Jahr 500 v. Chr. von den Phöniziern angefertigt. In Osteuropa, beispielsweise in Tadschikistan und im Orient galten Goldzähne in der Front als Zeichen von Reichtum.
-
Gefeilte Zähne
-
Herausbrechen
von Zähnen -
Zahn-
schwärzen -
Jade verzierte Fronzähne
-
Twinkle
-
Grills
-
Goldkronen

Weitere Therapieverfahren
Tiberius Cavallo veröffentlichte 1777 sein Buch A complete treatise on electricity, in dem er die Anwendung von elektrischem Strom zur Behandlung von Zahnschmerzen empfahl. Er entwickelte hierfür ein entsprechendes Instrument, mit dem Stromreize gezielt an einen Zahn abgegeben werden konnten.[109] Seine Ideen wurden in der Neuzeit aufgegriffen und Geräte zur elektrischen Sensibilitätsprüfung von Zähnen entwickelt, mit denen die Vitalität der Zähne geprüft werden kann.
Zahnhandel und -transplantationen
Der Engländer Hunter glaubte noch im 18. Jahrhundert, dass ein frisch extrahierter Zahn nur genügend schnell bei einem anderen Patienten eingesetzt werden müsse, um erfolgreich anzuwachsen.[110] Mit gedruckten Anzeigen lockte er ganze Scharen ärmerer ‚Zahnspender‘ an, die sich für ein paar Pence ihre gesunden Zähne extrahieren ließen, damit diese sofort im Anschluss wohlhabenderen Zeitgenossen eingesetzt werden konnten. Hunters wissenschaftliche Reputation führte dazu, dass seine ‚Zahntransplantationen‘ nicht nur in Europa, sondern auch in den USA Nachahmer fanden.[111] Erst gegen Ende des 18. Jahrhunderts wurde diese Methode, die mit einer hohen Infektionsgefahr (insbesondere Syphilis) für die Patienten einherging, aufgegeben.[112]
Menschliche Zähne wurden daraufhin von Leichenfledderern aus Grüften und von Schlachtfeldern erbeutet und durch Zahnärzte in Zahnprothesen eingebaut. Als George Washington 1789 erster Präsident der Vereinigten Staaten wurde, war er 57 Jahre alt und hatte nur noch einen Zahn. Washington behalf sich mit einer kosmetischen Prothese aus Flusspferdzähnen, Elfenbein und menschlichen Zähnen.[113] Im Jahr 1799 hielt Francisco de Goya eine Szene im Gemälde A caza de dientes (span.: Jagd auf Zähne) fest, in der eine gut gekleidete Frau einem Gehenkten die Zähne aus dem Mund bricht. Goya kritisierte mit seinen Caprichos die Zustände im damaligen Spanien, vor allem die Geldgier der besitzenden Stände.[113] Eine weit größere Quelle für menschliche Zähne für Prothesen war die Schlacht bei Waterloo (1815), in der mehrere 10.000 Soldaten fielen, darunter viele junge Männer mit gesunden Zähnen. Der Handel mit diesen Zähnen, mit denen Zahnersatz gefertigt wurde, nahm solche Ausmaße an, dass sie später Waterloo-Zähne (engl.: Waterloo teeth) genannt wurden.[114] Das Sammeln von Waterloo-Zähnen gab es aber schon nach der Völkerschlacht bei Leipzig vom 16. bis zum 19. Oktober 1813. Dort, wo sich rund 600 000 Soldaten aus mehreren europäischen Staaten gegenüberstanden, verloren über 92.000 von ihnen das Leben. Nachdem der Schlachtenlärm abgeklungen war, wurden die Kampfplätze in der Peripherie von Leipzig von einer Schar Plünderer heimgesucht, die versuchten, alles was Wert besaß, zu ergattern. Am schlimmsten waren die Fledderer, „welche den Toten die Kinnladen aufbrachen und die schönsten und weißesten Zähne herausrissen, um sie zum Einsetzen in der Folge zu verkaufen“. Teilweise entrissen sie den noch Sterbenden ihre Zähne.[115] Den florierenden Handel mit Zähnen von Schlachtfeldern gibt auch der Würzburger Zahnarzt Karl Joseph Ringelmann (1776–1854) in seinem Werk „Der Organismus des Mundes, besonders der Zähne“ aus den 1820er-Jahren wieder.[116] Das Entnehmen von gesunden Zähnen bei lebenden Menschen aus niederen sozialen Schichten für die Reichen hält er für ethisch verwerflich, denn dies sei ein barbarisches Verfahren, „wodurch sich die Heilkunst als eine entweihte Dienerin des höchsten Grades menschlicher Verworfenheit bekundet“.[117] Diese unmoralische Praxis verewigte Victor Hugo (1802–1885) literarisch in seinem Roman „Les Misérables“ (Die Elenden). Dort hat die arbeitslos gewordene Fantine ihre Schneidezähne verkauft, um mit dem Geld ihrer angeblich kranken Tochter Cosette zu helfen.
Als Prothese wurden auch Zähne eines Flusspferdes auf den Kiefer passend geschnitzt. Teilweise wurden an der geschnitzten Prothesenbasis aus Zähnen eines Hippopotamus Waterloo-Zähne befestigt. Beides konnten sich nur begüterte Kreise im Viktorianischen Zeitalter leisten. Ein weiteres „Reservoir“ für menschliche Zähne war der Amerikanische Bürgerkrieg (1861 bis 1865). Auch dort wurden den Gefallenen Zähne extrahiert und massenhaft nach London verschifft. Diese Zähne nannte man mit dem inzwischen eingebürgerten Begriff ebenfalls Waterloo-Zähne.[118] Die Beendigung der Fledderei dürfte durch den veränderten Umgang mit Kriegsgefangenen und Gefallenen nach der Unterzeichnung der ersten Genfer Konvention vom 22. August 1864 gewesen sein. Auf der international besetzten Konferenz gingen zwölf europäische Staaten einen revolutionären Schritt hin zu mehr Humanität. In der Haager Landkriegsordnung von 1907 steht unter Kapitel I. Verwundete und Kranke, Artikel 3 (Pflicht des Siegers): „Nach jedem Kampf soll die das Schlachtfeld behauptende Partei Maßnahmen treffen, um die Verwundeten aufzusuchen und sie, ebenso wie die Gefallenen, gegen Beraubung und schlechte Behandlung zu schützen“, (Reichsgesetzblatt, Nr. 25, 8. August 1907, S. 279 ff.).[119] Dies setzte der Praxis der Leichenfledderei ein offizielles Ende. Jedoch lebte sie unter den Nationalsozialisten unter anderem in Form der Zahngold-Verwertung der KZ-Opfer wieder auf.
-
Zahntransplantation in der „feinen Gesellschaft“
-
Prothese von George Washington
-
Goya: A caza de dientes
-
Waterloo-Zähne
-
Schnitzinstrument
-
Hippopotamus-Prothese
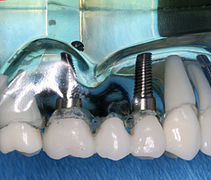
Geschichte des Zahnersatzes

Dem Wunsch nach natürlich aussehendem Zahnersatz wollte 1789 der Franzose Nicolas Dubois de Chémant nachkommen und meldete die von ihm entwickelten Porzellanzähne zum Patent an.[120] Sie wurden incorruptible (franz.: unzerstörbar, „unverweslich“) genannt, im Gegensatz zum übelriechenden beinernen Zahnersatz. Chémant griff die Idee des Apothekers Alexis Duchâteau (1714–1792) auf, der 1774 mit der Herstellung von Porzellanzähnen experimentiert hatte. Es sollte jedoch noch weitere 50 Jahre dauern, bis Charles Goodyear im Jahre 1839 die Vulkanisation erfunden hat, ein Verfahren, bei dem Kautschuk unter Einfluss von Zeit, Temperatur und Druck gegen atmosphärische und chemische Einflüsse sowie gegen mechanische Beanspruchung widerstandsfähig gemacht wird. Daraus resultierten bald die Kautschukprothesen, in die Porzellanzähne eingebaut werden konnten.[121] Um 1840 wurden etwa 500.000 Porzellanzähne von Paris aus in die USA exportiert, womit eine rasante Zunahme von Zahnärzten und Zahntechnikern einherging.[80] Einer Umfrage in den USA zufolge wurden 1940 etwa 70 % aller dortigen Zahnprothesen aus Kautschuk gefertigt.[122] Jacob Callman Linderer (1771–1840) kann als Pionier des Zahnersatzes und der wissenschaftlichen Zahnmedizin des ersten Drittels des 19. Jahrhunderts bezeichnet werden, der 1834 das Buch Lehre von den gesamten Zahnoperationen veröffentlichte.[68][123]
Der Prothesenkunststoff Polymethylmethacrylat (PMMA) wurde 1928 etwa zur selben Zeit in Deutschland, Großbritannien und Spanien entwickelt. In Deutschland war hieran der Chemiker Walter Bauer (1893–1968) beteiligt. Durch die Firma Kulzer & Co. wurde im Jahre 1936 das von Bauer entwickelte chemoplastische Verarbeitungsverfahren (Paladonverfahren) vorgestellt.[124] Es entspricht dem heute verbreiteten Verfahren, Polymerpartikel mit Monomerflüssigkeit anzuteigen und plastisch in Hohlformen einzubringen. Der Kunststoff wurde in den 1950er Jahren so weit entwickelt, dass er den Kautschuk verdrängt hat. Für Patienten, die über Kunststoffunverträglichkeiten klagen, bietet hierzu auch heutzutage eine Teil- oder Totalprothese aus Kautschuk eine Alternative.[125]
1844 begann Samuel Stockton White (S. S. White) in den USA mit der Herstellung von Porzellanzähnen.[41] Die bis heute tätige S. S. White Dental Manufacturing Company entwickelte 1870 den weltweit ersten elektrischen Antrieb für rotierende Instrumente im Dentalbereich. Die Herstellung von Porzellanzähnen war 1937 eingestellt worden. 1947 führte die Nachfolgerfirma SS White Burs die ersten rotierenden dentalen Hartmetallinstrumente aus Wolframcarbid ein.

Die S. S. White Company gab den The Dental News Letter heraus, eine der ersten Dentalzeitschriften. Sie ging 1939 im renommierten Journal of the American Dental Association (JADA) auf, der Fachzeitschrift der American Dental Association (ADA), der US-amerikanischen Zahnärztevereinigung. Whites Klassenkamerad und Freund Thomas Wiltberger Evans (1823–1897), der später Leibzahnarzt von Napoleon III. wurde, führte Whites innovative Technik in Europa ein, beispielsweise Behandlungseinheiten mit dem Doriotgestänge. S. S. White wurde Vorsitzender der ADA. In dieser Funktion traf er während des Sezessionskrieges (1861–1865) mit Abraham Lincoln zusammen, um ihm den Aufbau einer zahnärztlichen Versorgung für die Soldaten der Union vorzuschlagen. Hintergrund war, dass jeder Soldat mindestens sechs obere und sechs untere Zähne haben musste, um beim Laden seines Chassepotgewehres des Ende der Papierpatrone mit den Zähnen halten und aufreißen zu können. (Aus einer preußischen Dienstanweisung stammt das Zitat: „… beißen soll der Kerl, bis er das Pulver schmeke.“) Wegen logistischer Schwierigkeiten wurde jedoch letztendlich nichts aus seinem Vorschlag.[126]
Nach Vorarbeiten durch Daniel Evans entwickelte William A. G. Bonwill aus Philadelphia 1864 den ersten überdurchschnittlichen Artikulator, ein Gerät zur Simulation der Kiefergelenksbewegungen. Dazu werden Gipsmodelle der Zahnbögen des Ober- und Unterkiefers in Okklusion in den Artikulator montiert. Bonwill war es, der den Begriff der Artikulation prägte und den älteren Begriff der Okklusion ersetzte. Er entwickelte darüber hinaus zahlreiche Werkstücke und Geräte. Das Bonwill-Dreieck, ein gedachtes Dreieck, dessen Eckpunkte der Unterkiefer-Inzisalpunkt und die Mittelpunkte der beiden Unterkieferkondylen bilden, ist nach ihm benannt.
Nachdem Edwin Thomas Truman das Guttapercha entwickelt hatte (s. u.), fügte 1856 der Londoner Zahnarzt Charles T. Stent (1807–1885) insbesondere Stearin hinzu, das die Plastizität des Materials sowie seine Stabilität verbesserte, Talkum als inerten Füllstoff, um dem Material mehr Masse zu geben, ferner Harz und roten Farbstoff und es entstand das nach ihm benannte thermoplastische Material für die Abformung der Kiefer und Zähne.[127] Stent löste das bis dahin gebräuchliche Bienenwachs und Gips als Abdruckmaterial ab.[128] Auch die Stents, die als medizinisches Implantat, beispielsweise in der Stentangioplastie an den Herzkranzgefäßen verwendet werden, haben ihn als Namensgeber.[129]

Im Mai 1869 beschrieb William N. Morrison die nach ihm benannte Ring-Deckel-Krone (Morrison crown) im Missouri Dental Journal.[130] Diese Metallbandkronen, auch Bandhülsenkronen genannt, fanden breite Anwendung vor der Etablierung der Gusstechnologie.[131] Hierzu wurde ein Band aus Gold dem zugeschliffenen Zahn ringförmig angepasst und verlötet. Die Kaufläche („Deckel“) wurde separat gegossen und anschließend mit dem Band verlötet. 1876 entwickelte Cassius M. Richmond aus San Francisco die nach ihm benannte Ringstiftkrone (Richmond crown), die auch eine Porzellanschale als Verblendung aufweisen konnte.[132] 1907 erfand William H. Taggert eine Gussmaschine und eine Einbettmasse, die ein direkt modelliertes Gussobjekt in Metall mittels Wachsausschmelzverfahren (Lost-wax casting) und Gussverfahren mit verlorener Form überführen konnte. Die Gussobjekte besaßen eine bis dahin nicht gekannte Passgenauigkeit.[133] Die so hergestellten Gusskronen fanden jedoch erst in den 1950er Jahren breite Anwendung.
Nachdem Goldkronen, insbesondere in der Front, ästhetisch zu wünschen übrig ließen, stellte Cassius M. Richmond 1870 Zahnkronen aus Zelluloid her, die dem natürlichen Zahn ähnlich sahen. Bedauerlicherweise verfärbte sich das Material schwarz oder grün, roch schlecht und verschwand deshalb bald wieder vom Markt.[134]

Erst die vom Zahnarzt Charles Henry Land (Detroit, USA) im Jahre 1889 zum Patent angemeldete Jacketkrone (Mantelkrone) aus Vollkeramik in Zahnfarbe stellte einen Durchbruch dar.[135][136] Auf ein gefaltetes Platinhütchen wurde Keramik aufgebrannt und in die notwendige Form gebracht. Vor dem Einsetzen musste das Platin aus der Innenseite der Krone entfernt werden; anschließend konnte sie einzementiert werden. Die Bruchfestigkeit war nicht besonders hoch, so dass die Forschung nach einer Alternative suchte, in der die Stabilität durch ein Metallgerüst (meist aus einer Gold-Platin-Legierung) unter der Keramik erzeugt wird.
Nach zahlreichen Versuchen meldeten M. Weinstein, S. Katz und A. B. Weinstein 1952 in den USA als erste ein Patent für eine Aufbrennkeramik an, jedoch platzte noch oft die Keramik ab. Der Wärmeausdehnungskoeffizient (WAK) von Metall und Keramik differierte stark beim Erkalten von der Brenntemperatur von 880° C, was zu Spannungen führte. 1962 gelang es, den WAK zwischen Metall und Keramik anzugleichen und dadurch die Bruchgefahr erheblich zu reduzieren. Damit waren die seitdem weltweit eingesetzten VMK-Kronen und -Brücken geboren (Verbund-Metall-Keramik).[137][138]
1974 entschied das Bundessozialgericht die Aufnahme der Zahnersatzbehandlung in den Leistungskatalog (BEMA) der gesetzlichen Krankenversicherung in Deutschland.[139]
Seit den 1970er Jahren wird die Entwicklung von Vollkeramiksystemen vorangetrieben. Aufgrund der Festigkeit werden seit 1994 Zirkonoxidkeramiken bevorzugt bei metallfreien Versorgungen im hochbelasteten Seitenzahnbereich verwendet, gerade auch wenn es um die Fertigung industriell hergestellter Rohlinge für die CAD/CAM-Technologie geht.[140][141]
Geschichte der zahnärztlichen Anästhesie





Der französische Chirurg Guy de Chauliac schrieb 1386 die Chirurgia Magna, in der er sich (auch) der Pathologie und Therapie der Zähne widmete. Darin wird u. a. die Anwendung von Opium und Mandragora bei schmerzhaften Erkrankungen beschrieben, aber auch vor den Nebenwirkungen gewarnt.[142]
Narkosemittel fanden erst sehr viel später breitere Anwendung. Zunächst wurde das Lachgas (N2O) 1772 von Joseph Priestley synthetisiert. Die besondere medizinische Wirkung entdeckte der Chemiker Humphry Davy 1799 bei Selbstversuchen. Horace Wells (1815–1848), einer der führenden Zahnärzte in Hartford (Connecticut), entdeckte das Lachgas als taugliches Narkosemittel für die Zahnmedizin. Wells hatte dessen schmerzstillende (Neben-)Wirkung bei einer Lachgasvorführung beobachtet, die Gardner Quincy Colton (1814–1898), ein Chemiker mit abgebrochenem Medizinstudium, in dem Ort veranstaltet hatte. Während der Vorführung der humoristischen Effekte des Lachgases zog sich einer der Teilnehmer der Lachgasshow eine tiefe blutende Beinwunde zu, aber empfand dabei keine Schmerzen durch die Verletzung.[143] Horace Wells, der mit dem „Vater der Parodontologie“ John Mankey Riggs (s. u.) eine Praxisgemeinschaft betrieb, war es, der sich daraufhin im Selbstversuch am darauffolgenden Tag, dem 11. Dezember 1844, einen oberen Weisheitszahn schmerzfrei durch Riggs extrahieren ließ, während Colton das Lachgas mit seiner Apparatur verabreichte.[144][145] Geschätzte eine Million Zähne habe nachfolgend Colton (und seine Assistenten) unter Lachgas extrahiert.[146] Im Jahre 1868 entwickelten George Barth und J. Coxeter ein Verfahren zur Verflüssigung von Lachgas, so dass es in Gasflaschen in den Handel gelangen konnte.
Äther- und Chloroformnarkosen folgten dem Lachgas. Der US-amerikanische Zahnarzt William Thomas Green Morton konnte mit einer Äthernarkose am 16. Oktober 1846 einen Patienten schmerzfrei von seinem Leiden befreien. Bereits am 30. März 1842 hatte Crawford Williamson Long einem Patienten einen Tumor am Nacken schmerzfrei entfernt, wobei er ein mit Äther getränktes Handtuch verwendete. Er unterließ aber eine Publikation und brachte sich so um seine berechtigten Prioritätsansprüche. So gilt seitdem W. T. G. Morton als Begründer der Äthernarkose. Wenn die Stümpfe und Wurzeln defekter Zähne entfernt werden mussten, verlangten die Patienten eine schmerzfreie Behandlung. Charles Thomas Jackson, bei dem Morton famuliert hatte, machte ihn auf die berauschende Wirkung von Schwefeläther aufmerksam, die bereits Michael Faraday 1818 in einer Abhandlung beschrieben hatte.[147] Am 30. September 1846 kam der Cellist Eben Frost mit so starken Zahnschmerzen in Mortons Praxis, dass er mit einer Erprobung des Äthers bei der Extraktion seines vereiterten Backenzahns einverstanden war.[148] Als der Patient aus seiner Betäubung erwachte, bestätigte er Morton, dass er keinerlei Schmerz beim Zahnziehen empfunden habe. Morton versuchte zu verschleiern, welchen Wirkstoff er verwendet hatte, um von einer Patentierung zu profitieren. Bei einer Operation am 7. November 1846 wurde er vom Auditorium gezwungen, sein Geheimnis zu lüften. Morton wurde durch die Kosten um einen Patentstreit ruiniert. Die sukzessive Anerkennung des von Morton entwickelten Verfahrens erfolgte nach der erfolgreichen Oberschenkelamputation bei einer zwanzigjährigen Patientin durch Henry Jacob Bigelow am 7. November 1846.[149]
Es gab durchaus Widerstände dagegen, in die Schöpfung auf diese Art einzugreifen und den Schmerz abzustellen, der als göttliches Mittel der Erziehung akzeptiert war. Doch viele Kirchenvertreter, wie Protheroe Smith, ein anglikanischer Fachmann für Geburtshilfe, Reverend Thomas Chalmers, Moderator der Free Church of Scotland, oder Rabbi Abraham De Sola, der erste Rabbiner Kanadas, unterstützten die Verfechter der Anästhesie.
Die Anwendung der Allgemeinanästhesie in der Zahn-, Mund- und Kieferheilkunde war dadurch erschwert, dass Operationsgebiet und Narkoseweg zusammenfallen. Die Inhalation von betäubenden Gasen erlaubte nur kurze Operationen, da der Mund entweder zum Inhalieren oder zum Arbeiten gebraucht wurde. Ließ man den Patienten durch die Nase inhalieren, so atmete er das Lachgas durch den Mund aus, was wiederum den Zahnarzt in einen Rausch versetzte. So begann die Suche nach einem Lokalanästhetikum.
Lokalanästhesie
Nachdem der Augenarzt Carl Koller 1884 erkannt hatte, dass Kokain bei Verkostung die Zunge betäubt,[150] benutzte 1885 der Chirurg William Stewart Halsted (1852–1922) erstmals Kokain in der Zahnmedizin. Nach ersten Tierversuchen wendete er das Verfahren zur Lokalanästhesie des Nervus mandibularis als Leitungsanästhesie an. Neben der Oberflächen- und Leitungsanästhesie entwickelte sich daraus die Infiltrationsanästhesie. 1905 verlängerte der Leipziger Chirurg Heinrich Braun die Wirkdauer und -tiefe des von Alfred Einhorn entwickelten Procains, welcher dem Wirkstoff den Namen Novocain zuordnete, durch die Beigabe von Adrenalin. Dem aus Heilbronn stammenden Chemiker Friedrich Stolz war es 1905 im Auftrag von Hoechst gelungen, das Hormon künstlich herzustellen. Damit waren die Grundlagen für eine moderne zahnärztliche Therapie gelegt. Im gleichen Jahr entwickelte August Braun die Idee der Stammanästhesie des Nervus trigeminus.
Lidocain war das erste Amino-Amid-Lokalanästhetikum, das durch die schwedischen Chemiker Nils Löfgren (1913–1967) und Bengt Lundqvist (1922–1953) im Jahre 1943 synthetisiert wurde.[151] Sie verkauften die Patentrechte des Lidocains an den schwedischen Pharmakonzern Astra AB. 1957 schritt die Entwicklung der Lokalanästhetika mit Synthetisierung des Mepivacains, 1958 des Prilocains, 1960 des Bupivacains und 1976 des Articains voran.[152]
Im Jahre 1981 wurde als neue Anästhesiemethode die intraligamentäre Anästhesie entwickelt. Dabei werden geringe Mengen des Lokalanästhetikums am Rand des Zahnes injiziert. Erste Versuche hierzu gab es bereits 1920 in Frankreich, wo von der Anesthésie par injections intraligamenteuses (dt.: Anästhesie durch intraligamentäre Injektionen) berichtet wird. Sie konnte sich zum damaligen Zeitpunkt aufgrund der zur Verfügung stehenden Instrumente nicht als Standardmethode durchsetzen.[153]
Spritzenbesteck

Nachdem schon Robert Boyle und Christopher Wren im 17. Jahrhundert mit Spritzen experimentierten, wird die Spritze dem französischen Feldchirurgen aus der Zeit von Ludwig XIV. Dominique Anel (1679–1730) zugeschrieben, der damit Wunden säuberte.[154] Charles-Gabriel Pravaz (1791–1853) entwickelte 1850 für die subkutane Injektion eine Spritze, die als Prototyp der Injektionsspritze überhaupt gilt. Zu den geschickten Instrumentenmachern Frankreichs gehörte der in Braunschweig geborene Georges Guillaume Amatus Lüer (1802–1883), dessen Spritzenmodell auf den Prinzipien des Engländers Daniel Ferguson aufbaute. Fergusons Spritze diente ursprünglich ebenfalls zur subkutanen Injektion zum Verätzen einer Hautveränderung mittels Eisenchloridlösung.[155] Die Hohlnadel hatte der irische Arzt Francis Rhynd (1801–1861) erfunden und 1844 an einer Patientin ausprobiert. Zur Applikation eines Anästhetikums patentierte das Maison Lüer 1897 eine Ganzglasspritze, die spätestens 1909 durch eine Konstruktion der Berliner Instrumentenmacher Dewitt & Hertz Konkurrenz bekam. Deren auseinandernehmbare „Record–Präzisionsspritze“ aus Glas und Metall zeichnete sich durch hohe Dichtigkeit aus und konnte die Injektionslösung vollständig entleeren. Ihr Kanülenanschluss hatte allerdings einen anderen Durchmesser als Lüer-Spritzen und es mussten entweder passende Kanülen oder Adapter verwendet werden. Das „Auskochen“ von „Record-Spritzen“ sollte bis zur Einführung entsprechender Einmalartikel Mitte des 20. Jahrhunderts die Hygienebedingungen erfüllen, die man in der zweiten Hälfte des 19. Jahrhunderts als notwendig erkannt hatte.[156]
Der neuseeländische Apotheker, Tierarzt und Erfinder Colin Murdoch (1929–2008) hat die aus Kunststoff gefertigte Einwegspritze erfunden. Murdoch präsentierte seine Erfindung beim Gesundheitsamt, wo sie allerdings als „zu futuristisch“ eingestuft wurde. Mangels finanzieller Unterstützung kam die Weiterentwicklung seiner Idee für einige Jahre zum Stillstand. Als er 1956 das Patent zugesprochen bekam, wurde die Einwegspritze ein weltweiter Erfolg, der bis heute täglich millionenfach in Verwendung ist.[157] Der Kanülenansatz richtet sich bis heute nach dem Lüer-Standard, benannt nach dem deutschen, aber in Paris wirkenden Instrumentenmacher Hermann Wülfing Luer.[158] Dessen Patent übernahmen 1898 Maxwell W. Becton und Fairleigh S. Dickinson und gründeten das Medizintechnikunternehmen Becton Dickinson. Das Unternehmen entwickelte später die Erfindung Murdochs weiter und brachte 1961 BD Plastipak auf den Markt.
Der US-amerikanische Arzt Harvey Samuel Cook (1888-1934) entwickelte 1917 die weit überwiegend in der Zahnheilkunde verwendete Zylinderampullenspritze.[159] Hierbei wird eine Karpule (Zylinderampulle), die das Lokalanästhetikum enthält, mit einem zylindrischen Glaskörper, dessen vorderes Ende mit einer Membran verschlossen und von einer Kanüle durchstechbar ist, in ein Spritzenbesteck eingelegt. Das hintere Ende der Ampulle ist von einem axial verschiebbaren Kolbenstopfen dichtend abgeschlossen. Der Kolbenstopfen wird mit dem Gestänge verhakt und kann dadurch für den Aspirationstest zurückgezogen werden.
Geschichte des zahnärztlichen Röntgens


Vor der Physikalisch-Medizinischen Gesellschaft stellte Wilhelm Conrad Röntgen am 23. Januar 1896 die von ihm im November 1895 entdeckten Röntgenstrahlen vor. Dabei wurde die Hand des Anatomen und Physiologen Albert von Kölliker als Anschauungsobjekt benutzt. Nach der Vorstellung schlug Kölliker die Benennung als Röntgenstrahlen vor. Bis dahin hatte Röntgen die Bezeichnung X-Strahlen benutzt. Bis heute hat sich die Bezeichnung im englischen Sprachraum als X-Rays erhalten. Ebenso im Januar 1896 soll der Zahnarzt Otto Walkhoff, bei dem Röntgen Patient war, die ersten Zahnröntgenaufnahmen angefertigt haben, bei einer Belichtungszeit von 25 Minuten.[42] Die Anwendung der Röntgenstrahlen bei der Diagnose in der Zahnheilkunde wurde durch die Pionierarbeit von Charles Edmund Kells, einem Zahnarzt aus New Orleans, ermöglicht, der diese bereits im Juli 1896 vor Zahnärzten in Asheville vorführte.[160] Antoni Cieszyński (1882–1941), ein polnischer Arzt, Zahnarzt und Chirurg, der als Begründer der polnischen Zahnmedizin gilt, hat im Jahre 1907 in München die Halbwinkeltechnik entwickelt, ein Verfahren zur verzerrungsfreien Darstellung von Zähnen in der zahnärztlichen Radiologie.[161]


Der Japaner Hisatugu Numata entwickelte 1933/34 das erste Panorama-Röntgengerät. Es folgte die Entwicklung der intraoralen Panoramaröntgengeräte, bei denen sich der Röntgentubus intraoral (innerhalb des Mundes) und der Röntgenfilm extraoral (außerhalb des Mundes) befinden. Parallel waren 1943 der Dresdner Horst Beger und 1946 der Schweizer Zahnarzt Walter Ott damit beschäftigt, woraus die Geräte Panoramix (Koch & Sterzel), Status X (Siemens) und Oralix (Philips) entstanden.[162] Yrjö Veli Paatero (1901–1963) aus Finnland entwickelte die Technik Numatas weiter und gab dem von ihm entwickelten Gerät zunächst den Namen „Parabolography“, den er 1950 in „Pantomography“ änderte, bevor er 1958 auf Anregung des Japaners Eiko Sairenji den Namen „Orthopantomography“ (OPG) prägte.[163][164][165] Das erste dieser Geräte wurde unter dem Namen „Panorex“ 1961 von der Firma S. S. White vertrieben.[166] Dabei kreisen die Röntgenröhre und der Röntgenfilm synchron um den Kopf des Patienten. Die intraoralen Panoramageräte wurden Ende der 1980er Jahre endgültig verlassen, da die Strahlenbelastung im unmittelbaren Kontakt mit der Zunge und der Mundschleimhaut durch den intraoral befindlichen Tubus zu hoch war.
1987 brachte Trophy Radiology (Frankreich) das erste digitale Röntgengerät für Zahnfilme unter dem Namen „Radiovisiographie“ (RVG) auf den Markt. 1995 wurde DXIS, das erste digitale Panoramaröntgengerät durch Signet (Frankreich) eingeführt, 1997 gefolgt von SIDEXIS (Siemens, später Sirona) mit dem Ortophos Plus. An Stelle eines Films enthalten die Geräte einen Szintillator, der auftreffende Röntgenphotonen entweder in sichtbares Licht oder direkt in elektrische Impulse umwandelt. Die im Detektor erfassten Daten werden digital an einen Computerbildschirm weitergegeben.[167]
Die „Cone beam computed tomography“ (Cone-Beam CT (CBCT)) wurde durch die italienische Forschergruppe Attilio Tacconi, Piero Mozzo, Daniele Godi und Giordano Ronca 1996 entwickelt (NewTom 9000) und ist im deutschsprachigen Raum als Dentale Volumentomographie (DVT) bekannt.[168][169]
Meilensteine zur modernen Zahnheilkunde
Durch den allgemeinen technologischen Fortschritt und die Entwicklung neuer Werkstoffe sowie die unter Lokalanästhesie möglich gewordenen chirurgischen Behandlungsverfahren und die röntgenologischen Diagnosemöglichkeiten erlebte die Zahnheilkunde samt Zahntechnik eine rasante Fortentwicklung, die im Folgenden skizziert wird.
Prävention
Zahnpasta


Im Jahr 1850 erfand Washington W. Sheffield im Alter von 23 die weltweit erste Zahnpasta unter Verwendung von Glycerin. Sein Sohn, Lucius Tracy Sheffield, beobachtete während seines Studiums in Paris die Verwendung von zusammendrückbaren Metalltuben für Farben und Lacke. Daraus entwickelte er 1876 die Idee, die Zahnpasta seines Vaters in solche Tuben einzufüllen.[170] Ab 1887 verkaufte Carl Sarg in Wien mit großem Werbeaufwand seine Kalodont-Zahncreme in verschließbaren Tuben.[171] Im Jahr 1892 brachte der Dresdner Unternehmer Karl August Lingner das Mundwasser Odol auf den Markt, ein Mittel, das durch die Beimischung ätherischer Öle erstmals die kosmetische mit der medizinischen Wirkung durch Zusatz eines Antiseptikums verband. Erfinder dieses Mundwassers, das später von GlaxoSmithKline vertrieben wurde, war Richard Seifert.[172] Im gleichen Jahr wurde die Dr. Sheffield's Creme Dentifrice produziert und vertrieben. 1896 stieg die Firma Colgate ins Zahnpastatuben-Geschäft ein und baute auf dem Produkt ein Imperium auf. Im Mai 1907 stellte der Dresdner Apotheker Ottomar Heinsius von Mayenburg eine Paste aus Bimssteinpulver, Calciumcarbonat, Seife, Glycerin sowie Kaliumchlorat her, die er darüber hinaus mit Pfefferminzgeschmack versah und Chlorodont nannte. 1915 wurde zunächst in Pulverform, später ebenfalls als Zahnpasta Pepsodent in den USA eingeführt, die 1944 von Unilever und 2003 von Church & Dwight übernommen wurde. Beworben wurde sie anfangs durch den Inhaltsstoff Irium, das ist eine andere Bezeichnung für Natriumlaurylsulfat. Später wurde Pepsin zugesetzt.[173]
Zahnbürste


Die erste Zahnbürste aus Schweineborsten, die einer modernen Zahnbürste ähnelt, wurde in China während der Tang-Dynastie (619–907) gefunden. Im Jahre 1223 machte der japanische Zen-Meister Dōgen Kigen (japanisch 希玄, 永平) in seinem Hauptwerk Shōbōgenzō (jap.: 正法眼蔵) Aufzeichnungen darüber, dass Mönche in China ihre Zähne mit Bürsten aus Pferdeschwanzhaaren putzen. Reisende brachten die Zahnbürsten nach Europa, wo sie sich im 17. Jahrhundert verbreiteten.[174] Die Borsten bestanden aus den Nackenhaaren eines Schweins und wurden an Griffen aus Knochen oder Bambus befestigt. Die Borsten dieser Naturborsten-Zahnbürsten führen zu Zahnschäden, weil sie bei der Herstellung geschnitten werden, was zu scharfen Enden führt, die wiederum den Zahnschmelz beschädigen. Darüber hinaus gelten sie als unhygienisch. Angeblich wurde William Addis wegen einer aufrührerischen Tätigkeit ins Gefängnis geworfen und bastelte dort eine Zahnbürste. Nach seiner Entlassung begann er die erste Massenproduktion von Zahnbürsten um 1780 in England.[175] Der Zahnarzt Levi Spear Parmly aus New Orleans empfahl seinen Patienten im Jahr 1815 Seidenfäden zur Reinigung der Zahnzwischenräume. Die erste kommerziell hergestellte ungewachste Zahnseide wurde 1882 hergestellt, wobei sich Johnson & Johnson im Jahre 1898 dafür ein Patent sicherte. 1840 setzte in Frankreich, Deutschland und Japan die Massenproduktion von Zahnbürsten ein. Wallace Hume Carothers erfand 1934 das Nylon, das als Erstes Verwendung in der Herstellung von Nylonzahnbürsten 1938 durch die Firma DuPont unter dem Namen „Doctor West’s Miracle Toothbrush“ fand.[176] Kunststoffborsten verfügen über abgerundete und damit schonende Spitzen an den einzelnen Borsten durch das Abschmelzen der Kunststoffenden. Die erste elektrische Zahnbürste „Broxodent“ wurde 1954 in der Schweiz von Philippe-Guy Woog entwickelt und ab 1956 von Squibb vertrieben.[177]
Fluoridierung
Die ersten fluoridhaltigen Mundpflegeprodukte (Zahnpasta, Zahnpulver und Mundwasser) wurden 1895 hergestellt. Angeregt durch die Arbeiten von Albert Deninger wurden sie durch die Chemiefirma Karl Friedrich Töllner aus Bremen unter dem Markennamen „Tanagra“ vermarktet.[178][179] Allerdings hat in Europa trotz einer relativ langen Vorgeschichte (seit Beginn des 19. Jahrhunderts) und frühen lokal begrenzten Einzelaktivitäten die Fluoridanwendung zur Kariesprophylaxe erst nach Ende des Zweiten Weltkriegs größeres Interesse gefunden. Gründe dafür waren vor allem widersprüchliche Analysedaten, geringes Echo in zahnmedizinischen Kreisen und auch das toxische Potential von Fluoriden.[180] Breiteren Einzug hielten fluoridhaltige Zahnpasten erst, nachdem man in den USA ihre kariesprotektive Wirkung erkannt hatte.[181] Stark erhöhte natürliche Fluoridkonzentrationen im Trinkwasser in einigen Gebieten der USA wurden 1931 als Ursache für Zahnschmelz-Verfärbungen festgestellt. Dem gingen Forschungen durch Frederick Sumner McKay (1874–1959) und Greene Vardiman Black seit 1909 in Colorado Springs voraus, wo die Zahnverfärbungen als „Colorado Brown Stain“ bezeichnet wurden.[182] In den betroffenen Regionen zeigte sich gleichzeitig ein auffallend niedrigerer Kariesbefall.[183] Dies führte zur Idee, zur Kariesprophylaxe das Leitungswasser mit Fluorid anzureichern. Fluorid-Lösungen und Gele zur topischen Anwendung in der Zahnarztpraxis wurden getestet und schließlich wurden seit den 1950ern auch fluoridhaltige Zahncremes intensiv beworben. Laut neuesten Forschungen entfalten Fluoride ihre kariesprotektive Wirkung vorwiegend bei lokaler Anwendung.
Oralepidemiologie
In den 1930er Jahren wurde der DMF-Index zu einem wichtigen Werkzeug, mit dem sich die Zahngesundheit zwischen Bevölkerungsgruppen vergleichen ließ. Der Index erfasst kariöse (Decayed), fehlende (Missing) und gefüllte (Filled) Zähne (pro Kind, pro 100 Kinder oder pro 100 untersuchte Zähne) und wurde von der WHO zum DMFT-Index beziehungsweise zum DMFS-Index weiterentwickelt, der auch die Zahnoberflächen umfasst.[184] Die genannten Parameter für den Kariesstatus wurden erstmals 1931 von Selwyn D. Collins, Chef-Statistiker im US Public Health Service, und T. Clark bei der Untersuchung von Schulkindern herangezogen und als prozentualer Anteil mit mindestens einem faulen, gefüllten oder fehlenden Zahn ausgewertet.[185] Kurz darauf verfeinerten Amanda L. Stoughton und Verna T. Meaker das Maß, indem sie den prozentualen Anteil von Kindern in verschiedenen Altersgruppen mit 1, 3, 5, 7, oder 9 kariösen, gefüllten oder fehlenden Zähnen tabellierten.[186] Für die Auswertung von Daten des ersten nationalen Caries Survey der American Dental Association (1934) summierte erstmals der Arzt Clarence A. Mills die Zahl der kariösen, gefüllten oder extrahierten Zähne pro 100 Kinder und präsentierte die Zahlen für jeden US Bundesstaat bei der Jahresversammlung der International Association for Dental Research (IADR) im März 1937 in Baltimore.[187] Im Dezember 1937 veröffentlichten Henry Klein und Carroll E. Palmer ihre Studie, mit der Klein Priorität für die Entwicklung des DMF-Index beansprucht und auch zum ersten Mal einen Zusammenhang zwischen Fluoridgehalt des Trinkwassers und Karieshäufigkeit gezeigt haben will.[188][189] Zweifellos kommt Klein das Verdienst zu, in seiner Arbeit von 1937 diverse Störfaktoren diskutiert und in einer nachfolgenden Serie von Untersuchungen Einflüsse wie Alter, Geschlecht, Zeit des Zahndurchbruchs usw. untersucht zu haben.[190] Nach Querelen mit Henry Trendley Dean verließ Klein den Public Health Service und zog nach Paris.[191] Mit der Einführung des DMF-Index begann die Ära der Oralepidemiologie, worauf im Jahr 1981 die WHO zusammen mit dem Weltzahnärzteverband FDI World Dental Federation erstmals globale Mundgesundheitsziele festlegte.[192]
Zahnversiegelung

Als „excellent dentistry“ bezeichnete Frederick S. McKay die Präventionsmaßnahmen, mit denen Zahnärzte in den 1940er Jahren Kauflächen kariesfreier Zähne vorsorglich mit Füllungen versahen, um in den Fissuren die Entstehung kariöser Läsionen zu verhüten.[193] Weniger invasiv war das von Michael G. Buonocore (1918–1981) erstmals 1955 beschriebene Prinzip der Zahnversiegelung.[194] Kontrollierte klinische Studien hat er zusammen mit Eriberto Ivan Cueto Mitte der 1960er durchgeführt.[195] Am häufigsten wird sie bei Kindern und Jugendlichen für den Schutz von Fissuren (Grübchen) auf den Kauflächen eingesetzt, wie auch der plaqueretentiven bukkalen und palatinalen Fissuren einschließlich der Grübchen am Übergang zu den Tubercula Carabelli und den Foramina caeca an oberen Schneidezähnen. Hierbei werden die Fissuren mit einem lichthärtenden Lack aufgefüllt, der am zuvor angeätzten Zahnschmelz mikroretentiv haftet. 1976 wurde das Verfahren von der American Dental Association (ADA), der Vereinigung US-amerikanischer Zahnärzte, als sicher und effektiv anerkannt und fand anschließend weltweite Verbreitung in der Kariesprävention.[196]
Kinderzahnheilkunde



1743 hat der Franzose Robert Bunon in seinem Buch Essay sur le Maladies des Dentes umfassende Ausführungen zur Kinderzahnheilkunde gemacht. Er wies dort auf die diesbezügliche Bedeutung der richtigen Ernährung während der Schwangerschaft und der Kindheit hin. John Greenwood warb als Erster in seiner New Yorker Praxis in den 1780er Jahren für die zahnärztliche Behandlung von Kindern zu reduzierten Gebührensätzen. Ihm folgte Anfang des 19. Jahrhunderts Christophe François Delabarre (1787–1862), der sich um die zahnärztliche Versorgung von Kindern in Waisenhäusern in Paris kümmerte.[197] Das erste bekannte Kinderprophylaxeprogramm wurde 1851 durch Amédée-Jules-Louis François dit Talma (A.-F. Talma, 1792–1864) in Brüssel ins Leben gerufen, den Zahnarzt des belgischen Königs Leopold I. Palma gilt auch als der Begründer der belgischen Zahnmedizin. Alle Kinder im Alter zwischen fünf und zwölf Jahren sollten seitdem einer zahnärztlichen Untersuchung und Behandlung unterzogen werden.[198] In der zweiten Hälfte des 19. Jahrhunderts wurden die ersten Kliniken für Kinderzahnheilkunde in Straßburg, Hannover (durch Karl Kühns), Offenbach am Main und Würzburg gegründet. Die erste Gesetzgebung zur Schulzahnpflege erfolgte 1898 durch das preußische Kultusministerium. Im Oktober 1902 wurde dann in Straßburg die weltweit erste Schulzahnklinik durch Ernst Jessen, der als „Vater der Schulzahnpflege“ gilt, eröffnet. Die Schaffung des „Deutschen Zentralkomitees für Zahnpflege in Schulen“ durch die Spitzenverbände der Renten- und Krankenversicherungsträger, die Vertreter der Gebietskörperschaften, der Zahnärzte und Dentisten im Jahre 1909 war die Geburtsstunde der Deutschen Arbeitsgemeinschaft für Jugendzahnpflege (DAJ). 1909 gibt es bereits 40 Schulzahnpflegestätten in Deutschland, die insgesamt 700 000 Schulkinder betreuen. Nach dem ersten Weltkrieg steigt die Zahl der Schulzahnpflegestätten von 229 im Jahre 1919 auf über 1000 im Jahr 1930. Mangels einer einheitlichen gesetzlichen Regelung kommt es zu einem Systemstreit verschiedener Modelle. Alfred Kantorowicz entwickelte das Bonner System, Hans-Joachim Tholuck das Frankfurter System. Daneben gab es noch das Mannheimer System, ein Überweisungssystem zu niedergelassenen Zahnärzten.[199] Kantorowicz war bis 1933 Ordinarius an der Rheinische Friedrich-Wilhelms-Universität Bonn, wurde jedoch am 1. April 1933 als jüdischer Sozialdemokrat in „Schutzhaft" genommen und im KZ Börgermoor interniert, danach im Lager Lichtenstein/Sa. NS-Behörden entlassen ihn nach einer Intervention des schwedischen Königshauses. Ein Diplomat der türkischen Botschaft in Berlin besucht ihn persönlich und lädt ihn ein, nach Istanbul zu emigrieren, wo er von 1934 bis 1948 Lehre und Forschung der Türkei im Bereich der Zahnmedizin maßgeblich beeinflusst und die er auf mitteleuropäisches Niveau führt.[200] 1950 kehrt er nach Deutschland zurück.[201]
Für die erste kostenlose Zahnklinik für Kinder, die von den Mitgliedern des Zahnärztlichen Verbandes von Rochester für bedürftige Kinder im Jahre 1901 gegründet wurde, übernahm George Eastman, Gründer der Eastman Kodak Company, die gesamte finanzielle Bürde. Es wurde im Oktober 1915 eine Körperschaft gegründet, die als Eastman Dental Dispensary (EDD) bekannt wurde. 1917 wurde das Gebäude eingeweiht. Es wurde eine Dentalhygienikerschule angegliedert.[202] 1914 stand Deutschland auf dem Gebiet sozialhygienischer Vorsorge an der Spitze aller Kulturstaaten. Norwegen führte 1919 als erstes Land die staatlich finanzierte Schulzahnpflege ein. In den Kreisen Jüterbog-Luckenwalde wurde ein Auto als Schul-Zahnklinik in den Dienst gestellt, welches die Schulkinder auf ihre Zähne untersucht und behandelt. Im Bundesstaat Queensland im Nordosten Australiens wurde 1929 ein Behandlungsraum in einem Zug eingerichtet, um Kinder in entlegenen Orten behandeln zu können. In den Zeiten der Weltkriege kam die Jugendzahnpflege zum Stillstand, bis am 8. Juli 1949 der „Deutsche Ausschuß für Jugendzahnpflege“ gegründet wurde, womit flächendeckend die Gruppenprophylaxe („Schulzahnarzt“) etabliert wurde. Daneben bildete sich die Spezialisierung von Kinderzahnärzten aus.[203][204]
Forensische Zahnmedizin

Es werden einige Fälle, insbesondere seit dem Mittelalter berichtet, in denen Identifikationen anhand des Gebisses vorgenommen worden sind.[205] In den 1940er Jahren gingen Zahnärzte dazu über, in die Prothese den Namen des Patienten einzugravieren. Dadurch gelang es, falls nötig, Personen mit so markierten Prothesen leichter zu identifizieren. Der Zahnarzt Paul Revere baute diese Identifikationsmöglichkeiten aus und gilt seitdem als Mitbegründer der forensischen Zahnmedizin.[206][207] Der Zahnarzt Oscar Amoëdo y Valdes (1863–1945) aus Kuba wird hingegen als Vater der forensischen Zahnmedizin bezeichnet. Anlass war 1897 eine tragische Brandkatastrophe auf einer Wohltätigkeitsveranstaltung in Paris, dem Bazar de la Charité, bei der 129 Menschen den Tod fanden. Amoëdo war nicht selbst an der Identifikation der Brandopfer beteiligt, befragte jedoch die beteiligten Personen und veröffentlichte die Ergebnisse im ersten Buch zur forensischen Zahnheilkunde L'Art Dentaire de Medicine Legale. Er selbst nennt aber Albert Hans, den Paraguayischen Konsul als Urheber der forensischen Zahnheilkunde. Dieser habe die behandelnden Zahnärzte der Brandopfer zusammengerufen, um mit deren Hilfe die Opfer zu identifizieren.[208]

Edelmetallfreie Legierungen
Ende des 19. Jahrhunderts entwickelte der US-Amerikaner Elwood Haynes eine Cobalt-Basis-Legierung (Ausgangspunkt für die Gruppe der Stellite), die er 1907 zum Patent anmeldete. Sie bildet die Grundlage der bis heute in der Zahnheilkunde verwendeten Chrom-Cobalt-Molybdän-Legierungen für Modellgussprothesen und für die Kronen- und Brückentechnik.[209] In der Regel unterscheiden sich die aufbrennfähigen Cobalt-Chrom-Legierungen von den Modellguss-Legierungen durch das Zulegieren von Wolfram. Eine der ersten Cobalt-Chrom-Legierungen, die mit den niedrigschmelzenden und hochexpandierenden Keramiken verblendet werden kann, entwickelte die Bremer Goldschlägerei BEGO im Jahre 1999.[210]
Wurzelkanalbehandlung

Auf die Tätigkeit von Louis I. Grossman in Philadelphia und seinen Nachfolgern am nach ihm benannten Lehrstuhl, Leif Tronstad und Syngcuk Kim, ist der Weltruhm von Philadelphia und sein großer Einfluss auf die Entwicklung der Endodontie über nahezu zwei Jahrhunderte zurück zu führen, obwohl erste Versuche bereits – wie geschildert – auf Fauchard, Hunter und Pfaff zurück gehen.[211] Der Schweizer Alfred Gysi erfand 1889 die Triopaste (Paraformaldehyd, Trikresol und Creolinum anglicum) und schlug vor, den Wurzelkanal mit Wasserstoffperoxid (H2O2) das auf Louis Jacques Thénard (1818) zurückgeht, zu reinigen. Natriumhypochlorit (NaOCl) wird 1915 von Henry Dakin erfolgreich im Ersten Weltkrieg zunächst als Wunddesinfiziens benutzt und fand als Dakinsche Lösung in die Endodontie Einzug. Grossman und Benjamin W. Meiman demonstrieren Mitte der 1940er Jahre die Fähigkeit von NaOCl zur Gewebeauflösung im Wurzelkanal und begründeten damit die Ära der Wurzelkanalspülung. 1922 wechselte Otto Walkhoff an die Universität Würzburg. Er befasste sich mit der Feinstruktur und der Pathologie der Zähne, einschließlich der Wurzelkanalbehandlung. Die nach ihm benannte Walkhoff-Paste, eine Jodoform-Paste, welche zusätzlich noch mit Chlorphenol-Kampfer-Menthol (ChKM) versetzt ist, wird als therapeutische, temporäre Wurzelkanalfüllung bis heute verwendet.[212] Dem Zahnarzt Harry B. Johnston aus Atlanta (Georgia) wird die Begriffsfindung „Endodontie“ (Vorlage:ELSalt) zugeschrieben, der 1928 eine eigene Praxis Limited to endodontics eröffnete. Im gleichen Jahr entwickelte der Franzose Henri Lentulo eine Vielzahl von Behandlungstechniken, die bis heute von Zahnärzten in der ganzen Welt angewandt werden. Hierzu gehört sein später nach ihm benannter spiralförmiger Wurzelfüller zur maschinellen Füllung von Wurzelkanälen und eine Wurzelkanalfüllpaste.[213][214]
André Schröder stellte im Jahre 1954 den ersten Vertreter der Wurzelfüllpasten auf Zinkoxid-Eugenol-Basis als AH26 Epoxidharz-Sealer vor.[215] 1959 wurde durch die beiden Schweizer Angelo G. Sargenti (1917–1999) und Samuel L. Richter mit N2 ein Medikament und Sealer eingeführt, das Formaldehyd und weitere fragwürdige Bestandteile enthält, auf welches manche Zahnärzte schworen, andere hingegen kritisierten, dass es massive Irritationen der Pulpa bis hin zur Entstehung periapikaler Läsionen verursacht hat.[216] Es folgte die Ledermixpaste durch André Schröder im Jahre 1962, einer Kombination eines Antibiotikums (Tetracyclin) und eines Cortisonderivates (Triamcinolon). Die Unzufriedenheit mit den Wurzelkanalfüllmaterialien zeigt sich an der Vielfalt zahlreicher Pasten zu denen neben den genannten Polydimethylsiloxan, Calciumhydroxid-Sealer, Glasionomer-Sealer oder guttaperchabasierte Seller oder Füllmaterialien auf Polyketon-Basis (Diaket), auf Methacrylat-Basis und Salicylat-Basis zählen.[217]

In der Endodontie ist Guttapercha bislang das am wenigsten umstrittene Füllungsmaterial. Guttaperchastifte, die bei der Technik der lateralen Kondensation verwendet werden, bestehen aus 20–40 Prozent β-Guttapercha, 30–60 Prozent Zinkoxid, Wachsen oder Kunststoff, Schwermetallsulfaten, Farbstoffen und einigen Spurenelementen. Die Sealer sollen zusätzlich den Restraum im Wurzelkanallumen füllen. Nachdem 1847 Edwin Thomas Truman (1818–1905) Gutta Percha als Füllungsmaterial verwendet hatte, eine Absonderung von Bäumen der Sapotillafamilie, kam diese im Jahre 1850 vermischt mit Kalk, Quarz und Feldspat als Füllungsmaterial unter dem Namen des Entwicklers Asa Hill als Hill’s Stopping auf den Markt.[218][219] Nachdem G. A. Bowman 1867 erstmals mit konisch geformten Guttaperchastiften Wurzelkanäle an einem extrahierten Molaren zu Demonstrationszwecken gefüllt hatte, brachte S. S. White 1887 konfektionierte Guttapercha-Stifte auf den Markt.[220]
Die Aufbereitung des Wurzelkanals ist durch die Ablösung des etwa ein Jahrhundert bevorzugten Werkstoffs Edelstahl für Wurzelkanalinstrumente durch Nitinolinstrumente, einer Nickel-Titan-Legierung, die zu den Formgedächtnislegierungen gehört, revolutioniert worden. Sie wurden von Harmeet D. Walia et al. 1988 entwickelt und haben weltweit für einen qualitativen Schub gesorgt, da die Aufbereitung schwieriger Wurzelkanalkrümmungen durch die höhere Bruch- und Biegefestigkeit dieser Instrumente sicherer geworden ist.[211] Nitinol selbst wurde 1958 am Naval Ordnance Laboratory (USA) von William J. Buehler und Frederick Wang entwickelt.[221][222]


Bohrer
James B. Morrison entwickelte 1871 einen pedalbetriebenen Zahnbohrer. Der erste elektrische Zahnbohrer wurde 1875 von George F. Green patentiert. Bis 1914 konnten Elektro-Dentalbohrer Geschwindigkeiten von bis zu 3000 Umdrehungen pro Minute erreichen.[223] 1949 konstruierte John Patrick Walsh zusammen mit Mitarbeitern des Dominon Physical Laboratory das Luftturbinenhandstück. Es folgte 1957 die Entwicklung eines Hochgeschwindigkeits-Luftturbinenhandstücks durch John Borden, das mit bis zu 300.000 Umdrehungen pro Minute die Präparation von Zähnen und Zahnkavitäten erheblich beschleunigte.[224] Ein Luft-/Wassergemisch (Spray) kühlt durch ein bis vier Düsen die Zahnoberfläche während des Schleifens. Ein integrierter Lichtleiter sorgt seit 1987 für bessere Sicht im Behandlungsfeld.[225]
Parodontologie

Die Parodontologie führt ihren Ursprung auf John Mankey Riggs (1811–1885) zurück. Die Parodontitis wurde seit der Vorstellung seiner Behandlungstechniken 1876 als Riggs-Krankheit bezeichnet. Er war ein Gegner der Gingivaresektion, die damals praktiziert wurde und propagierte die Zahnsteinentfernung einschließlich Débridement und Zahnpolitur. Ferner betonte er die Wichtigkeit der Mundhygiene zur Parodontitsprävention. Der Schriftsteller Mark Twain, der Riggs zur Behandlung seiner Parodontitis aufsuchte, brachte Riggs Fertigkeiten in seinem kurzen Essay Happy Memories of the Dental Chair zu Papier.[226][227]
Charles Cassedy Bass (1875–1975) versuchte sich an einer medikamentösen Behandlung der Parodontitis. Er bezeichnete die Erkrankung als Pyorrhea, für die er Endameba buccalis (Entamoeba gingivalis) verantwortlich machte.[228] Er entwickelte die Bass-Technik (Rütteltechnik) zum Zähneputzen.
Thomas B. Hartzell widerlegte die Bass-These und schlug eine gründliche Entfernung des Zahnsteins in Kombination mit parodontalchirurgischen Maßnahmen vor. 1922 veröffentlichten Paul R. Stillman und John Oppie McCall das erste maßgebliche Fachbuch dieses Fachgebiets A Textbook of clinical periodontia.[229] Er entwickelte die nach ihm benannte Stillman-Zahnputztechnik. Die Stillmanspalte (engl.: Stillman’s cleft), ein spaltförmiger Rückgang des Zahnfleisches, geht auf ihn zurück.[230] Geweberegenerationsverfahren (Guided Tissue Regeneration, GTR) führen zu besseren Ergebnissen in der Parodontitisbehandlung. Mit diesen Knochenaufbauverfahren kann abgebauter Alveolarknochen wieder aufgebaut werden.
Implantate


Alvin Strock setzte 1937 in den USA das erste Vitallium Schraubenimplantat als Zahnwurzelersatz ein. Vitallium war das erste biokompatible Metall, das ein Jahr zuvor von Charles Venable, einem orthopädischen Chirurgen, entwickelt worden war.[120] Der Beginn der enossalen Implantologie wird Manlio Formigini zugeschrieben, der eine Heliokolloidalschraube aus Tantal empfahl. Er wird als Vater der modernen Implantologie bezeichnet. Es folgten die Schraube nach Raphaël Cherchève oder die Tantalschrauben und Nadelimplantate nach Jacques Scialom und Ernst-Helmut Pruin. Einen Seitenweg bildeten die komplikationsbehafteten subperiostalen, unter der Knochenhaut sitzenden Gerüstimplantate, die 1937 von Müller entwickelt worden waren und in den 1950er und 1960er Jahren Verbreitung fanden.[231]
In den 1960er Jahren wurde das Blattimplantat von Leonard I. Linkow konzipiert (Linkow-Blade),[232] ebenso das stabilisierte Klingenimplantat 1975 von Benedict Heinrich.[233] Die Entwicklung der Implantologie wurde mit der Entdeckung der Biokompatibilität der Titanoberfläche durch den schwedischen Orthopäden Per-Ingvar Brånemark (1929–2014) im Jahre 1967 fortgesetzt, der den Begriff der Osseointegration (funktioneller und struktureller Verbund zwischen dem Knochengewebe und der Implantatoberfläche) prägte und seine Ergebnisse 1982 der wissenschaftlichen Öffentlichkeit präsentierte.[234] 1974 führte Werner Lutz Koch (1929–2005) das IMZ-Implantat als gefenstertes Zylinderimplantat mit intramobilem Kunststoffelement ein, das als Stoßdämpfer wirken sollte, welches von Axel Kirsch weiterentwickelt wurde. Es neigte ebenso wie die vollkeramischen Systeme aus Aluminiumoxidkeramik wie das 1976 entwickelte Tübinger Sofortimplantat nach Willi Schulte (1929–2008) und Günther Heimke, trotz sehr gutem Einheilverhaltens, häufig zu Implantatfrakturen. 1977 entwickelte Philippe Daniel Ledermann (* 1944) das einteilige, selbstschneidende Titan-Plasma-Spray beschichtete TPS-Schraubenimplantat das 1988 zur neuen Ledermannschraube (NLS) aus Titan weiter entwickelt wurde. Es wurde zur sofortprothetischen Versorgung des zahnlosen Unterkiefers mit vier interforaminär (zwischen den beiden Foramina mentalia) inserierten, mittels Steg verblockten Implantaten verwendet.[235] Mit den Titanimplantaten begann die weltweite Verbreitung der Zahnimplantate. Knochenregenerationsverfahren Guided Bone Regeneration (GBR) lassen Implantatversorgungen bei erhöhtem Knochenabbau zu.

Zahnschema
Historisch sind die Zahnschemata nach Zsigmondy (1816–1880) und Haderup (1845–1913) von Bedeutung. IBM ließ sich 1928 ein 80-Spalten-Lochkarten-Format mit rechteckigen Löchern patentieren, das bis in die 1970er Jahre hinein als IBM-Card weite Verbreitung fand.[236] Die Freien Universität Berlin benutzte ein Zahnschema seit 1960, das auf diesem Lochkartenformat aufsetzte und vom Berliner Hochschullehrer Joachim Viohl entwickelt worden war. Durch die Limitierung auf 80 Spalten, gleich 80 Zeichen, wurde das Zahnschema auf nur zwei Ziffern komprimiert. Damit war der Einstieg in die Datenverarbeitung geschaffen. 1970 verabschiedete die Fédération Dentaire Internationale (FDI) auf ihrer Jahrestagung in Bukarest das von Viohl empfohlene Zahnschema als international gültiges Zahnschema.[237][238] Es wird seitdem auch von der Weltgesundheitsorganisation mit der Bezeichnung WHO-Zahnschema verwendet. Es ist auch als ISO 3950 Notation bekannt.[239] Andere Quellen nennen Theilman als Urheber, der es im Jahre 1932 entwickelt haben soll. Im amerikanischen Zahnschema (Universal Numbering System), das 1883 vom Briten George Cunningham (1852–1919) entwickelt wurde,[240] werden die Zähne beginnend beim oberen rechten Weisheitszahn und endend beim unteren rechten Weisheitszahn im Uhrzeigersinn von 1 bis 32 durchnummeriert. Es wird unverändert bevorzugt in den USA verwendet. Im Vereinigten Königreich wird das Zahnschema nach Palmer (1820–1917) verwendet.
Laser
Der CO2-Laser wurde 1964 vom indischen Elektroingenieur und Physiker Chandra Kumar Naranbhai Patel entwickelt,[241] zeitgleich der nd:YAG-Laser (Neodymium:Yttrium-Aluminium-Granat) in den Bell Laboratories von LeGrand Van Uitert und Joseph E. Geusic und der Er:YAG-Laser und wurden seit den frühen 1970er-Jahren (auch) in der Zahnmedizin eingesetzt. Im Hardlaserbereich zeichnen sich vor allem 2 Systeme für den Einsatz in der Mundhöhle ab: der CO2-Laser für die Anwendung im Weichgewebe und der Er:YAG-Laser für die Anwendung in der Zahnhartsubstanz und im Weichgewebe. Bei der Softlaserbehandlung wird eine Biostimulation mit kleinen Energiedichten angestrebt.[242]
Dentinadhäsive

Dentin-adhäsive Befestigungen dienen zur Befestigung von Füllungsmaterial (Komposit) oder Zahnersatz am Zahn. Erste Versuche unternahm der Schweizer Chemiker Oskar Hagger bereits 1948 mit Glycerophosphorsäure-dimethylacrylat, die inzwischen zur 7. Generation der Dentinadhäsive geführt haben.[243] Die dünnflüssigen Dentinhaftvermittler dringen in die Oberflächenstrukturen des Zahnes ein und bilden nach chemischer Aushärtung einen mikromechanischen Verbund zwischen Dentin und der Kompositfüllung oder Befestigungskunststoffen von Zahnersatz.
Cofferdam

Der Cofferdam wurde 1864 von dem New Yorker Zahnarzt Sanford Christie Barnum in die Zahnheilkunde eingeführt, ein Spanngummi, der den zu behandelnden Zahn von der Mundhöhle isoliert. Ursprünglich diente er dazu, das Arbeitsfeld trocken zu halten, da es damals noch keine zahnärztlichen Absauganlagen gab.[244] Mit der Verbreitung der Absauganlagen im 20. Jahrhundert verringerte sich die Akzeptanz des Kofferdam bei Zahnärzten und seine Vorteile gerieten in Vergessenheit. Seine Renaissance erlebte der Cofferdam mit der Endodontie (Wurzelkanalbehandlung) und der Füllungstherapie mittels Composite-Restaurationen in Schmelz-Dentin-Adhäsivtechnik, die eine Trockenlegung des zu behandelnden Zahnes erfordern.
CADCAM
Als Begründer des mittels CAD/CAM gefertigten Zahnersatzes gilt François Duret. Er begann bereits 1971 mit der Planung eines CAD/CAM-Systems, das ursprünglich 1965 bei Lockheed (Flugzeugbau, USA) entwickelt worden ist. 1985 wurde mittels des Duret-Systems unter großem Aufwand die erste Zahnkrone gefräst.[245] Altschulter entwickelte 1973 ein optisches Abdruckverfahren auf Basis der Holographie. 1980 befassten sich Werner H. Mörmann und Marco Brandestini an der Universität Zürich mit einem Chairside-System (Herstellung am Behandlungsstuhl), aus dem später das CEREC-System hervorging.[246] Die Einführung einer Intraoralkamera (CEREC Omnicam) im Jahr 2012 ermöglichte eine puderfreie digitale Abformung in natürlichen Farben. Ein optischer Abdruck des zu versorgenden, bereits präparierten Zahnes wird dabei eingescannt und ein dreidimensionales Modell errechnet. Dieses kann auf dem Monitor dargestellt und digital bearbeitet werden. Die Daten werden anschließend an das vollautomatisch arbeitende Fertigungsgerät geschickt. Anfänglich stand die Bearbeitung von Titan im Vordergrund, inzwischen überwiegt das Bearbeiten von Keramiken (Zirkondioxid). Hergestellt werden die Werkstücke mittels Frästechnik oder mittels Laser-Sinter-Verfahren.[247]
OP-Mikroskop
Mit Einführung des Operationsmikroskops in die Zahnheilkunde, das erstmals im September 1921 von Carl Olof Siggesson Nylen bei einem Eingriff im Hals-Nasen-Ohren-Bereich eingesetzt worden ist, werden insbesondere im Bereich der Endodontie und in der Oralchirurgie minimalinvasive, präzisere Behandlungen möglich.[248][249]
Weltraumzahnmedizin

1973 unternahm die Zahnmedizin den ersten Schritt ins Weltall, als sich Pete Conrad als Kommandant der amerikanischen Raumstation Skylab einer zahnärztlichen Untersuchung in der Schwerelosigkeit durch den Fliegerarzt und Astronauten Joseph Peter Kerwin unterzog. Zuvor bekam im gleichen Jahr der sowjetische Kosmonauten Juri Romanenko Zahnschmerzen während seines 96-Tage-Saljut 6-Flugs. Der Kosmonaut musste zwei Wochen lang die Schmerzen aushalten, bevor die Crew zur Erde zurückkehren konnte. Seitdem wird bei Weltraumflügen eine zahnärztliche Notfallausrüstung mitgenommen, die aus 20 Teilen besteht und die eine provisorische Versorgung bis hin zur Zahnextraktion ermöglicht.[250]
Astronauten benutzen normale Zahncreme. Statt mit Wasser zu spülen und dann in ein Waschbecken zu spucken, spucken Astronauten in ein Handtuch oder sie verschlucken die Zahnpasta. Die Zahnbürste wird anschließend im Mund gereinigt, indem sie dafür einen Schluck Wasser in den Mund nehmen und die Zahnbürste darin geschwenkt wird.[251]
Sonstiges
Mobile Behandlungseinheiten werden zunehmend zur aufsuchenden Betreuung Pflegebedürftiger und Menschen mit Behinderungen eingesetzt. In einem Koffer sind eine Absauganlage, Anschlüsse für Mikromotoren zum Aufsetzen von Winkelstücken und eine Operationsleuchte untergebracht, so dass zahlreiche zahnärztliche Behandlungen am Kranken- oder Pflegebett möglich sind. Daneben werden kleine Lieferwagen so umgebaut, dass ein fahrbares, komplettes Behandlungszimmer zur Verfügung steht.
Die Kavitätenpräparation wird immer graziler mit der Zielsetzung, möglichst viel eigene gesunde Zahnsubstanz zu erhalten, womit man sich zunehmend von den Blackschen Präparationsregeln verabschiedet.
Die Forschung beschäftigt sich mit Regenerationsverfahren von Zahnhartsubstanzen (Electrically Accelerated and Enhanced Remineralisation (EAER)), die in Zukunft den „Bohrer“ überflüssig machen sollen.[252]
-
Moderne Behandlungseinheit
-
CAD/CAM-System
-
Zahnärztliches OP-Mikroskop
-
Implantatgetragene Brücke
-
Kronengerüste im Lasersinterverfahren hergestellt
-
Gefräste Kronen- und Brückengerüste
-
Mobiles Behandlungszimmer
Geschichte der Kieferorthopädie


Aus Schriften des Aulus Cornelius Celsus stammen auch Hinweise auf eine kieferorthopädische Behandlung. Er riet zur Entfernung von Milchzähnen zur Steuerung des Durchbruchs von bleibenden Zähnen. Der Leibarzt von Marc Aurels, Galenos von Pergamon, griff die zahnregulierende Idee auf und beschreibt, wie man durch Verschmälern von Zähnen (durch Befeilen) Engstände vermindert.
Edward Hartley Angle gilt in den USA als Vater der Kieferorthopädie, er klassifizierte 1899 die verschiedenen Formen der Malokklusion (Zahnfehlstellungen). Die relative Lagebeziehung des menschlichen Ober- und Unterkiefers wird seitdem weltweit durch die Angle-Klassen beschrieben. Angle hat erstmals die Technik der festen Zahnspange verwendet. Hierbei werden Brackets zur Befestigung von Drahtbögen eingegliedert.[253] Die Kieferorthopädie entwickelte sich langsam aus ihrer Nischenposition, die sie trotz der Entwicklungen durch Angle innehatte. Das älteste System herausnehmbarer Zahnspangen war die Crozat-Apparatur von George B. Crozat (1894–1966), der in New Orleans praktizierte, und seinem deutschen Mitarbeiter Albert Wiebrecht. Sie entwickelten sie, als in der Orthodontie festsitzende Band-Bogen-Apparaturen aus Edelmetallen gebräuchlich und Zahnextraktionen bei Engständen üblich waren. Dazu ersetzten sie die Befestigungsbänder dieser Zahnspangen durch Halteklammern, wie sie in der Zahnprothetik bereits bekannt waren. Primär erleichterte diese 1919 eingeführte Methode dem Patienten die Mundhygiene und dem Behandler das Nachstellen. Sie reduzierte die Gefahr von Zahnwurzelresorptionen durch überdosierte orthodontische Kräfte und eignete sich auch für Patienten mit parodontal geschädigten Gebissen.[254] Viggo Andresen und Karl Häupl untersuchten in Oslo den Einfluss der Mundmuskulatur auf die Entstehung und Heilung von Fehlstellungen der Zähne. Daraus entwickelten sie die Funktionskieferorthopädie und den Aktivator als ihr grundlegendes Behandlungsmittel.
Alfred Kantorowicz gründete 1920 aus einem zuvor privaten zahnärztlichen Institut die Kieferorthopädische Abteilung an der Rheinischen Friedrich-Wilhelms-Universität in Bonn. 1927 gelang es Kantorowicz weltweit erstmalig, die Kieferorthopädie in die Schulzahnklinik zu integrieren und so durch Öffnung des Fachs für breitere Bevölkerungsgruppen die Zahl der Behandlungsfälle zu erhöhen.
Basierend auf Materialien und Erfahrungen der Zahnprothetik, wurden aktive Platten von Charles F. Nord als Mittel zur kostengünstigen „Volkskieferorthopädie“ entwickelt. Nach 1930 wurden von Artur Martin Schwarz und Mitarbeitern viele Varianten entwickelt und verschiedene Schraub-Elemente konstruiert, die die Patienten nach Anleitung selbst nachstellen können. Bis etwa 1980 waren aktive Platten zusammen mit Aktivatoren im deutschsprachigen Raum die vorherrschenden Mittel zur kieferorthopädischen Behandlung in der Wachstumsphase. 1955 wird das Fach „Kieferorthopädie“ an deutschen Universitäten als Prüfungsfach aufgenommen. Fünf Jahre später halten die festsitzenden Apparaturen in Europa, die sogenannte Multibandtechnik, Einzug.
1972 entschied das Bundessozialgericht die Aufnahme der Kieferorthopädie in den Leistungskatalog (BEMA) der gesetzlichen Krankenversicherung in Deutschland.[255]
Das Verfahren, Zahnfehlstellungen mit transparenten Kunststoffschienen zu korrigieren, wurde 1945 entwickelt. Der Kieferorthopäde Harold D. Kesling führte damals den Therapieansatz ein, das Behandlungsziel mit elastischen Geräten schrittweise zu erreichen. Diese Aligner-Therapie geht mit Hilfe eines speziellen Computergrafik-Verfahrens vom Ist-Zustand der Zahnreihen aus, der in Kiefermodellen festgehalten wird. Ein vorher bestimmtes Behandlungsziel wird dreidimensional dargestellt und in einzelne Behandlungsphasen unterteilt. Für jede dieser Phasen werden einzelne individuelle Kunststoffschienen, die Knirscherschienen ähneln, produziert, die jeweils zirka zwei Wochen lang getragen werden. Dadurch werden die Zähne schrittweise in die Zielposition geschoben.[256]
Entwicklung des Berufsbilds

In der Chirurgia Magna prägte Guy de Chauliac den Begriff dentiste, auf den in vielen Sprachen die Bezeichnung für den Zahnarzt zurückgeht, etwa die im Deutschen veraltete Berufsbezeichnung Dentist.[41] Frankreich war der Vorreiter, als dort ab 1700 für oralchirurgische Eingriffe und die restaurative Zahnheilkunde eine Prüfung vorgeschrieben war. Ansonsten beschränkte sich die Ausbildung bis zum Anfang des 19. Jahrhunderts auf eine Lehre bei einem Bader, Barbier oder Chirurgen und konnte ohne den Nachweis einer schulischen Vorbildung absolviert werden. Mit der Neuordnung der preußischen Medizinalgesetzgebung wurde am 1. Dezember 1825 eine Prüfungsordnung für Zahnärzte verabschiedet und ihr Berufsstand in die Klasse der Heilberufe eingeordnet.[258] In den USA wurde eine universitäre Ausbildung Mitte des 19. Jahrhunderts eingeführt. Die Erforschung der Ursache und Verbreitung der Fluorose (Schmelzflecken) einerseits und der Nachweis der kariesprotektiven Wirkung der Fluoride mit der resultierenden Trinkwasserfluoridierung andererseits spielten in den Vereinigten Staaten für die Entwicklung der Zahnmedizin zu einer wissenschaftlich orientierten Profession eine wichtige Rolle. Die vorherrschende Beanspruchung von Zuständigkeiten durch Allgemeinmediziner war bis in die 1930er Jahre ein Problem für die junge Disziplin.[259]
Mit dem Inkrafttreten der Gewerbeordnung des Norddeutschen Bundes vom 21. Juni 1869 erlitt die sich entwickelnde Zahnheilkunde einen entscheidenden Rückschlag, da mit der neu verabschiedeten Gewerbefreiheit auch die völlige „Kurierfreiheit“ in der (Zahn-)Heilkunde galt.[260] Ab 1871 galt die Kurierfreiheit im gesamten Deutschen Reich und blieb bis zum Inkrafttreten des Zahnheilkundegesetzes (ZHG) am 31. März 1952 gültig. Erst dadurch wurde der Dualismus der Zahnärzte mit dem Dentistenstand durch das zuvor erreichte Bonner Abkommen (auch Allensbacher Abkommen) beendet.
Eine nichtakademische Ausbildung, die Konkurrenz durch Laienbehandler und zahnbehandelnde Ärzte, ein niedriges Sozialprestige, eine begrenzte Nachfrage nach zahnmedizinischen Leistungen waren in der Mitte des 19. Jahrhunderts die Ausgangsvoraussetzungen für die Zukunft der Zahnärzte. Trotzdem konnten sich die Zahnärzte bis 1919 gegen die bestehende Konkurrenz als Profession etablieren.[261]
Studium und Berufsverbände

Zahnärzten wurde die Aufnahme einer Tätigkeit an Universitäten lange Zeit durch Einspruch der Medizinischen Fakultäten verwehrt. Erst im Jahre 1771 erteilte die medizinische Fakultät der Christian-Albrechts-Universität zu Kiel dem mecklenburgischen Zahnarzt Benjamin Fritsche die Erlaubnis, die „Zahnkunst“ auszuüben. 1865 schrieb sich dort Carl-Wilhelm Fricke als Student für das Fach Zahnheilkunde ein. Später gründete dieser das erste Zahnärztliche Institut in Kiel, dem er von 1871 bis 1901 als Direktor vorstand. In dieser Eigenschaft saß er auch der ersten zahnärztlichen Fachvereinigung vor, der Vorgängerin der Deutschen Gesellschaft für Zahn-, Mund- und Kieferheilkunde, dem Centralverein für Zahn-, Mund- und Kieferheilkunde. 1874 wurde Fricke als Mitglied in die Fakultät aufgenommen, verbunden mit der Erlaubnis, als Lektor honoris causa für Zahnheilkunde Vorlesungen in seinem Fach zu halten. Die ersten 4 Studenten Frickes, die sich im Wintersemester 1874/75 eingeschrieben haben, waren Georg Bruhn aus Segeberg, Richard Fricke aus Itzehoe, H.-G. Hildebrandt aus Flensburg und Georg Kirchner aus Kiel.[262]
1783 wurde in Würzburg dem Zahnarzt Philipp Frank aufgrund eines Zeugnisses des Professors der Chirurgie Karl Caspar Siebold die Tätigkeit als Zahnarzt offiziell genehmigt. Seit 1802 war der Zahnarzt Karl Joseph Ringelmann (1776–1854) als öffentlicher Lehrer der Zahnheilkunde an der Julius-Maximilians-Universität Würzburg angestellt. 1815 wurde Ringelmann zum Titular-Professor ernannt und erhielt 1825 sowohl den Titel eines königlichen Hofzahnarztes bei Maximilian I. Joseph von Bayern,[263] als auch die Erlaubnis, als ordentlicher Professor Vorlesungen über Mund- und Zahnkrankheiten zu halten.[264]

1840 wurde die weltweit erste zahnärztliche Ausbildungsstätte in Baltimore als University of Maryland School of Dentistry gegründet, die Geburtsstätte des Doctor of Dental Surgery (D.D.S.). Es folgten Ausbildungsstätten 1859 in London (London School of Dental Surgery) und 1879 in Paris (École dentaire). 1884 entstand in Berlin die deutschlandweite Erstgründung eines universitätszugehörigen zahnärztlichen Instituts. Das Gesamtstudium dauerte nur zwei Jahre, die Aufnahme setzte die Primarreife voraus. 1879 wurde an der Justus-Liebig-Universität Gießen erstmals ein Student der Zahnheilkunde immatrikuliert.[265] Die erste Frau aus dem Großherzogtum Hessen, die sich an der Universität Gießen einschrieb, war Greta Geil aus Worms: Sie immatrikulierte sich im Sommersemester 1909 für das Fach Zahnheilkunde.[266] Henriette Hirschfeld-Tiburtius wollte bereits 1866 Zahnmedizin studieren. Da Frauen der Zugang zur Universität bis Anfang des 20. Jahrhunderts verwehrt war, reiste sie 1867 nach Philadelphia, USA, und wurde dort als zweite Frau zum Studium am Pennsylvania College of Dental Surgery zugelassen. Nach ihrem Abschluss kehrte sie nach Deutschland zurück und eröffnete in der Behrenstraße in Berlin ihre Praxis. In der Behrenstraße ist seit 2009 auch der Sitz der Berliner Vertretung der Kassenzahnärztlichen Bundesvereinigung. Ihr zu Ehren findet jährlich das Hirschfeld-Tiburtius-Symposium, ein Zahnärztinnenkongress in Berlin, statt.[267]

In Schweden und in den USA war die Zahnheilkunde diesbezüglich schon weiter. In Schweden erteilte Karl XV. (Schweden) 1861 Rosalie Fougelberg die Erlaubnis, Zahnheilkunde zu studieren, nachdem er die Gleichberechtigung im Studium eingeführt hatte. Zur gleichen Zeit hatte sich in den USA Lucy Hobbs Taylor als erste Frau am Ohio Dental College für das Zahnmedizinstudium eingeschrieben.[268] Diese erste US-amerikanische zahnärztliche Lehrstätte war durch John M. Harris gegründet worden.
1883 erhielt Friedrich Louis Hesse den Auftrag des Königlich-Sächsischen Ministeriums, ein zahnärztliches Instituts an der Universität Leipzig einzurichten, das zu guter Letzt am 16. Oktober 1884 eröffnet wurde. Pfarrer Friedrich Adolph Huth hatte dafür mit seinem Testament 15.000 Mark gestiftet. Zu den Patienten zählten vorwiegend Arbeiter und Gewerbetreibende, die durch Studenten für ein geringes Entgelt oder sogar kostenfrei behandelt wurden. Erstmals in Deutschland erhielten ab 1886 Mitglieder einer Ortskrankenkasse konservierende Behandlungen bezahlt. Hesse bemühte sich in Sachsen um die Kariesprophylaxe an Schulen und dem Schutz der Patienten vor überhöhten Honorarforderungen. 1891 wurden in Chemnitz kostenlose Zahnuntersuchungen für Volksschüler eingeführt. Dieses soziale Engagement führte zu Auseinandersetzungen mit den Krankenkassen um die Übernahme der Kosten und belastete die Wirtschaftlichkeit seiner Zahnklinik. Hesse war von 1890 bis 1906 Vorsitzender des "Zahnärztlichen Vereins für das Königreich Sachsen“ und von 1891 bis 1900 erster Vorsitzender des „Centralvereins Deutscher Zahnärzte“. Jahrelang kämpfte er um die Gleichstellung der Zahnheilkunde mit der übrigen Medizin.[269]
Im Jahre 1859 gründeten 26 Zahnärzte in Niagara Falls, New York, die erste amerikanische zahnärztliche Berufsvertretung namens American Dental Association (ADA). 1897 verschmolz die ADA mit der Southern Dental Association (SDA) und bildete die National Dental Association (NDA). 1922 wurde diese wieder in ADA umbenannt und ist seitdem eine der weltweit führenden Zahnärztevereinigungen.[270] Daneben wurde die National Dental Association gegründet, die die ethnischen Minderheiten in der Zahnheilkunde in den USA vertrat. Sie wurde 1932 von Afroamerikanischen Zahnärzten gegründet, die durch Rassendiskriminierung seinerzeit daran gehindert wurden, Mitglieder der ADA zu werden. In England schrieb sich 1895 Lilian Lindsay als erste Frau zum Zahnmedizinstudium ein. Sie wurde 1945 die erste Frau, die zur Präsidentin der British Dental Association, der englischen Zahnärztevereinigung, gewählt wurde.[271] Marcelle Dauphin (1893–1976) war die erste Zahnärztin Luxemburgs.[272][273] Ihre luxemburgischen Zahnarztzulassung bekam sie am 12. Oktober 1922.[274] Die FDI World Dental Federation wurde im Jahre 1900 als Fédération Dentaire Internationale von Charles Godon von der École Dentaire de Paris und fünf weiteren Zahnärzten in Paris gegründet. Die FDI hat zurzeit mehr als 150 nationale Mitgliedsverbände in mehr als 130 Ländern, die zusammen fast eine Million Zahnärzte vertreten. Präsidentin der Gesellschaft ist Tin Chun Wong (chinesisch 田骏皇) aus China (Stand 2014).[275]
Promotion

Mitte des 19. Jahrhunderts war das Abitur noch keine Voraussetzung für das Studium der Zahnmedizin. Es war deshalb der philologischen Fakultät zugeordnet, da diese Studenten als Immature galten – als Studierende ohne Abitur. Es waren hohe Hürden zu überwinden, um den fachfremden Dr. phil. zu erlangen, der damals ein geringeres Ansehen hatte als heute. Etwa 10 % der Zahnärzte gingen deshalb in die USA, um dort die amerikanische Doktorwürde zu erlangen. Manche kauften sich einen solchen Titel. Erst 1909 wurde eine neue Prüfungsordnung erlassen, die das Abitur voraussetzte und ab 1919 den Erwerb des „Doctor medicinae dentariae“ (Dr. med. dent.) ermöglichte. Maßgeblich war daran Otto Walkhoff beteiligt. Die Promotion wurde insbesondere deshalb angestrebt, um sich als Akademiker von den „Zahnkünstlern“ und den späteren Dentisten – die sich ebenfalls Zahnärzte nennen durften – zu unterscheiden. Die Zahl der Promotionen nahm in Deutschland erst in den 1970er Jahren deutlich ab, als es kaum mehr Dentisten gab, und sank im Jahr 2000 auf unter 50 % der Studienabsolventen.[276]
Deutsches Reich
1883 wurde unter Otto von Bismarck die allgemeine Versicherungspflicht eingeführt und Ärzte handelten Einzelverträge mit den Krankenkassen aus, die ein Vertragsmonopol bekamen. Die Krankenkassen schlossen Einzelverträge mit den von ihnen weitgehend abhängigen Ärzten und konnten dabei die Konditionen bestimmen. Die Krankenversicherungspflicht war ursprünglich auf Arbeiter der unteren Einkommensschicht und auf bestimmte Regierungsangestellte beschränkt. Im Laufe der Zeit wurde sie immer mehr ausgeweitet, bis ein Großteil der Bevölkerung erfasst war.[277] Es kam in der Folgezeit zu Unruhen unter der Ärzteschaft, die im Oktober 1913 zu einem Generalstreik führten. Zur Abwendung dieses Streiks griff die Regierung ein. Sie vermittelte die Anfänge der gemeinsamen Selbstverwaltung von Krankenkassen und Kassenärzten. Die vierte Verordnung des Reichspräsidenten zur Sicherung von Wirtschaft und Finanzen und zum Schutz des inneren Friedens vom 8. Dezember 1931 (RGBl. 699) sah in § 1 den Abschluss von Gesamtverträgen zwischen Kassen und kassenärztlichen Vereinigungen vor. Die Verordnung über kassenärztliche Versorgung vom 14. Januar 1932 (RGBl. I S.19) passte die §§ 368–373 RVO (Reichsversicherungsordnung) dem neuen Rechtszustand an. Diese 1931 und 1932 durchgeführte Gründung der Kassenärztlichen Vereinigungen schuf ein Gegengewicht zu den Krankenkassen.[278] Einer der Gründe für die politische Annäherung eines großen Teils der Zahnärzte an die faschistische Bewegung war deren entschiedene Ablehnung der Kassenzahnkliniken. Die Krankenkassen gründeten noch vor dem ersten Weltkrieg 22 Zahnkliniken; 1931 gab es bereits 126 Zahnkliniken, in denen 528 fest angestellte Zahnärzte tätig waren. Im Kampf gegen die Kassenzahnkliniken verbanden sich die wirtschaftlichen Interessen der Zahnärzte mit den politischen Bestrebungen. Nachdem sich schon die Notverordnung Anfang der 30er Jahre gegen die Zahnklinikbewegung gerichtet hatte, wurden sämtliche Zahnkliniken in den ersten Monaten nach der faschistischen Machtergreifung liquidiert.[279]
Zahnmedizin im Nationalsozialismus
Nach der Machtübernahme durch die Nationalsozialisten wurden im Deutschen Reich durch Verordnung vom 2. August 1933 (RGBl. S. 567–574)[280] die regionalen Kassenärztlichen Vereinigungen abgeschafft und eine vom NS-Staat gelenkte einheitlich-deutsche Kassenärztliche Vereinigung gebildet. Die Kassenärztlichen Vereinigungen wurden damit von einer Interessenvertretung der Ärzte zu einem Instrument des Staates. Die neue Zulassungsordnung sprach gleichzeitig einem großen Teil der als Juden geltenden Zahnärzte das Recht auf Ausübung einer Kassenpraxis ab und entzog ihnen damit die wirtschaftliche Existenzgrundlage.[281] Am 1. Oktober 1934 verordnet der Reichszahnärzteführer, dass alle Zahnärzte, die noch nicht niedergelassen sind, eine achtwöchige ideologische, militärische und berufliche Fortbildung ablegen müssen. Diese sei eine unentbehrliche Bedingung zur Kassenzulassung. Entsprechend erklärt beispielsweise der Zahnarzt und Politologe Hans-Joachim Schmidt (1907–1981), später Mitbegründer der European Organisation for Caries Research (ORCA), dass er als Leiter der Arbeitsgemeinschaft DAF der Würzburger staatswissenschaftlichen Fakultät an einem Vierwochenlehrgang der Schulungsburg der NSDAP, Berlin-Wannsee teilgenommen hat.[282] Laut Zahnarzt Wilhelm Kessler unterhielt die Deutsche Arbeitsfront (DAF) unter anderem ein Amt für Volksgesundheit, das gleichfalls dem Reichsärzteführer unterstand.[283]
Neue deutsche Heilkunde
Ein wichtiges Merkmal nationalsozialistischer Gesundheitspolitik war die Forderung, alternative Heilmethoden als gleichberechtigte Therapieformen neben die sogenannte Schulmedizin zu stellen. Eine radikale nationalsozialistische Gesundheitsreform sollte den Weg zu einer alternativ-ganzheitlichen, „biologischen“ Medizin ebnen. Hierfür wurde der Begriff der „neuen deutschen Heilkunde“ geprägt. Deren besonderen „Verdienste“ wurden von den Verfechtern alternativmedizinischer Verfahren unter anderem darin gesehen, dass sie den biologischen Heilmethoden deutschen Ursprungs, die in der vor-nationalsozialistischen Zeit infolge einer „zunehmenden Verjudung“ vernachlässigt worden seien, zu großer staatlicher Anerkennung verholfen hätten. Sie thematisierten auch innerhalb der Zahnheilkunde die ideologisch geprägten Bewertungen von „Entartungserscheinungen“ und der „Ausmerzung“ krankhafter Erbanlagen. Extreme Vorstellungen gingen soweit, „jüdische Einflüsse“ für Gebißerkrankungen verantwortlich zu machen. Bekannte Vertreter einer nationalsozialistisch geprägten, „biologischen“ Zahnmedizin waren unter anderem E. Heinrich, W. Klußmann, P. Neuhäußer und O. Steiner. Sie wurden nach 1945 zu geachteten Persönlichkeiten in der Bundesrepublik.[284]
Rassenreinheit
Ab 1933 wird die Rassenreinheit des Berufsstandes die neue ideologische Leitlinie des vereinigten Berufsverbands. Die arische Abstammung soll das entscheidende Kriterium für die Zulassung als Zahnarzt sein. In den Jahren darauf wurde die Neuzulassung jüdischer Zahnärzte zur Kassenpraxis gesetzlich unterbunden.[285] Insgesamt gab es Ende1937 in Deutschland 16.319 Zahnärzte, von denen 10.120 für die Kassenbehandlung zugelassen waren, 2.337 waren nicht zugelassen, 290 nur privat praktizierend, 251 beamtet und 3.321 waren Assistenzzahnärzte. Am 1. Januar 1934 waren von insgesamt 11.332 Zahnärzten 1.064 Juden, die zum größten Teil eine Zulassung zur Kassenpraxis hatten.[286] Zum 31. Januar 1939 wurde durch die Achte Verordnung zum Reichsbürgergesetz allen jüdischen Zahnärzten die Bestallung (Approbation) entzogen. Sie durften nur noch als „Krankenbehandler“ jüdische Patienten versorgen. Gleichzeitig widerriefen die Universitäten die Promotionen.[287][288] „Die gesamte Gesundheitspflege von Juden gereinigt“ – das titelte 1939 eine Zeitung in Berlin. Die rassische Vertreibung wird unter Medizin im Nationalsozialismus beschrieben. Die deutschen Ärzte liefen den Nationalsozialisten in Scharen zu, mehr als in jedem anderen Berufsstand. Allein 1.300 Zahnärzte waren bereits vor 1933 Mitglieder der NSDAP, mindestens 74 von ihnen erhielten in der Folge das Goldene Parteiabzeichen und mindestens 6 waren Blutsordensträger. Während sich der Anteil der NSDAP-Mitglieder in der gesamten Ärzteschaft vor 1933 um die 7% bewegte, lag er bei den Zahnärzten bei 12%.[289] Später waren fast die Hälfte aller Ärzte Mitglieder der Nationalsozialistischen Deutschen Arbeiterpartei (NSDAP). 26 % der Ärzte gehörten der SA an (bei den Lehrern waren es 11 %), 8 % waren bei der SS (bei den Lehrern waren es 0,4 %), heißt es in Norbert Freis Karrieren im Zwielicht.[290][291] SA-Oberführer Fritz Blumenstein, (1898-1993) war Reichsdentistenführer und ab 1940 Leiter der Kassendentistischen Vereinigung Deutschlands.[292]
SS-Zahnärzte
Der Starnberger Zahnarzt Friedrich Krohn entwarf die Hakenkreuzfahne der NSDAP, während Adolf Hitler in Mein Kampf lediglich einräumte, dass dieser „seinen“ Entwurf wohl beeinflusst hatte.[293] Zahnärzte waren auch in den obersten Etagen der Nationalsozialisten zu finden, wie der Regensburger SS-Hauptsturmführer und KZ-Zahnarzt Willy Frank, der an der Selektion von über 6.000 Häftlingen beteiligt war.[294] Der Freiburger Lüder Elimar Precht (1912-1969), leitender Zahnarzt in Auschwitz, der 1950 in Stuttgart eine Zeitlang bei seinem KZ-Kollegen aus Auschwitz, Willy Frank, als Assistenzarzt arbeitete, bevor er Schulzahnarzt in Offenburg wurde.[295] Ebenso die KZ-Zahnärzte SS-Hauptsturmführer Karl Abraham, Lagerzahnarzt im KZ Stutthof[296] und Leiter der Zahnstation im KZ Buchenwald, nach 1945 Zahnarzt Bad Hersfeld, SS-Hauptsturmführer Siegfried Bock,[297] Kurt aus dem Bruch, Lagerzahnarzt im KZ Mauthausen,[298] SS-Standartenführer Paul Dahm, Dentist, SS-Obersturmführer Artur Götz[297] SS-Untersturmführer Georg Greif,[297] Martin Hellinger, Wilhelm Henkel, Walter Höhler, Wilhelm Jäger, im KZ Dachau, Auschwitz, Neuengamme.[299] SS-Obersturmbannführer Helmut Johannsen, Chefzahnarzt im KZ Buchenwald; SS-Hauptsturmführer Albert Kurth,[297] Walter Mücke, Walter Pongs, Alexander Reiner, Paul Reutter, SS-Lagerzahnarzt im KZ Dachau, Werner Rohde, Erich Sautter,[300] Willi Schatz, Lagerzahnarzt in den Konzentrationslagern Auschwitz und Neuengamme; Kurt Schäffer,[301] SS-Untersturmführer Richard Schreiner,[297] Walter Sonntag, Karl-Heinz Tauber, (?−1961), erster Lagerzahnarzt im KZ Auschwitz[302] oder SS-Obersturmführer Ernst Weitkamp, Leiter der Zahnstation im KZ Mauthausen, praktizierte bis 1967 in Lübbecke.[303] Hermann Pook war vorgesetzter Zahnarzt der rund 100 Zahnärzte in Konzentrationslagern.[304] Innerhalb der SS erreichte Hans Fliege, der Vorlesungen in SS-Uniform abhielt, Anfang September 1944 den Rang eines SS-Obersturmbannführers. Otto-Heinrich Drechsler (1895–1945) war ein promovierter deutscher Zahnarzt, Bürgermeister von Lübeck und während des Zweiten Weltkriegs zwischen 1941 und 1944 gleichzeitig Generalkommissar von Lettland im Reichskommissariat Ostland in Riga und zuständig für die Konzentrationslager in Lettland, wie dem KZ Riga-Kaiserwald.[305] Der Waffen-SS angehörende Zahnarzt Helmut Kunz (1910–1976) war Mittäter bei der Ermordung der Goebbels-Kinder im Führerbunker[306] und praktizierte hoch angesehen bis zu seinem Tod in Freudenstadt.
Zahngold-Verwertung

Sonderkommandos in den Konzentrationslagern wurden dazu gezwungen, die Ermordung der Deportierten vorzubereiten, sie auszuplündern und ihre Leichen anschließend in den Krematorien zu verbrennen. Die „Verwertung“ bestand unter anderem darin, dass sie den Opfern, teilweise auch schon vor ihrer Ermordung,[307] die Goldzähne ausreißen mussten. Die Lagerzahnärzte machten sich dabei die Hände nicht schmutzig und teilten hierfür zusammengetriebene Häftlingszahnärzte, vorwiegend aus dem osteuropäisch-slawischen Raum ein, die „Einäscherungsdentisten“ genannt wurden.[308] Eine französische Studie spricht von 17 Tonnen Zahngold. Sie beruht auf der Zeugenaussage vor dem internationalen Militärgericht in Nürnberg von Sigismond Bendel, eines deportierten französischen Arztes, der einem Sonderkommando in Auschwitz entkam, und auf seiner Aussage vor dem englischen Militärgericht in Hamburg (Nr. 11953): „Die nationalsozialistische Regierung hat erklärt, sie interessiere sich nicht für Gold, dennoch ist es ihr gelungen, 17 Tonnen aus den Zähnen von vier Millionen Leichen zu gewinnen.“[309] SS-Hauptsturmführer Bruno Melmer leitete beim SS-Hauptamt, Abt. A II, die so genannte Amtskasse und war für Wertsachen- und Gold-Transfers aus den NS-Konzentrations- und Vernichtungslagern, dem nach ihm benannten Melmer-Gold, auf ein Konto der SS bei der Reichsbank zuständig. Er war an der Schnittstelle zwischen Ermordung und Verwertung der letzten Goldüberbleibsel der Opfer tätig.[310] 1940 verfasst Zahnarzt Wiktor Scholz seine Dissertation mit dem Titel: „Über die Möglichkeiten der Verwertung des Goldes im Mund der Toten“. Seine Arbeit, unter Doktorvater Hermann Euler (1878–1961) angefertigt, wird mit Prädikat belohnt. Von 1949 bis 2006 wurden von der Deutschen Gesellschaft für Zahn-, Mund- und Kieferheilkunde (DGZMK) mit der Hermann-Euler-Medaille – in Erinnerung an seine seit 1928 dauernde Präsidentschaft in der DGZMK – jährlich besonders verdiente und herausragende Persönlichkeiten geehrt. Wegen Eulers inzwischen nachgewiesener – verharmlosend umschrieben – „Mitwirkung bei den nationalsozialistischen Säuberungsaktionen an der Universität Breslau" (im Klartext hat er 16 jüdische Kollegen ans Messer der Verfolger geliefert),[311] wird diese Auszeichnung seit 2007 nicht mehr mit seinem Namen unterlegt und heißt seitdem DGZMK Ehrenmedaille.[312] Auch die ehemalige Hermann-Euler-Gesellschaft, eine Vereinigung für zahnärztlichen Fortbildung, änderte ihren Namen in Zahnärztliche Fortbildungsgesellschaft Bochum/Recklinghausen/Dortmund.[304][313]
Ärzteführerschule
Eugen Wannenmacher (1897–1974), Herausgeber einer Festschrift zum 60. Geburtstag von Hermann Euler (1938),[314] seit 1971 Ehrenmitglied der DGZMK und von 1955 bis 1966 Direktor der Universitätsklinik für Zahn-, Mund- und Kieferkrankheiten der Westfälischen Wilhelms-Universität Münster, war SS-Sturmbannführer, Dozent der „Ärzteführerschule“,[315] Angehöriger der Dienststelle Reichsarzt SS und im Wissenschaftlichen Beirat des Generalkommissars für das Sanitäts- und Gesundheitswesen, Generalleutnant der Waffen-SS, Karl Brandt.[316] Weitere zahnärztliche Dozenten der „Ärzteführerschule“ waren Hermann Euler, Hermann Mathis und Ernst Stuck[317] (1893-1974), der „Reichszahnärzteführer“. Hauptschulungsthemen waren Genetik, Eugenik und Rassenkunde, NS-Politik und Propaganda sowie „Juden- und Freimaurerproblematik“. Etwa 10.000 Heilberuflern wurden innerhalb von 8 Jahren Grundlagen der nationalsozialistischen Gesundheitspolitik vermittelt, um sie zu „Führern der Erhaltung, Vermehrung und Leistungssteigerung des deutschen Menschen“ auszubilden.[318]
Am Anfang des Krieges appelliert Stuck an die Zahnärzte und ihren Patriotismus: „Es gibt keinen unter uns, der nicht bereit ist, dem Führer mit unerschütterlichem Vertrauen und blindem Gehorsam zu folgen, gleich, was geschehen kann! … Egal, wo sich der deutsche Zahnarzt befindet … wird er alles tun, um dem Führer zu helfen, den Sieg zu erlangen. Opfer und allerlei Entbehrungen sind unvermeidbar. Sie werden natürlich angenommen wie eine zu erfüllende Pflicht.“[319] Ernst Weinmann war SS-Obersturmbannführer. Hugo Blaschke war SS-Führer zur Zeit des Nationalsozialismus und brachte es bis zum Brigadeführer und Generalmajor der Waffen-SS. Er war Leibzahnarzt Adolf Hitlers und während des Zweiten Weltkrieges „Oberster Zahnarzt“ beim Reichsarzt SS Ernst-Robert Grawitz.
Nationalsozialistische Schulzahnpflege
Auch die Schulzahnpflege hat „unter Beweis gestellt, dass sie von jeher der Weltanschauung des Nationalsozialismus in den Fragen der Gesundheitsführung entsprochen hat.“[320] Speziell wird hier auf Wilhelm Kessler, Obersturmbannführer in der Dienststelle Reichsarzt SS,[321] Bezug genommen, der 1937 u. a. ausführt: „… Ein deutscher Junge, ein deutsches Mädel muss einen sauberen, frischen Mund und saubere Zähne haben! Wenn sie lachen, wenn sie sprechen und wenn sie singen, müssen die frischen, sauberen und gesunden Zähne jeden, der sie sieht, erfreuen. Unser Führer Adolf Hitler will eine gesunde Jugend und ein gesundes Volk. Wir wollen ihm dabei helfen. Sein Wille soll unser Wille sein.“[322] Und: „Der Reichsärzteführer gründete im Hauptamt für Volksgesundheit eine Abteilung 'Zusätzliche Schulzahnpflege'. Die Jugend in den Notstandsgebieten des Reiches soll hierdurch zahnärztlich auf Grund amtlicher Richtlinien betreut werden. Träger dieser Jugendzahnpflege ist die NSDAP. ... Überall im Dritten Reich wird gekämpft für die Gesundheit unseres Volkes. Hier in vorderster Linie zu stehen, ist die schönste und befriedigendste Aufgabe auch für den deutschen Zahnarzt. Er setzt sich voll und ganz ein, um so seinem Führer Adolf Hitler zu danken und ihm beim Aufbau des Dritten Reiches der Deutschen tatkräftig mitzuhelfen!“[323]
Deutschland ab 1945
Bundesrepublik Deutschland
Bei Kriegsende war die deutsche Zahnmedizin aus Sicht der Amerikaner in einem erbärmlichen Zustand: die Präsenz von Zahnärzten im Militär war weit entfernt von dem Potential das in den USA mobilisiert worden war; die zahnärztliche Ausbildung, wie auch immer sie vor dem Krieg gewesen sein mag, war gnadenlos den Kriegszielen geopfert worden; zahnmedizinische Techniken, manchmal aus Improvisation und Verknappung geboren, beginnen nicht einmal dem amerikanischen Standard zu entsprechen; das Wissen über Prävention und Kontrolle von Zahnerkrankungen hat nicht einmal den Stand, den die USA vor zehn Jahren oder mehr erreicht hatten. Folglich ist die Zahnärzteschaft in Deutschland konfrontiert mit einem enormen Bedarf an Rehabilitation und Wiederaufbau, der mindestens eine Generation beschäftigen wird. So das Fazit in einem Editorial von 1946, das begleitet wird von einem ausführlichen Bericht über die Zahnmedizin im vom Krieg gezeichneten Deutschland. Und dieser Bericht erwähnt auch, dass Direktoren zahnmedizinischer Universitätsinstitute in Deutschland fast nichts von den amerikanischen Fluorforschungen mitbekommen hatten.[324] Die Isolation wurde verschärft, als 1947 die Federation Dentaire Internationale (FDI) Deutschland (und Japan) aus der Liste der Mitglieder strich.[325] Am 17. Juni 1948 wurde die „Zahnärztliche Gesellschaft an der Universität Berlin" gegründet. Zu Ihrem Vorstand gehörten Georg Axhausen (1. Vorsitzender), Walter Drum (stellvertr. Vorsitzender) und Hans Joachim Schmidt (dann Oberarzt der zahnärztlichen Klinik, Schriftwart). Ziel der Gesellschaft war es, unter Ausschaltung wirtschaftlicher und staatspolitischer Ziele ein Forum für die Verbreitung und Diskussion wissenschaftlicher Erkenntnisse zu bilden. Dann brachte „Besuch aus Amerika“ mit Informationen über die amerikanische Fluorforschung Aufbruchstimmung nach Berlin.[326][327] Es ist angesichts ihrer Vergangenheit (s. o.) bemerkenswert, aber vielleicht ihrem damit erarbeiteten Organisationstalent geschuldet, dass die Zahnärzte Kessler, Schmidt, Euler und Wannenmacher bald auch als führende Mitglieder der Deutschen Fluorkommission auftraten, die 1950 im Deutschen Ausschuss für Jugendzahnpflege (DAJ) gegründet wurde.[328] Als korrespondierende Mitglieder sind u. a. die früheren NSDAP-Mitglieder Hans Heuser (auch SA, NS Dozenten- und Lehrerbund) und Friedrich Proell aufgeführt.[329] Die Fluoridierungspropaganda der Amerikaner bot den deutschen Zahnärzten die Gelegenheit, sich aus der Isolierung zu befreien und international „wissenschaftlichen Anschluss" zu finden. Schon 1952 stimmte die FDI einer Wiederaufnahme Deutschlands zu und Erich Müller versprach für die deutsche Zahnmedizin eine rückhaltlose Kooperation.[330] Voller Enthusiasmus verkündete ein Jahr später Walter Drum den Sieg über die Zahnkaries durch Fluor.[331]
Am 27. März 1953 wurde in Rothenburg ob der Tauber der Bundesverband der Deutschen Zahnärzte (BDZ) gegründet. Ab 1990 wurde der Verband Bundeszahnärztekammer genannt. Seit 1993 trägt die Kammer den Namen Bundeszahnärztekammer, Arbeitsgemeinschaft der deutschen Zahnärztekammern e. V. (BZÄK), und ist die Berufsvertretung aller Zahnärzte in Deutschland. Mitglieder der Bundeszahnärztekammer sind die Zahnärztekammern der Bundesländer. Die Bundeszahnärztekammer ist keine Kammer oder Körperschaft des öffentlichen Rechts, sondern ein eingetragener Verein. Zahnärztekammern sind die zahnärztliche Selbstverwaltung der Zahnärzte und als Körperschaft des öffentlichen Rechts organisiert. Sie sind Berufsständische Körperschaften und nehmen die ihnen auf der Grundlage landesrechtlicher Heilberufe-Kammergesetze übertragenen Aufgaben eigenverantwortlich wahr. Das jeweils zuständige Landesministerium übt die Rechtsaufsicht (jedoch nicht die Fachaufsicht) aus.[332] Die Mitgliedschaft ist für alle Zahnärzte in Deutschland verpflichtend.[333]
1955 wurde das System der Kassenärztlichen Vereinigungen (KV) mit der Schaffung des Kassenarztrechtes als Bestandteil der Reichsversicherungsordnung bestätigt. Ärzte und Zahnärzte erhielten mit den Kassenärztlichen Vereinigungen beziehungsweise Kassenzahnärztlichen Vereinigungen (KZVen) das Monopol auf die ambulante Versorgung gesetzlich Versicherter und verzichteten dafür auf ihr Streikrecht. Die KZVen wurden zu Körperschaften des öffentlichen Rechts und bekamen den Sicherstellungsauftrag, mit dem eine flächendeckende, ortsnahe zahnärztliche Versorgung der Bevölkerung gewährleistet sein muss. In jedem Bundesland besteht jeweils eine KZV (in Nordrhein-Westfalen zwei). Die siebzehn Landes-KZVen sind in der Kassenzahnärztlichen Bundesvereinigung (KZBV) zusammengeschlossen.[334]
Im selben Jahr wurde auch die Notgemeinschaft Deutscher Zahnärzte gegründet, die sich für eine adäquate Honorierung der Zahnärzteschaft einsetzte. Aus der Notgemeinschaft ging 1957 der Freie Verband Deutscher Zahnärzte (FVDZ) hervor, als dessen Gründungsvater Wolfgang Mzyk (1923–2015) gilt.[335] Der FVDZ setzte sich dafür ein, dass alle Zahnärzte das Recht auf Zulassung als Vertragszahnarzt erhalten und an der Versorgung der gesetzlich Krankenversicherten teilnehmen dürfen. Nach der Wiedervereinigung Deutschlands im Jahr 1990 vereinbarte der FVDZ eine Kooperation mit dem neu gegründeten ostdeutschen Unabhängigen Deutschen Zahnärzteverband (UDZ). Im selben Jahr schlossen sich beide Verbände zusammen. In der Folgezeit wurden zahlreiche weitere bundesweite Berufsverbände gegründet, teilweise sind Berufsverbände nur regional tätig.
Durch eine mindestens vierjährige Weiterbildung können seit 1935 die Gebietsbezeichnungen Fachzahnarzt für Kieferorthopädie, seit 1975 Fachzahnarzt für Oralchirurgie oder Zahnarzt für öffentliches Gesundheitswesen, sowie ab 1983 im Kammerbereich Westfalen-Lippe der Fachzahnarzt für Parodontologie und seit 2008 der Fachzahnarzt für Allgemeine Zahn-, Mund- und Kieferheilkunde im Geltungsbereich der Landeszahnärztekammer erworben werden.[336][337]
Ein Urteil des Bundessozialgerichts von 1974 bewertete den Zahnverlust als Krankheit im sozialrechtlichen Sinne. Den Zahnärzten und Krankenkassen wurde auferlegt, die Versorgung mit Kronen und Brücken als zahnärztlich/zahntechnische Leistungen in die gesetzliche Krankenversicherung aufzunehmen.[338] Ab 1. Januar 1975 erhielten gesetzlich Krankenversicherte erstmals Zahnersatz im Rahmen der kassenzahnärztlichen Versorgung. Die Kosten für Zahnersatz wurden vollständig von den Krankenkassen übernommen. 1988 wurde das Kassenarztrecht mit der Einführung des 5. Sozialgesetzbuches (SGB V) neu gestaltet. Das SGB V löste die bisherigen Bestimmungen der Reichsversicherungsordnung (RVO) ab. Seitdem wurde die Zahnheilkunde immer weiter in das SGB V eingebunden und reglementiert und der Zuschuss der Krankenkassen kontinuierlich durch zahlreiche Gesundheitsreformen gesenkt. Ziel war regelmäßig die Eindämmung der Kostenentwicklung in der Gesetzlichen Krankenversicherung durch die Stabilisierung des Beitragssatzes und damit auch der Lohnnebenkosten, durch Einschränkungen oder Ausgrenzungen von Leistungen, Erhöhung von Zuzahlungen durch den Patienten oder durch die Begrenzung der Vergütungen der Zahnärzte.[339] Seit 2005 erstatten Krankenkassen befundorientierte Festzuschüsse für Zahnersatz-Grundversorgungen.
Sukzessive fand in Deutschland die EDV Einzug in die Zahnarztpraxen, beschleunigt durch das Inkrafttreten der amtlichen, privaten Gebührenordnung für Zahnärzte (GOZ) auf der Grundlage des § 15 Zahnheilkundegesetz (ZHG) zum 1. Januar 1988, die die Bundesgebührenordnung Zahnärzte (Bugo-Z) des Jahres 1965 ablöste. Dieser ging wiederum die Preußische Gebührenordnung (Preugo) vom 1. September 1924 voraus. Während die Preugo unterschiedliche Gebührenspannen vorsah, beispielsweise vom einfachen bis zum zwanzigfachen Satz bei der Beratungsleistung, vom einfachen bis zum zehnfachen Satz bei der Zahnextraktion und vom einfachen bis achtfachen Satz für die Anfertigung einer Stiftkrone, sah die Bugo-Z eine einheitliche Spanne vom einfachen bis sechsfachen Satz und die GOZ eine solche vom einfachen bis dreieinhalbfachen Satz vor. In der DDR galt die Preugo bis zu ihrem Ende 1990. Die GOZ 1988 verkomplizierte die Rechnungsstellung so tiefgreifend, dass eine zahnärztliche Abrechnung ohne Praxisverwaltungssoftware kaum mehr möglich war. Die GOZ wurde 2012 novelliert.[340]
Bis 1910 lag der Frauenanteil der Zahnmedizinstudentinnen bei 0,4 Prozent, was dem durchschnittlichen Frauenanteil bei allen Studienfächern entsprach. Bis 1970 stieg der Anteil in der BRD auf 17,3 Prozent.[341] Von den rund 70.000 tätigen Zahnärzten im Jahr 2013 waren rund 30.000 weiblich (43 %).[342] Die Zukunft der Zahnmedizin in Deutschland scheint weiblich zu sein. 2011 lag der Anteil weiblicher Studierender aller Studenten der Zahnmedizin bei etwa 61 Prozent. Tendenz steigend.[343]
DDR
Zahnärzte in der Deutschen Demokratische Republik hatten die Berufsbezeichnung Stomatologe. Dem Studium der Stomatologie konnte zeitweise eine Weiterbildung zum Facharzt für allgemeine Stomatologie folgen oder wurde als Diplom-Stomatologe abgeschlossen. Darüber hinaus gab es den Fachzahnarzt für Kinderstomatologie, den Fachzahnarzt für orthopädische Stomatologie, den Fachzahnarzt für Sozialhygiene und den Fachzahnarzt für Kieferchirurgie. Nach der Wiedervereinigung wurden diese Titel wieder abgeschafft, dürfen aber weitergeführt werden.[337] Der Frauenanteil lag zwischen 1971 und 1988 bei durchschnittlich 50,1 %. Der Spitzenwert von 77,2 % im Jahre 1977 wurde durch Quotierung von staatlicher Seite auf 55,8 % im Jahre 1988 abgesenkt. Mit der Anordnung über die Approbation der Zahnärzte vom 2. März 1949 wurde die Dentistenausbildung abgeschafft und die ausgebildeten Dentisten in den Berufsstand der Zahnärzte überführt. Dentisten mussten Fortbildungskurse belegen, um die zahnärztliche Approbation zu erlangen. Die zunehmende Verstaatlichung der medizin- und zahnmedizinischen Betreuung der Bevölkerung verunsicherte die (noch) niedergelassenen Zahnärzte, die sich zunehmend mit Fluchtgedanken trugen. Dies führte 1960 zu Veränderungen durch die Weimarer Gesundheitskonferenz, womit versucht wurde, die niedergelassenen Ärzte und Zahnärzte an der Republikflucht zu hindern. Man sagte ihnen zu, ihre Niederlassungsfreiheit nicht einzuschränken, die materiellen Voraussetzungen zu verbessern und die Honorare anzuheben. Trotz dieser Zusagen hielt die Republikflucht an, insbesondere, weil immer mehr staatliche Zahnarztpraxen eröffnet wurden. Nach Schätzungen sind in den 41 DDR-Jahren 20.000 Ärzte und Zahnärzte abgewandert.[344] Zahnärzte verfügten fast ausschließlich über veraltete Gerätschaften und Trockenbohrer, deren Hitzeentwicklung starke Schmerzen nach sich zog.[345]
In der DDR wurden Ärzte als inoffizielle Mitarbeiter des Ministeriums für Staatssicherheit (MfS) rekrutiert. Der IM-Anteil unter Ärzten stieg auf ungefähr 3 bis 5 % und lag damit deutlich höher als in der Gesamtbevölkerung. Die SED- und Staatsführung observierte diese Berufsgruppe besonders kritisch. Das Tätigkeitsspektrum von Ärzten bot dem MfS beachtliche Vorteile, da die Ärzteschaft aufgrund ihrer Profession wie kaum eine andere Berufsgruppe tiefe Einblicke in das Privatleben vieler Bürger erhielt. Etwas mehr als ein Viertel der IM-Ärzte verletzte in Zuge dessen die ärztliche Schweigepflicht. Andere wurden auf die Bespitzelung ihrer Kollegen angesetzt. Viele IM-Ärzte konnten sich den Konsequenzen ihres politischen Handelns in der DDR nach der Wiedervereinigung entziehen.[346][347]
Österreich
In Österreich gibt es dreierlei Arten von Zahnärzten: Fachärzte für Zahn-, Mund- und Kieferheilkunde, die nach einem vollständigen Allgemeinmedizinstudium eine entsprechende Facharztausbildung absolvieren mussten. Im Rahmen der EU-Angleichung wurde dieser Ausbildungsgang 1998 eingestellt. Es wurde nun unterschieden zwischen Zahnärzten, die ab 1998 ein Zahnmedizinstudium – ähnlich wie in Deutschland aufgebaut – absolvieren mussten, und Dentisten, die bis 1975 nach einer absolvierten Lehre zum Zahntechniker eine zusätzliche Spezialausbildung absolviert haben, die aus praktischen und theoretischen Inhalten bestand. Die Mitglieder dieses Berufszweigs, die einen Teil der Zahnarzttätigkeit ausüben, haben eine dreijährige nicht universitäre Ausbildung zurückgelegt und können nach Aussagen der österreichischen Regierung nicht mit Ärzten gleichgesetzt werden. Die Ausübung des Berufes des Dentisten ist durch das Dentistengesetz geregelt. Nach § 6 Absatz 1 des Dentistengesetzes war der Dentist berechtigt, seinen Beruf unter der Berufsbezeichnung „Zahnarzt“ zu führen und neben dieser Berufsbezeichnung die Ausbildungsbezeichnung „Dentist“ in Klammer anzufügen. Österreich wurde vor dem Europäischen Gerichtshofs wegen des Dentistengesetzes verklagt und unterlag.[348]
1954 wurde der Zahnärztliche Interessenverband gegründet, dessen Ziel es war, die Fachärzte für ZMK auf freiwilliger Basis (im Gegensatz zur Zwangsmitgliedschaft in der Kammer) zusammenzuschließen. 1991 beschloss die Generalversammlung, die Beseitigung des schädlichen Berufsdualismus zwischen Fachärzten für ZMK und Dentisten zu setzen und den dentistischen Kolleginnen und Kollegen den Beitritt in den Verband zu ermöglichen.[349] Die Österreichische Zahnärztekammer wurde per Gesetz mit Wirkung vom 1. Januar 2006 eingerichtet. Bis zu diesem Zeitpunkt waren die Zahnärzte und Fachärzte für Zahn-, Mund- und Kieferheilkunde Mitglieder der jeweiligen Ärztekammer auf Landesebene und in den verschiedenen Organen der Österreichischen Ärztekammer und der Ärztekammern in den Bundesländern sowie die immer kleiner gewordene Berufsgruppe der Dentisten in der Österreichischen Dentistenkammer vertreten.[350]
Schweiz
In der Schweiz bildete sich einerseits eine Allianz zwischen humanmedizinischen Ärzten, die sich auf Zahnkrankheiten spezialisieren wollten, und aufstiegsorientierten handwerklichen Zahnheilkundlern andererseits. Sie organisierte sich erstmals 1886 im Verein Schweizer Zahnärzte, aus dem später die Schweizerische Zahnärzte-Gesellschaft SSO hervorging. Er lobbyierte erfolgreich bei den Bundesbehörden für die rechtliche Gleichstellung der Zahnärzte mit den humanmedizinischen Ärzten, den Tierärzten und Apothekern. 1888 revidierten Bundesrat und Parlament das Bundesgesetz über die Freizügigkeit der Medizinalpersonen von 1877 und stellten Zahnärzte den übrigen wissenschaftlichen Medizinalberufen gleich. Damit war der Grundstein für die Professionalisierung der Zahnmedizin gelegt.[351] Nach Genf (1881), Zürich (1895) und Bern (1921) entstand 1924 das vierte universitäre zahnärztliche Institut in Basel.[352] Die Krankenversicherung wurde in der Schweiz in den 1880er Jahren konzipiert. Sie war ursprünglich als obligatorische Grundversicherung gedacht, das Obligatorium scheiterte jedoch an einem Referendum, so dass 1912 eine stark abgeschwächte Form ohne Obligatorium in Kraft trat. In der zweiten Hälfte des 20. Jahrhunderts gab es mehrere Versuche, dieses System zu reformieren. Geplant war die Einführung eines ursprünglich vorgesehenen Versicherungsobligatoriums, um den Zugang zum Gesundheitswesen unabhängig von der nach Geschlecht und Einkommensklassen variierenden Zahlungskraft zu regeln. Während eine kleine Revision 1964 ohne Obligatorium gelang, scheiterten andere 1974 und 1987 an Referenden. Eine landesweite obligatorische Krankenversicherung konnte erst 1996 in Kraft gesetzt werden.[353]
Assistenzberufe

Der Beruf der Zahnmedizinischen Fachangestellten gehört zu den klassischen, überwiegend von Frauen ausgeübten Assistenzberufen im Gesundheitswesen. Mitte des 19. Jahrhunderts halfen bei der Zahnbehandlung die „barmherzigen Töchter“ aus „höheren Familien“. 1913 sprach man von dem „Empfangsfräulein des Zahnarztes“. 1940 wurde erstmals der Anlernberuf „Sprechstundenhelferin beim Zahnarzt oder Dentisten“ anerkannt. Erst nach dem 2. Weltkrieg wurde 1952 der Anlernberuf als zweijähriger Lehrberuf „Zahnärztliche Helferin“ und das dazugehörige Berufsbild geschaffen und staatlich anerkannt. Mit dem Inkrafttreten des § 25 des Berufsbildungsgesetzes (BBiG) vom 14. August 1969 in der BRD wurde die Ausbildung zur „Zahnärztlichen Helferin“ in das Duale System überführt, in dem die Kenntnisse an der Berufsschule und in der Zahnarztpraxis vermittelt werden.[354] In der DDR lautete die Berufsbezeichnung ab 1977 „Stomatologische Schwester". Mit der Weiterentwicklung der zahnärztlichen Tätigkeiten wurde eine adäquate Assistenz immer notwendiger. 1989 trat die Ausbildungsverordnung zur Zahnarzthelferin / zum Zahnarzthelfer in Kraft. Ab 1. August 2001 änderte sich die Berufsbezeichnung in „Zahnmedizinische Fachangestellte / Zahnmedizinischer Fachangestellter“.[355] Mittels Aufstiegsfortbildungen können, je nach Land und Zahnärztekammerbereich, folgende Berufsbezeichnungen erworben werden, wobei zwischen Behandlungs- und Verwaltungsassistenz unterschieden wird:
- Behandlungsassistenz
- Zahnmedizinischer Prophylaxeassistent (ZMP)
- Zahnmedizinischer Fachassistent (ZMF)
- Dentalhygieniker (DH)
- Verwaltungsassistenz
- Zahnmedizinischer Verwaltungsassistent (ZMV)
- Assistent Zahnärztliches Praxismanagement (AZP)
- Fachwirt für zahnärztliches Praxismanagment
- Betriebswirt für Management im Gesundheitswesen
Geschichte der Tierzahnheilkunde

In der Frühgeschichte der Tierzahnheilkunde ging es um die Behandlung und Bewertung des Pferdegebisses. Pferdezahnheilkunde wurde von den Chinesen bereits 600 v. Chr. praktiziert. Im Pferdehandel war die Zahnaltersschätzung eines Pferdes ein wichtiger Faktor bei der Bestimmung seines Wertes. Die griechische Kultur verbesserte die Altersbestimmung und untersuchte die Zahndurchbruchszeiten im Leben eines Pferdes. Simon von Athen beschrieb im 5. Jahrhundert v. Chr. die Technik der Altersbestimmung von Pferden und ihren Durchbruch. Die Methode der Altersschätzung geht auf Pessina von Czechorod zurück, der Ende des 18. Jahrhunderts an der Wiener Militärtierarzneischule unterrichtete. Mit der Entwicklung verlässlicher Kriterien konnte man nun Altersangaben der Vorbesitzer überprüfen. Nur bei Schenkungen war das Alter gleichgültig: „Einem geschenkten Gaul schaut man nicht ins Maul“ ist noch heute als Sprichwort bekannt. „Rosstäuscher“ versuchten daraufhin, unter anderem durch Einbrennen von Kunden, Pferde wieder jünger aussehen zu lassen. Als Kunden (lateinisch Infundibulae) bezeichnet man becherartige Schmelzeinstülpungen an den Schneidezähnen. Sie sind beim durchbrechenden Schneidezahn im Oberkiefer 12 mm, im Unterkiefer 6 mm tief und nutzen sich etwa 2 mm/Jahr ab.[356]

Aristoteles beschrieb die Parodontitis bei Pferden in seinem Buch Die Geschichte der Tiere (333 v. Chr.).[357] Mangels Anästhesieverfahren und Kenntnissen der Physiologie und Pathologie wurden oft unnötige, ungeeignete oder gar barbarische Behandlungen durchgeführt. Der Fortschritt in der Tierzahnheilkunde ging sehr langsam voran und blühte erst nach Einführung geeigneter Anästhesieverfahren auf.[358]
Carlo Ruini (1530–1598) war Autor eines der bedeutendsten veterinärmedizinischen Werke des 16. Jahrhunderts, dem 1598 – drei Monate nach seinem Tod – erstmals erschienenen Werk Anatomia del Cavallo (ital.: „Anatomie des Pferdes“), das sich auch der Anatomie der Pferdezähne widmete. Es gilt als Meilenstein in der Veterinäranatomie und im Besonderen der Pferdeheilkunde, das stark durch die Werke Andreas Vesalius beeinflusst war und erst in der zweiten Hälfte des 18. Jahrhunderts übertroffen wurde.[359]
1762 erfolgte die Gründung der ersten tierärztlichen Schule in Lyon, Frankreich (ab 1764 École royale vétérinaire de Lyon) durch Claude Bourgelat, die auch die Entwicklung der modernen Tierzahnheilkunde einleitete. Die erste Publikation zur Tierzahnmedizin erschien 1889. Es folgten weitere Bücher in den Jahren 1905 und 1938.[360] Diese Bücher widmeten sich der Pferdezahnheilkunde und der Kleintierzahnheilkunde. In den 1930er Jahren erwies sich in Wien Joseph Bodingbauer als Pionier der Kleintierzahnheilkunde. Während dieser Zeit verlagerte sich der Schwerpunkt der tierzahnmedizinischen Wissenschaft von Pferden auf Hunde, Katzen und andere Kleintiere. 1929 erschien eine Reihe von detaillierten Arbeiten von Arthur Mellenby, die sich mit den Auswirkungen von Ernährungsumstellungen auf die Zahnentwicklung und mit Erkrankungen der Eckzähne beschäftigten.[357]
Im Jahre 1971 wurde an der Klinik für kleine Haustiere der Universität Bern durch Regierungsratsbeschluss die Abteilung für Zahnheilkunde ins Leben gerufen. Es handelte sich dabei um die weltweit erste derartige Abteilung an einer Universität. Die Gründung erfolgte vor allem dank der Weitsicht von Ulrich Freudiger, damals Direktor der Kleintierklinik, und Hugo Triadan (1930–1987) von der Klinik für Zahnerhaltung der Humanmedizin.[361] Im Jahre 1972 entwickelte Triadan ein Zahnschema für Tiere, das seitdem weltweit angewendet wird. Dabei hat er sich an das FDI-Zahnschema des Menschen angelehnt, das 1960 vom Berliner Hochschullehrer Joachim Viohl entwickelt worden ist.[362]
In den USA erhielt durch die Bildung der American Veterinary Dental Society im Jahr 1976 die Tierzahnheilkunde einen Auftrieb, zunächst im Kleintierbereich, danach im Pferdesektor und später auf dem Gebiet der Nage- und Heimtiere, was weltweit die Gründung von Fachgesellschaften nach sich zog.[363]
Nachdem die European Veterinary Dental Society (EVDS) 1992 gegründet worden war, entstand 2004 die Deutsche Gesellschaft für Tierzahnheilkunde (DGT–DVG). Der Fachtierarzttitel „für Zahnheilkunde der Kleintiere“ wurde 2008 gegen erhebliche Widerstände seitens der Standesvertreter in den Tierärztekammern bisher nur in Schleswig-Holstein und Bayern eingeführt.[364] In den USA ist die Tierzahnheilkunde eine der 20 durch die American Veterinary Medical Association anerkannten tierärztlichen Fachrichtungen.[365] Daneben findet seit 2001 bereits eine Zahntechnikerausbildung zum Tierzahntechniker statt.[366] Im selben Jahr wurde die British Association of Equine Dental Technicians, die „Britische Gesellschaft der Pferdetierzahntechniker“ in Großbritannien gegründet.[367]
Die Tierzahnheilkunde bedient sich entsprechend modifizierter Verfahren der allgemeinen Zahnheilkunde.
-
Kunden an Schneidezähnen eines Pferdes
-
Zahnbehandlung beim Pferd
-
Zahnuntersuchung beim Pferd
-
Zahnsteinentfernung beim Hund
-
Zahnextraktion beim Hund
-
Zahnreinigung beim Delphin
Historische Sammlung und Museen zur Geschichte der Zahnmedizin

Die Geschichte der historischen Sammlung zur Zahnmedizin und des Forschungsinstitutes für Geschichte der Zahnheilkunde in der Deutschen Gesellschaft für Zahn-, Mund- und Kieferheilkunde sind sehr eng mit dem jüdischen Zahnarzt Curt Proskauer (1887–1972) verbunden, auf dessen Initiative 1927 die Gründung des Reichsinstitutes für Geschichte der Zahnheilkunde erfolgte und der seine umfangreiche Bibliothek und Privatsammlung dem Reichsverband der Zahnärzte Deutschlands e. V. überließ. Gefördert wurde dies vom damaligen Vorsitzenden Fritz Linnert (1884–1949) und vom zweiten Geschäftsführer Fritz H. Witt (1887–1969). Die Bibliothek wurde über die Kriegswirren gerettet und anschließend von der Bundeszahnärztekammer bis zu ihrem Umzug nach Berlin und der Auflösung der Deutschen Zahnärzte-Bücherei verwaltet. Sie umfasste zum Zeitpunkt des Umzugs im Jahr 2000 etwa 40.000 Schriften, darunter viele wertvolle historische. Sie lagert seit dem Umzug in Containern in Berlin und wartet seitdem auf eine historische Aufbereitung.[368] Es wird vermutet, dass Akten bewusst vernichtet wurden, vielleicht von Autoren, die in jener Zeit und anschließend beim Aufbau der neuen Selbstverwaltung eine Rolle spielten. So gibt es unter anderem Bände der Zahnärztlichen Mitteilungen in Archiven, aus denen mit dem Rasiermesser Artikel herausgetrennt wurden.[369]
70 Jahre nach Kriegsende gab die Ärztekammer für Wien am 16. April 2015 bekannt, dass sie sich der Aufarbeitung ihrer NS-Vergangenheit stellen will. Das Projekt wurde dem Institut für Rechts- und Verfassungsgeschichte der Universität Wien übertragen.[370]
Es gibt derzeit im deutschsprachigen Raum vier auf die Historie der Zahnmedizin spezialisierte Museen, die öffentlich zugänglich sind, darunter das Linzer Museum für Geschichte der Zahnheilkunde und Zahntechnik in Oberösterreich.[371] Das Zahnmuseum in der Universitätszahnklinik Wien. Begründet wurde die Sammlung von Georg Carabelli, Edler von Lunkaszprie, der 1821 als Erster universitäre Vorlesungen über „Zahnarzneykunde“ hielt.[372] Die dentalhistorische Gustav-Korkhaus-Sammlung ist am Zentrum für Zahn-, Mund- und Kieferheilkunde der Rheinischen Friedrich-Wilhelms-Universität Bonn ausgestellt.[373] Das Dentalmuseum in Colditz-Zschadrass[374] besteht aus über einhundert kleinen und großen Privatsammlungen, zahlreichen namhaften Dentalfirmenarchiven, der Sammlung Thiedmar Oehlert, dem früheren Privatmuseum Bodirsky und dem Museum Winkelmann.[375]
Darüber hinaus haben mehrere Zahnkliniken Lehr- und Forschungssammlungen zu internen Schulungszwecken.
Kritik
Der Schweizer Historiker Schär kritisiert, dass die vergleichsweise spärliche dentalhistorische Literatur fast ausnahmslos aus der Feder von Zahnärztinnen und Zahnärzten stammt. Es handle sich vorwiegend um historisch ausgerichtete zahnmedizinische Dissertationen sowie um Jubiläumsschriften. Dabei dominiere das Narrativ der „Errungenschaftsgeschichtsschreibung“. Erzählt wird eine Geschichte der „Suche nach Mitteln zur Linderung des Zahnschmerzes". Sozial- und kulturhistorische Untersuchungen, die auf die historisch-gesellschaftliche Verwurzelung des zahnärztlichen Wirkens, die kulturelle Bedingtheit ihres Wissens sowie die aussermedizinischen Wirkungen der Zahnmedizin fokussieren, fehlen weitgehend. In der Zahnmedizin repräsentierte die Karies seit der Verwissenschaftlichung der Fachdisziplin im ausgehenden 19. Jahrhundert weit mehr als bloß einen bakteriologischen Vorgang im Mund. Der „Zahnzerfall“ galt als Symptom für einen generellen „Kulturzerfall“. Hinter dieser Deutungsweise steckte eine zivilisationskritische und kulturpessimistische Sicht auf den gesellschaftlichen Wandel, wonach dieser den modernen Menschen von der Natur entfremde und zu einer „Verweichlichung“ der Lebensweise führe.[376]
Literatur
- Walter Hoffmann-Axthelm: Die Geschichte der Zahnheilkunde. Quintessenz, 1985, ISBN 978-3-87652-160-2 (google.com).
- Wolfgang Strübig: Geschichte der Zahnheilkunde: eine Einführung für Studenten und Zahnärzte. Dt. Ärzte-Verlag, 1989, ISBN 978-3-7691-1099-9 (google.com).
- Publikationen des Arbeitskreises „Geschichte der Zahnheilkunde“ in der Deutschen Gesellschaft für Zahn-, Mund- und Kieferheilkunde. Abgerufen am 5. November 2014.
- Georg Carabelli von Lunkaszprie: Systematisches Handbuch der Zahnheilkunde. Braunmüller, 1831 (google.com).
Weblinks
- Portal:Zahnmedizin
- History of Dentistry Timeline (englisch), American Dental Association. Abgerufen am 9. November 2014.
Einzelnachweise
- ↑ F. David, V. D'Iatchenko, J. G. Enloe, M. Girard, M. Hardy, V. Lhomme, A. Roblin-Jouve, A. M. Tillier, C. Tolmie: New Neandertal remains from the Grotte du Bison at Arcy-sur-Cure, France. In: Journal of human evolution. Band 57, Nummer 6, Dezember 2009, S. 805–809, ISSN 1095-8606. doi:10.1016/j.jhevol.2009.03.006. PMID 19683787. Volltext online (in englisch)
- ↑ Louise T. Humphrey, Isabelle De Groote, Jacob Morales, Nick Barton, Simon Collcutt, Christopher Bronk Ramsey, Abdeljalil Bouzouggar: Earliest evidence for caries and exploitation of starchy plant foods in Pleistocene hunter-gatherers from Morocco. In: Proceedings of the National Academy of Sciences. 111, 2014, S. 954–959, doi:10.1073/pnas.1318176111.
- ↑ A. Coppa, L. Bondioli u. a.: Palaeontology: early Neolithic tradition of dentistry. In: Nature. Band 440, Nummer 7085, April 2006, S. 755–756, ISSN 1476-4687. doi:10.1038/440755a. PMID 16598247. Abgerufen am 20. September 2014.
- ↑ Dig uncovers ancient roots of dentistry. In: The Associated Press (2008) in NBC News. Abgerufen am 20. September 2014.
- ↑ Federico Bernardini, Claudio Tuniz, et al.: Beeswax as Dental Filling on a Neolithic Human Tooth. In: PloS one. Band 7, Nummer 9, 2012, S. e44904, ISSN 1932-6203. doi:10.1371/journal.pone.0044904. PMID 23028670. PMC 3446997 (freier Volltext). Abgerufen am 20. September 2014.
- ↑ Pia Bennike, Lise Fredebo: Dental treatment in the Stone Age. In: Bulletin of the History of Dentistry. Band 34/35, 1986, S. 81–87.
- ↑ Pia Bennike: Ancient Trepanation and Differential Diagnosis: A Re-Evaluation of Skeletal Remains from Denmark. In: Robert Arnott, Stanley Finger, Chris Smith: Trepanation. History, Discovery, Theory. Swets & Zeitlinger, Lisse 2005, S. 95–115, hier: S. 104 (eingeschränkte Vorschau bei Google Books).
- ↑ John Robb: The Early Mediterranean Village. Agency, Material Culture, and Social Change in Neolithic Italy. Cambridge University Press, Cambridge 2007, S. 38.
- ↑ Susann Lindemann: Rituelle Deformierungen bei Naturvölkern. Dissertation, Universität Greifswald 2007, S. 2. Abgerufen am 13. November 2014.
- ↑ Richard P. Suddick, Norman O. Harris: Historical perspectives of oral biology: a series. In: Critical reviews in oral biology and medicine : an official publication of the American Association of Oral Biologists. Band 1, Nummer 2, 1990, S. 135–151, hier: S. 142 ISSN 1045-4411. PMID 2129621. online. Abgerufen am 20. September 2014.
- ↑ Hermann Prinz: Dental Chronology — A Record of the More Important Historic Events in the Evolution of Dentistry. Lea & Febiger, Philadelphia 1945, S. 7.
- ↑ Astrid Hubmann: Der Zahnwurm. Die Geschichte eines volksheilkundlichen Glaubens. Dissertation, 2008, S. 17. Abgerufen am 18. November 2014.
- ↑ Es soll sich unter der Signatur Tablet 55547 im British Museum in London befinden (Arthur Bulleid: The Microbe Hunters. In: Proceedings of the Royal Society of Medicine. Section of Odontology. 47, 1953, S. 37–40, hier: S. 39).
- ↑ P. Pachaly: Die Chronik der Medizin. H. Schott (Hrsg.). Chronik-Verlag, Dortmund 1993, ISBN 3-611-00273-9. In: Pharmazie in Unserer Zeit. 23, 1994, S. 33–33, doi:10.1002/pauz.19940230111.
- ↑ Astrid Hubmann: Der Zahnwurm. Die Geschichte eines volksheilkundlichen Glaubens. Dissertation, 2008, S. 14. Abgerufen am 1. Dezember 2014.
- ↑ Plinius der Ältere: Naturalis historia. 28.49, 31.46, 31.21+26, 36.42.
- ↑ Astrid Hubmann: Der Zahnwurm. Die Geschichte eines volksheilkundlichen Glaubens. Dissertation, 2008, S. 26. Abgerufen am 18. November 2014.
- ↑ Carmen C. Hohmann: Der Kariesforscher und Prothetiker Hans Jacob Türkheim (1889–1955) auf seinen Lebensstationen. Dissertation, 2008, S. 116. Abgerufen am 5. Dezember 2014.
- ↑ Klaus G. König: W. D. Miller and his Contributions to Dental Science. The University of Hongkong Libraries. Abgerufen am 5. Dezember 2014.
- ↑ W. D. Miller (1853–1907): The Micro-Organisms of the Human Mouth (unveränderter Nachdruck des 1890 in Philadelphia gedruckten Werkes). S. Karger: In: Zeitschrift für allgemeine Mikrobiologie. 14, 1974, S. 84–84, doi:10.1002/jobm.19740140117.
- ↑ Geschichte der International Association for Dental Research. In: IADR, S. 18. Abgerufen am 5. Dezember 2014 (englisch).
- ↑ Wolfgang Klimm: Kariologie: Leitfaden für Studierende und Zahnärzte. Hanser, S. 48, 1997, ISBN 978-3-446-18461-9 (google.com).
- ↑ Anna Vanin: Milchzahnkaries und dentales Bewusstsein von Kindern im Vorschulalter in Zusammenhang mit sozio-ökonomischen Aspekten. Dissertation, 2005, S. 3. Abgerufen am 5. Dezember 2014.
- ↑ Charles F. Bodecker. In: Annals of dentistry. Band 24, Juni 1965, ISSN 0003-4770, S. 38–39, PMID 14297333.
- ↑ Bernhard Gottlieb: A new theory of tooth decay. In: Scientific American. Band 179, Nummer 4, Oktober 1948, ISSN 0036-8733, S. 20–23, PMID 18884640.
- ↑ Sten Forshufvud. Dental Cyber Web
- ↑ Charles Leimgruber: [Dental caries; theories and comments]. In: Schweizerische Monatsschrift für Zahnheilkunde = Revue mensuelle suisse d’odonto-stomatologie / SSO. Band 61, Nummer 9, September 1951, ISSN 0036-7702, S. 948–962, PMID 14921820.
- ↑ :Adolph Knappwost: [Elementary principles of the resistance theory of dental caries with a contribution on the caries inhibitory effect of peroral doses of fluorine]. In: Deutsche zahnärztliche Zeitschrift. Band 7, Nummer 12, Juni 1952, ISSN 0012-1029, S. 670–680, PMID 12979838.
- ↑ Ulrich Rheinwald: Die Karies der Zähne als Korrosionserscheinung – eine ätiologische Studie. Leipzig 1956. In: Sammlung Meusser, H. 39.
- ↑ Julius Csernyei: Pulp phosphatase and dental caries. In: The New York state dental journal. Band 17, Nummer 6, 1951 Jun-Jul, ISSN 0028-7571, S. 272–278, PMID 14853093.
- ↑ Peter Egyedi: [Experimental basis of the glycogen theory of caries of dental enamel]. In: Tijdschrift Voor Tandheelkunde. Band 60, Nummer 8–9, 1953 Aug-Sep, ISSN 0920-6078, S. 624–632, PMID 13122710.
- ↑ H. Eggers Lura: Biological and experimental absurdities of the acid theory of dental caries. In: The Pakistan dental review. Band 18, Nummer 3, Juli 1968, ISSN 0030-9710, S. 90–94, PMID 5247720.
- ↑ Albert Schatz, Joseph J. Martin: The proteolysis-chelation theory of dental caries. In: Journal of the American Dental Association (1939). Band 65, September 1962, ISSN 0002-8177, S. 368–375, PMID 14498070.
- ↑ W. J. Loesche: Chemotherapy of dental plaque infections. In: Oral sciences reviews. Band 9, 1976, ISSN 0300-4759, S. 65–107, PMID 1067529.
- ↑ R. C. Page, H. E. Schroeder: Pathogenesis of inflammatory periodontal disease. A summary of current work. In: Laboratory investigation; a journal of technical methods and pathology. Band 34, Nummer 3, März 1976, ISSN 0023-6837, S. 235–249, PMID 765622 (Review).
- ↑ P. D. Marsh: Dental diseases–are these examples of ecological catastrophes? In: International journal of dental hygiene. Band 4 Suppl 1, September 2006, S. 3–10, ISSN 1601-5029. doi:10.1111/j.1601-5037.2006.00195.x. PMID 16965527.
- ↑ H. Sztajer, S. P. Szafranski, J. Tomasch, M. Reck, M. Nimtz, M. Rohde, I. Wagner-Döbler: Cross-feeding and interkingdom communication in dual-species biofilms of Streptococcus mutans and Candida albicans. In: The ISME journal. Band 8, Nummer 11, November 2014, S. 2256–2271, ISSN 1751-7370. doi:10.1038/ismej.2014.73. PMID 24824668.
- ↑ T. L. Hsu, M. E. Ring: Driving out the ‘toothworm’ in today’s China. In: Journal of the history of dentistry. Band 46, Nummer 3, November 1998, S. 111–115, ISSN 1089-6287. PMID 10388453.
- ↑ Dilwyn Jones, An Index of ancient Egyptian titles, epithets and phrases of the Old Kingdom. Band 1. 2000, S. 381, Nr. 1412. Abgerufen am 20. September 2014.
- ↑ Terry Wilwerding, History of Dentistry 2001 S. 4. Abgerufen am 20. September 2014.
- ↑ a b c d Terry Wilwerding, History of Dentistry 2001 Abgerufen am 20. September 2014.
- ↑ a b c Zahnheilkunde einst und jetzt ZahnRat 29, Seite 4. Abgerufen am 20. September 2014.
- ↑ D. P. Agrawal, Susruta: The Great Surgeon of Yore, Infinity Foundation, Princeton, New Jersey. Abgerufen am 27. November 2014
- ↑ Center for Muslim-Jewish Engagement Sahih Bukhari. Englische Übersetzung, Center for Religion and Civic Culture, University of Southern California. Abgerufen am 29. November 2014.
- ↑ a b Walter Hoffmann-Axthelm: Die Geschichte der Zahnheilkunde. Quintessenz, S. 180, 1985, ISBN 978-3-87652-160-2 (google.com).
- ↑ Werner E. Gerabek, Werner E. Gerabek, Werner E. Gerabek: Enzyklopädie Medizingeschichte, eingeschränkte Vorschau in der Google-Buchsuche. Walter de Gruyter, 2005, ISBN 978-3-11-015714-7, S. 1519 (google.com).
- ↑ Geschichtliches zum Thema Zähne KZV Nordrhein. Abgerufen am 27. November 2014.
- ↑ a b C. J. Grawinkel: Zähne und Zahnbehandlung der alten Ägypter, Hebräe. Рипол Классик, ISBN 978-5-87950-256-5, S. 49–54 (google.com).
- ↑ Edward Clark Streeter, M.D., Yale University Library und Dr. med. Hermann Brüning (Bearbeitung): Geschichte der Methodik der künstlichen Säuglingsernährung: nach medizin-, kultur- und kunstgeschichtlichen Studien. Verlag von Ferdinand Enke, Stuttgart, 1908 (Online)
- ↑ Hanna Elisabeth Zuralski: Klinische Studie zur Bewertung der kieferorthopädischen Bedeutung eines neuartigen Schnullers bei 27 Monate alten Kindern. (PDF; 3,0 MB) Dissertation, Heinrich-Heine-Universität Düsseldorf. Abgerufen am 2. Mai 2015.
- ↑ C. J. Grawinkel: Zähne und Zahnbehandlung der alten Ägypter, Hebräer. Рипол Классик, ISBN 978-5-87950-256-5, S. 48 (google.com).
- ↑ R. Uhde, Das Martyrium der heiligen Apollonia, in: Bayerisches Zahnärzteblatt, 1/2 2009, S. 67–69. Abgerufen am 28. September 2014.
- ↑ Josef Moeller: Real-Enzyklopädie der gesamten Pharmazie: Handwörterbuch für Apotheker, Aerzte und Medizinalbeamte, Bd. 2, Teil 1, Urban & Schwarzenberg, München u. a. 1904, S. 46.
- ↑ Johann Christian Friedrich Graumüller: Handbuch der pharmaceutisch-medicinischen Botanik. Schöne, 1815, S. 285.
- ↑ Gerd C. Koenig: Schamane und Schmied, Medicus und Mönch – Ein Überblick zur Archäologie der merowingerzeitlichen Medizin im südlichen Europa. In: Helvetia Archaeologica. 51/52 Zürich 1982. S. 135–136.
- ↑ H. Ullrich: Behandlung von Krankheiten in frühgeschichtlicher Zeit. In: Berichte über den II. Int. Kongress für Slawische Archäologie 3, Berlin 1973, S. 475–481, Tafel 16.
- ↑ Basler und Barbiere ForumGeschichte. Abgerufen am 26. September 2014
- ↑ Peter Grosch, Die Entwicklung der Chirurgie von Beginn des 13. Jahrhunderts bis zur Mitte des 19. Jahrhunderts in der Stadt Halle. Dissertation, Martin-Luther-Universität Halle-Wittenberg, 1969
- ↑ a b c Falk Rudi Ritter, Geschichte der Zahnmedizin, Barbiere und Heilpraktiker, Schleswig. Abgerufen am 20. Dezember 2014.
- ↑ Josef Schmidseder: Ästhetische Zahnmedizin. Georg Thieme Verlag, 2008, ISBN 978-3-13-158792-3, S. 54 (google.com).
- ↑ D. Groß, G. Keil: Zahnheilkunde, in: Lexikon des Mittelalters, Bd. 11, Sp. 463 f.
- ↑ Basavaraj Subhashchandra Phulari: History of Orthodontics: A Glance at an Exciting Path, the Oldest Specialty of Dentistry Has Treaded So Far... JP Medical Ltd, 2013, ISBN 978-93-5090471-8, S. 1828– (google.com).
- ↑ J. M. Hyson: A history of arsenic in dentistry. In: Journal of the California Dental Association. Band 35, Nummer 2, Februar 2007, S. 135–139, ISSN 1043-2256. PMID 17494382.
- ↑ M. Hülsmann, Risiken und Nebenwirkungen bei der Devitalisierung permanenter Zähne. Zahnärztl. Mitt. 1996; 86: 338-345.
- ↑ Fred Rosner: The Medical Legacy of Moses Maimonides. KTAV Publishing House, Inc., 1998, ISBN 978-0-88125-573-7, S. 160–166 (google.com).. Eingeschränkte Vorschau in der Googlebuch-Suche. Abgerufen am 13. Dezember 2014.
- ↑ D. Bollag, Antijüdisches Klischee, taz Magazin vom 2.3.2002 in Hagalil. Abgerufen am 12. Mai 2015.
- ↑ Avicenna, Kanon der Medizin, Amerikanische Universität Beirut, digitalisierte Urschrift. Abgerufen am 15. November 2014.
- ↑ a b Jürgen Kinzel, Der Zahnersatz in Jacob Callman Linderers Schrift ‚Lehre von den gesamten Zahnoperationen‘ (1834) Dissertation, 2003. Abgerufen am 22. Dezember 2014.
- ↑ Eustachi, Bartholomeo. Tabulae anatomicae. (Romae: Ex Typographia Pauli Junchi, 1783) U.S. National Library of Medicine. Abgerufen am 17. Dezember 2014
- ↑ Bartholomaei Eustachii, Opuscula anatomica, 1726, als E-Book verfügbar. Abgerufen am 17. Dezember 2014.
- ↑ Ch. Warinner, J. Matias Rodrigues u. a.: Pathogens and host immunity in the ancient human oral cavity. In: Nature Genetics. 2014, S. , doi:10.1038/ng.2906.
- ↑ P. Fauchard, Le Chirurgien Dentiste Urschrift, Gallica
- ↑ Nylon toothbrush now 75 years old (1938–2013). Abgerufen am 27. November 2014.
- ↑ Who is Pierre Fauchard?, (in englisch), Pierre Fauchard Academy. Abgerufen am 24. November 2014.
- ↑ P. Riete, A. Czarnetzki, Amalgam-Goldfolienfüllung Anno Domini 1601. Dtsch Zahnärztl Z 38: 610–616 (1983)
- ↑ W. K. Kamann, Die Goldhämmerfüllung – Indikation und Technik, Schweiz Monatsschr Zahnmed, Vol 110: 6/2000, S. 597–606. Abgerufen am 26. November 2014.
- ↑ Hofer O, Reichenbach E, Spreter von Kreudenstein T, Wannenmacher E: Lehrbuch der klinischen Zahnheilkunde. Johann Ambrosius Barth Verlag, Leipzig (1952) S. 538–539
- ↑ Philipp Pfaff Institut. Abgerufen am 8. Dezember 2014.
- ↑ W. Moore, The Knife Man: Blood, Body Snatching, and the Birth of Modern Surgery, Bantam Press (2005) S. 107, ISBN 0-593-05209-9.
- ↑ a b Henry W. Noble, Tooth transplantation: a controversial story. Abgerufen am 26. Dezember 2014.
- ↑ H. D. Pape, R. Heiss: [History of tooth transplantation]. In: Fortschritte der Kiefer- und Gesichts-Chirurgie. Band 20, 1976, S. 121–125, ISSN 0071-7916, PMID 770274.
- ↑ A. Pare, Opera chirurgica. Feyrabend für Fischer, Frankfurt, S. 477–478 (1594)
- ↑ Bernhard Wolf Weinberger: Charles Allen's „The Operator for the Teeth“, York, 1685: A History of the First English Dental Publication, with Corrections. American Dental Association, 1931 (google.com). doi:10.1017/S0025727300015945 online bei Dentaljuce. Abgerufen am 4. Dezember 2014.
- ↑ H. Hammer, Der histologische Vorgang bei der Zahntransplantation nach Vernichten der Wurzelhaut. Dtsch Zahn Mund Kieferheilk 4, S. 179–184 (1937)
- ↑ B. Lang, Y. Pohl, A. Filippi, Transplantation von Zähnen, Schweiz Monatsschr Zahnmed, Vol 113: 11/2003, S. 1179.
- ↑ Eckhart Buddecke: Biochemische Grundlagen der Zahnmedizin. Walter de Gruyter, 1981, ISBN 978-3-11-085820-4, S. 61 (google.com).
- ↑ J. F. Bachstrom: Observationes circa scorbutum: ejusque indolem, causas, signa, et curam, institutæ, eorum præprimis in usum, qui Groenlandiam & Indiam Orientis petunt. Conrad Wishoff, Leiden 1734.
- ↑ James Lind, A Treatise on the Scurvy. London 1753.
- ↑ Alexander von Domarus: Grundriß der inneren Medizin: mit 80 zum Teil farbigen Abbildungen. Springer-Verlag, 2013, ISBN 978-3-662-36902-9, S. 534– (google.com).
- ↑ Pascal Cziborra: Frauen im KZ: Möglichkeiten und Grenzen der historischen Forschung am Beispiel des KZ Flossenbürg und seiner Aussenlager. BoD – Books on Demand, 2010, ISBN 978-3-938969-10-6, S. 130 (google.com).
- ↑ Alexander Solschenizyn: Der Archipel GULAG: Vom Verfasser autorisierte überarbeitete und gekürzte Ausgabe in einem Band. Fischer E-Books, 2012, ISBN 978-3-10-400284-2, S. 238 (google.com).
- ↑ Markus Grill: Nationalsozialismus: Vitaminschub für den Volkskörper. 19. Januar 2012, abgerufen am 6. Juli 2015.
- ↑ a b G. Bjørklund: [The history of dental amalgam]. In: Tidsskrift for den Norske lægeforening : tidsskrift for praktisk medicin, ny række. Band 109, Nummer 34–36, Dezember 1989, S. 3582–3585, ISSN 0029-2001. PMID 2694433.
- ↑ Gustav Budjuhn: Die Zene Artzney 1530–1576: Geschichte des ältesten zahnheilkundlichen Druckes. Artzney Buchlein wider allerlei kranckeyten und gebrechen der tzeen. Meusser, 1921 (google.com).
- ↑ Eine „Zähne-Arznei“ von 1533 – zur Geschichte der Zahnheilkunde in Heilbronn Otto Rettenmaier Haus, Haus der Stadtgeschichte Heilbronn. Abgerufen am 26. September 2014.
- ↑ E.S. Talbot, The chemistry and physiological action of mercury as used in Amalgam fillings, (1882), The Art Bin Magazine
- ↑ Ingrid Müller-Schneemayer: Die Amalgamkontroverse in den Zwanziger Jahren des 20. Jahrhunderts urn:nbn:de:bvb:19-19471
- ↑ Finding Aid for the Barnabas Wood Papers MS.3459. Biographical/Historical Note. In: Special Collections Online. The University of Tennessee, Knoxville, abgerufen am 30. März 2015.
- ↑ Lieselotte Krämer, Überblick über die Entwicklung der gebräuchlichsten Füllungsmaterialien und -methoden in der Zahnheilkunde. Dissertation, (1964) Berlin.
- ↑ Transactions / Illinois State Dental Society. 1908 (google.com)., Phagodynamometer, University of California, S. 237.
- ↑ Geschichte des Goldes, Jokers. Abgerufen am 1. Dezember 2014.
- ↑ Roland Garve: Ethno-Zahnmedizin, in: Cosmetic dentistry, 3/2008, S. 52–60. Abgerufen am 14. November 2014.
- ↑ Schönheitsideale und Schönheitspflege in Japan, Japan Forum Vol. 95, Februar 2003, S. 1–2. Abgerufen am 4. November 2014.
- ↑ Emily Shope, Body Decorations in South East Asia. Abgerufen am 19. November 2014.
- ↑ W. H. Lewis, M. P. F. Elvin-Lewis: Medical Botany: Plants Affecting Human Health. 2nd Edition, John Wiley and Sons, Hoboken 2003, S. 448, ISBN 0-471-86134-0.
- ↑ Mayan Dentistry. Abgerufen am 12. November 2014.
- ↑ Kurioses ZWP-online. Abgerufen am 14. November 2014
- ↑ Walter Kamann: Werkstoffkundliche und klinische Untersuchungen der Füllungstherapie der Zähne mit plastischem Gold. Habilitationsschrift, 2000, Universität Witten/Herdecke.
- ↑ Joseph F. Keithley: The Story of Electrical and Magnetic Measurements. S. 35. Abgerufen am 26. November 2014.
- ↑ J. Kobler: The Reluctant Surgeon; a Biography of John Hunter. 1. Ausgabe. Doubleday & Co., 1960, ISBN 1-888173-96-3, S. 141.
- ↑ W. Moore: The Knife Man: Blood, Body Snatching, and the Birth of Modern Surgery. Bantam Press, 2005, ISBN 0-593-05209-9, S. 107.
- ↑ J. Kobler: The Reluctant Surgeon; a Biography of John Hunter. 1. Ausgabe. Doubleday & Co., 1960, ISBN 1-888173-96-3, S. 142.
- ↑ a b Zahnlose Geschichte, Deutsches Museum. Abgerufen am 5. November 2014.
- ↑ Stephanie Pain, The great tooth robbery. New Scientist 2295 (16. Juni 2001), ISSN 0262-4079 (Online). abgerufen am 1. November 2014.
- ↑ Jan N. Lorenzen: 1813 – Die Völkerschlacht bei Leipzig. In: Ders.: Die großen Schlachten. Mythen, Menschen, Schicksale. Campus Verlag, Frankfurt/New York 2006, ISBN 3-593-38122-2, S. 133.
- ↑ K. J. Ringelmann, Der Organismus des Mundes, besonders der Zähne, deren Krankheiten und Ersetzungen für Jedermann insbesondere für Aeltern, Erzieher- und Lehrer, Nürnberg 1824, S. 527
- ↑ K. J. Ringelmann, Der Organismus des Mundes, besonders der Zähne, deren Krankheiten und Ersetzungen für Jedermann insbesondere für Aeltern, Erzieher- und Lehrer, Nürnberg 1824, S. 513.
- ↑ Paul O'Keeffe: Waterloo: The Aftermath. Random House, ISBN 978-1-4464-6633-9, S. 57 (google.com).. Abgerufen am 27. November 2014.
- ↑ Haager Landkriegsordnung
- ↑ a b Geschichte der Zahnmedizin, Complete Dental Guide. Abgerufen am 22. September 2014.
- ↑ Heinrich Schnettelker, Die Geschichte der Kautschukprothese, Dissertation, 2001. Abgerufen am 22. April 2015.
- ↑ H. D. Kimball, Modern denture base materials, and what to expect of them. J Am Dent Assoc 25, (1938) S. 243–252
- ↑ Jahresbericht über die Fortschritte der gesamten Medicin in allen Ländern. Enke, 1842, S. 4 (google.com).
- ↑ A. Schmidt, Die Geschichte der Methacrylate in der Stomatologie. Zahntechnik 19, 436 (1978)
- ↑ H. Schnettelker, Die Geschichte der Kautschukprothese, Dissertation 2001. Abgerufen am 9. November 2014.
- ↑ Geschichte der S.S. White Technologies, Inc. (englisch)
- ↑ Christian Bruhn, F. Gutowski, A. Gysi, Christian Bruhn, F. Gutowski, A. Gysi, F. Hauptmeyer, Stephan Loewe, Karl Kukulies, Paul Wustrow: Zahnärztliche Prothetik. Springer Berlin Heidelberg, 2013, ISBN 978-3-642-99582-8, S. 116 (google.com).
- ↑ J. B. Mulliken, R. M. Goldwyn: Impressions of Charles Stent. In: Plastic and reconstructive surgery. Band 62, Nummer 2, August 1978, ISSN 0032-1052, S. 173–176, PMID 353841.
- ↑ S. Sterioff: Etymology of the word „stent“. In: Mayo Clinic proceedings. Band 72, Nummer 4. April 1997, ISSN 0025-6196, S. 377–379, PMID 9121189.
- ↑ James Harrison Prothero, Prosthetic dentistry online. Abgerufen am 5. April 2015.
- ↑ K. W. Alt, Historische Entwicklung des Kronen- und Brückenersatzes. In: Strub JR, Türp JC, Witkowski S, Hürzeler MB, Kern M: Curriculum Prothetik Band II. 2. Aufl. Quintessenz, Berlin, Chicago, London (usw.), 1999, S. 661–663, ISBN 978-3-86867-027-1.
- ↑ Christian Bruhn, F. Gutowski, A. Gysi, Christian Bruhn, F. Gutowski, A. Gysi, F. Hauptmeyer, Stephan Loewe, Karl Kukulies, Paul Wustrow: Zahnärztliche Prothetik. Springer Berlin Heidelberg, 2013, ISBN 978-3-642-99582-8, S. 624 (google.com).
- ↑ Wolfgang Strübig, Geschichte der Zahnheilkunde. Eine Einführung für Studenten und Zahnärzte. Deutscher Ärzte Verlag, Köln, 1989, S. 96–114. ISBN 3-7691-1099-4
- ↑ Saundra Goodman: Got Teeth? a Survivor's Guide: How to Keep Your Teeth Or Live Without Them! Dog Ear Publishing, 2007, ISBN 978-1-59858-299-4, S. 52 (google.com).
- ↑ C. H. Land, The scientific adaptation of artificial dentures, 1885, University of Toronto- Harry R. Abbott Dentistry Library. Abgerufen am 7. Dezember 2014.
- ↑ C. H. Land, Porzellan dental art, 1888, Detroit, Herausgeber O.S. Gulley, Bornman. Abgerufen am 7. Dezember 2014.
- ↑ K. Krumbholz, Stand und Entwicklung von Dentalkeramiken. ZWR 3, 193–199 (1996)
- ↑ Karl Eichner: Zahnärztliche Werkstoffe und ihre Verarbeitung. 1. Grundlagen und Verarbeitung. Georg Thieme Verlag, 2005, ISBN 978-3-13-127148-8, S. 329 (google.com).
- ↑ Die Versorgung mit Zahnersatz gehört zur kassen-(zahn-)ärztlichen Versorgung, Bundessozialgericht, Urt. v. 24.01.1974, Az.: 6 RKa 6/72. Abgerufen am 4. Juli 2015.
- ↑ G. Graber, Ch. Besimo: Das DCS-Hochleistungskeramiksystem: Ein neuer Weg zur computergestützten Herstellung von metallfreien Zirkonoxid-Kronen und Brücken. In: Quintessenz Zahntech 1994; 20: 57–64
- ↑ Joachim Tinschert, Gerd Natt, Joachim Tinschert, Gerd Natt: Oxidkeramiken und CAD/CAM-Technologien: Atlas für Klinik, Labortechnik und Werkstoffkunde. Deutscher Ärzteverlag, 2007, ISBN 978-3-7691-3342-4, S. 254 ff. (google.com).
- ↑ Guy De Chauliac: Guigonis de Caulhiaco (Guy de Chauliac) Inventarium sive Chirurgia magna: Text. BRILL, 1997, ISBN 90-04-10706-1 (google.com).
- ↑ Horace Wells: A History of the Discovery of the Application of Nitrous Oxide Gas, Ether and Other Vapors to Surgical Operations. J. Gaylord Wells, 1847 (google.com).
- ↑ Tom Sherlock: Colorado's Healthcare Heritage. iUniverse, 2013, ISBN 978-1-4759-8026-4, S. 38 (google.com).
- ↑ Thomas E. Keys: Die Geschichte der chirurgischen Anaesthesie. Springer Berlin Heidelberg, 2013, ISBN 978-3-662-11494-0, S. 43–44 (google.com).
- ↑ Gardner Q. Colton dead, New York Times, 12. August 1898.Abgerufen am 15. April 2015.
- ↑ Bergman NA. Michael Faraday and his contribution to anesthesia. Anesthesiology 1992; 77(4):812–816
- ↑ Illustrierte Geschichte der Medizin (1992), Bd. 6, S. 3281, u. Karger-Decker (1984), S. 149. ISBN 3-86070-204-1
- ↑ Heinz Schott: Die Chronik der Medizin. Bechtermünz, Augsburg 1997, S. 276.
- ↑ G. Kluxen: Sigmund Freud: Über Coca – Versäumte Entdeckung. In: Deutsches Ärzteblatt. Band 88, Nr. 45, 1991, S. A-3870. Abgerufen am 26. September 2014.
- ↑ von Sinatra/Jahr/Watkins-Pitc: The Essence of Analgesia and Analgesics – Sinatra/Jahr/Watkins-Pitc. ISBN 1-139-49198-9, S. 280 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ H. C. Niesel, H. Wulf, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Auflage. Georg Thieme, 2010, ISBN 978-3-13-795403-3, S. 5 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ A. Langbein: Patientenschonende Lokalanästhesie bei zahnärztlichen therapeutischen Maßnahmen unter besonderer Betrachtung der intraligamentären Anästhesie als primäre Methode der Schmerzausschaltung. Dissertation, Ludwig-Maximilians-Universität zu München 2011. Abgerufen am 1. September 2014.
- ↑ Medical Discoveries, Inventing the Syringe. Abgerufen am 27. Mai 2015.
- ↑ J. B. Blake, Mr. Ferguson‘s hypodermic syringe. Journal of the History of Medicine and Allied Sciences 15 (1960), 337-341.
- ↑ Axel Helmstädter, Kurze Geschichte langer Nadeln, Pharmazeutische Zeitung, 50/2007. Abgerufen am 27. Mai 2015.
- ↑ Colin Murdoch (englisch), nzedge.com, 20. Dezember 1999. Abgerufen am 17.Mai 2015.
- ↑ C. Ball, R. Westhorpe: Intravenous equipment–the ongoing development of the syringe. In: Anaesthesia and intensive care. Band 28, Nummer 2, April 2000, ISSN 0310-057X, S. 125, PMID 10788962.
- ↑ Die Wege zur Lokalanästhesie in der Zahnmedizin. Teil 2. Aventis Pharma Deutschland GmbH, Frankfurt/Main (forum-med-dent), 2001, S. 5. In: Carmen Cornelia Hohmann, Der Kariesforscher und Prothetiker Hans Jacob Türkheim (1889–1955) auf seinen Lebensstationen München – Hamburg – London, Dissertation 2008, S. 187. Abgerufen am 27. Mai 2015.
- ↑ P. H. Jacobsohn, M. L. Kantor, B. L. Pihlstrom: The X-ray in dentistry, and the legacy of C. Edmund Kells: a commentary on Kells CE. The X-ray in dental practice. J Natl Dent Assoc 1920;7(3):241–272. In: Journal of the American Dental Association (1939). Band 144 Spec No, Oktober 2013, ISSN 1943-4723, S. 15S–19S, PMID 24141813.
- ↑ M. Jankowski, Antoni Cieszyński in Czas Stomatol. 1974 Sep; 27(9):921-6., PMID 4605509
- ↑ Durgesh M. Bailoor: Fundamentals of Oral Medicine and Radiology. Jaypee Brothers Publishers, 2005, ISBN 978-81-8061-514-6, S. 312 (google.com).
- ↑ Durgesh M. Bailoor: Fundamentals of Oral Medicine and Radiology. Jaypee Brothers Publishers, 2005, ISBN 978-81-8061-514-6, S. 313– (google.com).
- ↑ Y. V. Paatero: Pantomography in theory and use. In: Acta radiologica. Band 41, Nummer 4, April 1954, ISSN 0001-6926, S. 321–335, PMID 13158133.
- ↑ Leyli Behfar, Fehlpositionierungsbedingte „Verzerrungen“ der Panoramaschichtaufnahme, Dissertation, 2005. Abgerufen am 9. März 2015.
- ↑ Jaypee Brothers, Medical Publishers: Textbook of Dental and Maxillofacial Radiology by Karjodkar. Jaypee Brothers Publishers, 2006, ISBN 978-81-8061-854-3, S. 20 (google.com). Eingeschränkte Vorschau in der Google-Buchsuche
- ↑ Richard Carlton, Arlene Adler, Richard Carlton, Arlene Adler: Principles of Radiographic Imaging: An Art and A Science. Cengage Learning, 2012, ISBN 1-4390-5872-5, S. 323 ff. (google.com).
- ↑ Dalla scienza alla bellezza, dalla radiologia all'arte. Abgerufen am 24. März 2015.
- ↑ D. C. Hatcher: Operational principles for cone-beam computed tomography. In: Journal of the American Dental Association (1939). Band 141 Suppl 3, Oktober 2010, ISSN 1943-4723, S. 3S–6S, PMID 20884933.
- ↑ Sheffield, History
- ↑ Alois Brusatti: Geschichte der Unilever Österreich. Himberg bei Wien 1985. S 20 ff.
- ↑ Firmengeschichte GlaxoSmithKline. Abgerufen am 20. Dezember 2014.
- ↑ Pressemeldung, Church & Dwight. Abgerufen am 20. April 2015.
- ↑ SS Hiremat, Elsevier India, SS Hiremath: Textbook of Preventive and Community Dentistry. Elsevier India, 2011, ISBN 978-81-312-2530-1, S. 403 f. (google.com).
- ↑ William Addis, and the story of the modern toothbrush. Abgerufen am 24. März 2015.
- ↑ Alan G. Robinson, Sam Stern, Alan G. Robinson Sam Stern: Corporate Creativity. Berrett-Koehler Publishers, ISBN 978-1-60994-153-6, S. 187 (google.com).
- ↑ Geschichte der Electronic Zahnbürste. Abgerufen am 25. März 2015.
- ↑ A. Rohrer: Zahnpulver und Mundwasser. Verlag von Georg Siemens, Berlin 1910, S. 104. OCLC 493815193.
- ↑ P. Meiers: Fluoride History Website. Abgerufen am 27. November 2014.
- ↑ W. Jankowiak: Die Vorgeschichte der Kariesprophylaxe mit Fluoriden. Dissertation Universität Berlin 1974, S. 28.
- ↑ P. Meiers, Early dental fluoride preparations, Fluoride History Website. Abgerufen am 27. November 2014.
- ↑ The Story of Fluoridation, National Institute of Dental and Craniofacial Research (NIDR). Abgerufen am 10. April 2015.
- ↑ Hans Ludigs, Fluorid und die Geschichte der US-amerikanischen Zahnmedizin, ca. 1900 bis 1950, Universität Konstanz 2013. Abgerufen am 1. Januar 2015
- ↑ P. Meiers, Fluoride and dental caries: second thoughts in view of recent evidence from Germany. Fluoride 44 (Januar–März 2011), S. 1–6
- ↑ S.D. Collins, T. Clark: The Health of the school child, Public Health Bulletin Nr. 200, Aug. 1931
- ↑ A. L. Stoughton, V. T. Meaker: Dental decay and corrections among school children of different ages, Publ. Health Rep. 46 (Oct. 30, 1931) 2608–2623
- ↑ C. A. Mills: Factors Affecting the Incidence of Dental Caries in Population Groups. In: Journal of Dental Research. 16, 1937, S. 430, doi:10.1177/00220345370160050601.
- ↑ H. Klein, C. E. Palmer: Dental caries in American indian children, Public Health Bulletin Nr. 239 (Dec. 1937)
- ↑ H. Klein: Dental caries inhibition by fluorine–the historical perspective. In: Journal of the Irish Dental Association. Band 18, Nummer 1, 1972 Jan-Feb, ISSN 0021-1133, S. 9–21, PMID 4501021.
- ↑ H. Klein, C. E. Palmer: Studies on dental caries, VII. Sex differences in dental caries experience of elementary school children, in: Weekly Reports for SEPTEMBER 23, 1938. In: Public Health Reports. Band 53, Nr. 38, 23. September 1938, ISSN 0094-6214, S. 1685–1732 (nih.gov).
- ↑ W. H. Bowen: Henry Klein–a forgotten icon? In: Journal of dental research. Band 83, Nummer 5, Mai 2004, ISSN 0022-0345, S. 365–367, PMID 15111625.
- ↑ DGMZK zu DMS IV. Abgerufen am 10. April 2015.
- ↑ F. S. McKay an H. T. Dean, Schreiben vom 18. August 1947, in den H. Trendley Dean Papers 1914–1961, National Library of Medicine
- ↑ Michael. G. Buonocore: A simple method of increasing the adhesion of acrylic filling materials to enamel surfaces. In: Journal of dental research. Band 34, Nummer 6, Dezember 1955, ISSN 0022-0345, S. 849–853, PMID 13271655
- ↑ E. I. Cueto, M. G. Buonocore: Sealing of pits and fissures with an adhesive resin: its use in caries prevention. In: Journal of the American Dental Association (1939). Band 75, Nummer 1, Juli 1967, ISSN 0002-8177, S. 121–128, PMID 5338243.
- ↑ Richard J. Simonsen, Pit and fissure sealant: review of the literature, American Academy of Pediatric Dentistry. Abgerufen am 18. März 2015.
- ↑ E. M. Miel: Recherches sur l’art de diriger la seconde dentition en général. 1826. Abgerufen am 21. April 2015.
- ↑ Goran Koch, Sven Poulsen: Pediatric Dentistry: A Clinical Approach. John Wiley & Sons, 2013, ISBN 978-1-118-68719-2, S. 1 (google.com).
- ↑ Otmar Müller, Gabriele Prchala, Prophylaxe lebt von Pluralität Zahnärztliche Mitteilungen zm 93 ,Nr.9, 1. Mai 2003,(1092) S. 36–37. Abgerufen am 20. Mai 2015.
- ↑ Ekkhard Häussermann, Deutsche Zahnärzte 1933 – 1945, Newsletter der AKFOS, Organ des Interdisziplinären Arbeitskreises für Forensische Odonto-Stomatologie der Deutschen Gesellschaft für Zahn-, Mund- und Kieferheilkunde und der Deutschen Gesellschaft für Rechtsmedizin, (2009) Jahr 16, Nr. 3, S. 42-53. Abgerufen am 17. Juni 2015.
- ↑ Wolfgang Kirchhoff: Alfred Kantorowicz und Gustav Korkhaus – Ein Thema, zwei Weltanschauungen. zm online, 1. Oktober 2009, abgerufen am 17. Juni 2015.
- ↑ Malvin E. Ring, Geschichte der Zahnmedizin, Könemann Verlag, ISBN 3-89508-599-5.
- ↑ 60 Jahre DAJ, Deutsche Arbeitsgemeinschaft für Jugendzahnpflege, Pressemitteilung vom 8. Juli 2009. Abgerufen am 5. Dezember 2014.
- ↑ Friedrich Römer: Die Deutsche Gesellschaft für Kinderzahnheilkunde: wie sie wurde – was sie ist. Mein Buch oHG, 2004, ISBN 978-3-86516-153-6, S. 16– (google.com).
- ↑ David R. Senn, Paul G. Stimson, David R. Senn, Paul G. Stimson: Forensic Dentistry, Second Edition. CRC Press, 2010, ISBN 978-1-4200-7837-4, S. 11 (google.com).
- ↑ Marsha A. Völker, Forensic Dentistry History, Dental Care. Abgerufen am 7. Dezember 2014
- ↑ Saundra Goodman: Got Teeth? a Survivor's Guide: How to Keep Your Teeth Or Live Without Them! Dog Ear Publishing, 2007, ISBN 978-1-59858-299-4, S. 52–53 (google.com).
- ↑ O. Amoëdo, The role of the dentists in the identification of the victims of the catastrophe of the “Bazar de la Charite,” Paris, 4. Mai 1897. Dental Cosmos 39:905–912.
- ↑ Lee M. Pike, 100+ Years of Wrought Alloy Development at Haynes International, 8th International Symposium on Superalloy 718 and Derivatives, 2014. Abgerufen am 26. Januar 2015.
- ↑ Thorsten Hoopmann, Einfluss der Washbrand-Temperatur auf das Temperatur- Wechsellastverhalten aufbrennfähiger Cobalt-Chrom-Legierungen, Dissertation 2012. Abgerufen am 26. Januar 2015.
- ↑ a b Michael A. Baumann, Endodontie: State of the Art. Endodontie: Rückblick und Ausblick, S. 11. Abgerufen am 16. März 2015.
- ↑ Ashraf F. Fouad: Endodontic Microbiology. John Wiley & Sons, 2009, ISBN 978-0-8138-0728-7, S. 249– (google.com).
- ↑ H. Lentulo: Présentation d’un instrument pour l’obturation des canaux dentaires. L’odontologie, 1928, 66, n°2, p.87-95.
- ↑ E. M. Amadeo: Remembering an international master of dentistry and pioneer in endodontics: Henry Lentulo 1889–1981. In: Revista de la Asociación Odontológica Argentina. Band 71, Nummer 5, September 1983, S. 150–152, ISSN 0004-4881. PMID 6374777.
- ↑ A. Schröder, [The impermeability of root canal filling material and first demonstrations of new root filling materials]. In: Schweizerische Monatsschrift für Zahnheilkunde = Revue mensuelle suisse d'odonto-stomatologie / SSO. Band 64, Nummer 9, September 1954, ISSN 0036-7702, S. 921–931, PMID 13225678.
- ↑ Angelo G. Sargenti and Samuel L. Richter, Rationalized root canal treatment, AGSA Scientific Publications, 1959.
- ↑ E. Schäfer, Wurzelkanalfüllmaterialien, Schweiz Monatsschr Zahnmed, Vol 110: 8/2000, S. 849–861. Abgerufen am 22. März 2015.
- ↑ Arnaldo Castellucci, A Brief History of Endodontics, Abgerufen am 22. März 2015.
- ↑ Historie der Knochenzemente, Dissertation. Abgerufen am 22. März 2015.
- ↑ John Ide Ingle, Leif K. Bakland, J. Craig Baumgartner, John Ide Ingle, Leif K. Bakland, J. Craig Baumgartner: Ingle's Endodontics 6. PMPH-USA, 2008, ISBN 978-1-55009-333-9, S. 1019 (google.com).
- ↑ W.J. Buehler, J.W. Gilfrich & R.C. Wiley, „Effects of low-temperature phase changes on the mechanical properties of alloys near composition TiNi,“ Journal of Applied Physics 34 (1963) p 475. doi:10.1063/1.1729603
- ↑ F.E. Wang, W.J. Buehler & S.J. Pickart, „Crystal structure and a unique martensitic transition of TiNi,“ Journal of Applied Physics 36 (1965) p 3232-3239.
- ↑ Dental drill, Medical Discoveries. Abgerufen am 16. Dezember 2014.
- ↑ Shannon Pace Bringer, The History, Evolution, and Necessity of Dental Handpieces, Contemporary Product Solutions. Abgerufen am 24. September 2014.
- ↑ Karlheinz Kimmel: Impulsgeber für den technischen Fortschritt in Zahnmedizin und Zahntechnik. Die Geschichte der Firma Kaltenbach & Voigt 1909–2009, Görres-Verlag, 2009, ISBN 978-3-935690-71-3. Auszüge online bei SpringerMedizin. Abgerufen am 28. September 2014.
- ↑ W. J. Maloney: A Periodontal Case Report by Dr. S. L. Clemens. In: Journal of Dental Research. 89, 2010, S. 676, doi:10.1177/0022034510366677.
- ↑ Mark Twain, Frederick Anderson, Mark Twain, Frederick Anderson, Lin Salamo, Bernard L. Stein: Mark Twain's Notebooks & Journals, Volume II: (1877–1883). University of California Press, 1975, ISBN 978-0-520-90553-5, S. 53 (google.com).
- ↑ C. C. BASS: Habitat of Endameba buccalis in lesions of periodontoclasia. In: Proceedings of the Society for Experimental Biology and Medicine. Society for Experimental Biology and Medicine (New York, N.Y.). Band 66, Nummer 1, Oktober 1947, ISSN 0037-9727, S. 9–12, PMID 20270656.
- ↑ Paul R. Stillman and John Oppie McCall, A Textbook of Clinical Periodontia. A Study of the Causes and Pathology of Periodontal Disease and a Consideration of Its Treatment. Macmillan Company (1. Januar 1922).
- ↑ Malvin E. Ring, Geschichte der Zahnmedizin, Könemann Verlag, S. 303. ISBN 3-89508-599-5.
- ↑ Norbert Schwenzer: Zahnärztliche Chirurgie: 35 Tabellen. Georg Thieme Verlag, 2000, ISBN 978-3-13-116963-1, S. 127 (google.com).
- ↑ David L. Hoexter, A tribute to Dr Leonard I. Linkow: A guiding light, Dental Tribune, 22. Dezember 2010. Abgerufen am 23. September 2014
- ↑ Bruno E. Gysi, Peter Schärer, Bruno E. Gysi, Peter Schärer: Schwerpunkte in der oralen Implantologie und Rekonstruktion. Quintessenz-Verlags-GmbH, 1983, ISBN 978-3-87652-288-3 (google.com). S. 143.
- ↑ H. J. Hartmann, Vom Extensionsimplantat zur Hightech-Schraube zm, 99, Nr. 22 A, 16. November 2009. Abgerufen am 23. September 2014.
- ↑ Annette Rabel, Geschichte der dentalen Implantologie, Dissertation, Untersuchung zur Primärstabilität zweier dentaler Implantatsysteme mittels Resonanz-Frequenz-Analyse in vivo, 2007, S. 9. Abgerufen am 23. März 2015.
- ↑ IBM: „IBM card,“ IBM Archiv in englisch. Abgerufen am 14. Juni 2015.
- ↑ Erfinder des Zahnschemas, Joachim Viohl zum 80. Geburtstag Mitteilungsblatt Berliner Zahnärzte (MBZ) 06/2013, S. 38
- ↑ Józef Kulas: Modelowanie koron zębów. Długołęka k. Wrocławia: 1983, s. 6–10. ISBN 83-200-0551-5
- ↑ ISO-Norm 3950:2009
- ↑ G. Cunningham, On a system of dental notation, being a code of symbols from the use of dentists in recording surgery work, J. Br. Dent. Assoc. 4:456., 1883
- ↑ C. K. Patel, Interpretation of CO2 Optical Maser Experiments, Physical Review Letters, vol. 12, Issue 21, S. 588–590, 1964, doi:10.1103/PhysRevLett.12.588.
- ↑ Gérald Mettraux: Grundlagen der Lasertherapie in der Zahnmedizin, in: SchweizMonatsschriftZahnmed Vol. 114 7, 2004.
- ↑ Josef Schmidseder: Ästhetische Zahnmedizin. Georg Thieme Verlag, 2008, ISBN 978-3-13-158792-3, S. 108 (google.com).
- ↑ Reinhardt Winkler: Sanford Christie Barnum – Der Erfinder des Kofferdam. In: Die Quintessenz, Band 42, 1991, S. 483–486.
- ↑ Die Anfänge des dentalen CAD/CAM, Universitätsklinikum Ulm, Abgerufen am 16. März 2015.
- ↑ S. Quaas, H. Rudolph, Schnittstellen der CAD/CAM-Systeme ( vom 6. Oktober 2014 im Internet Archive), Digital Dental News, Dezember 2007, S. 20–23. Abgerufen am 26. September 2014.
- ↑ A. Mehl, V. Blanz: New procedure for fully automatic occlusal surface reconstruction by means of a biogeneric tooth model. In: International journal of computerized dentistry. Band 8, Nummer 1, Januar 2005, S. 13–25, ISSN 1463-4201. PMID 15892521.
- ↑ Wolfgang Klimm: Endodontologie: Grundlagen u. Praxis. Deutscher Zahnärzte Verlag, 2003, ISBN 978-3-934280-13-7 (Seite 189 in der Google-Buchsuche).
- ↑ Innovationen für die Gesundheit Zeiss, Innovationen, S. 4–9, ISSN 1431-8040. Abgerufen am 26. September 2014
- ↑ In-flight Medical Support System Dental Kit, NASA. Abgerufen am 4. April 2015.
- ↑ Personal Hygiene in Space: Dental Care, Canadian Space Agency. Abgerufen am 5. April 2015.
- ↑ King’s spin-out will put tooth decay in a ‘time warp’ King’s College London. Abgerufen am 26. September 2014
- ↑ S. Peck: A biographical portrait of Edward Hartley Angle, the first specialist in orthodontics, part 1. In: The Angle orthodontist. Band 79, Nummer 6, November 2009, S. 1021–1027, ISSN 0003-3219. doi:10.2319/021009-93.1. PMID 19852589.
- ↑ Fritz Schwarzkopf, Erdmann Vogl: Die Crozat-Technik: Kieferorthopädie-präprothetische Orthopädie. Verlag Neuer Merkur GmbH, 1980, ISBN 978-3-921280-36-2, S. 11 (google.com).
- ↑ Ersatz der vollen Kosten einer kieferorthopädischen Behandlung, Bundessozialgericht, Urt. v. 20.10.1972, Az.: 3 RK 93/71. Abgerufen am 4. Juli 2015.
- ↑ Gerhard Polzar: Internetfachbuch: Alignertherapie in der Kieferorthopädie. BoD – Books on Demand, 2012, ISBN 978-3-8482-3508-7, S. 5 (google.com).
- ↑ Connecticut Famous People – Connecticut Inventors. Inventors.about.com, 15. Juni 2010, abgerufen am 26. Dezember 2014.
- ↑ Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner: Enzyklopädie Medizingeschichte. Walter de Gruyter, 2007, ISBN 978-3-11-097694-6, S. 943 (google.com).
- ↑ Hans Ludigs: Fluorid und die Geschichte der US-amerikanischen Zahnmedizin, ca. 1900 bis 1950. Universität Konstanz 2013. Abgerufen am 1. Januar 2015.
- ↑ Die Zahnheilkunde in der ersten Hälfte des 19. Jahrhunderts Dissertation, FU Berlin, S. 32. Abgerufen am 26. September 2014.
- ↑ Dominik Groß: Die schwierige Professionalisierung der deutschen Zahnärzteschaft (1867–1919). Europäische Hochschulschriften: Reihe 3, Geschichte und ihre Hilfswissenschaften. Bd. 609, Verlag Peter Lang, 1994, ISBN 978-3-631-47577-5.
- ↑ Historischer Rückblick des Universitätsklinikums Schleswig-Holstein. Abgerufen am 14. März 2015.
- ↑ Bavaria (Kingdom): Regierungs- und Intelligenz-Blatt für das Königreich Baiern. 1825, S. 160 (google.com).
- ↑ Geschichte der Zahnklinik, Universität Würzburg. Abgerufen am 14. März 2015.
- ↑ Geschichte des Studiums Justus-Liebig-Universität Gießen. Abgerufen am 26. September 2014.
- ↑ Der Kampf der Frauen um Zulassung zum Studium Universitätsarchiv Gießen, Allg. Nr. 1283. Tafel 2. Abgerufen am 26. September 2014.
- ↑ Hirschfeld-Tiburtius-Symposium, Dentista. Abgerufen am 7. Juni 2015.
- ↑ E. N. King, Women in Dentistry, Washington University School of Medicine, St. Louis, Missouri. Abgerufen am 26. November 2014.
- ↑ Biographie von Friedrich Hesse, Biographisches Lexikon der Oberlausitz. Abgerufen am 11. Mai 2015.
- ↑ ADA Timeline in englisch, American Dental Association. Abgerufen am 30. November 2014.
- ↑ I Am Woman…Hear Us Roar…and See Us Do Teeth! In: thesmilecenterusa.com, 2013. Abgerufen am 26. November 2014
- ↑ 1920-1930: Les femmes luttent pour l’égalité complète. Internationaler Frauentag. (franz.)
- ↑ Mémorial du Grand-Duché de Luxembourg/ Memorial des Großherzogtums Luxemburg. Nr. 73, 2. Oktober 1920, Bekanntmachung der Prüfungsjury. S. 1163f. (franz./dt.)
- ↑ Luxemburger Wort: A short history of women's rights & achievements in Luxembourg, 4. März 2013
- ↑ History in brief, FDI. Abgerufen am 1. Dezember 2014
- ↑ Dominik Groß: Beiträge zur Geschichte und Ethik der Zahnheilkunde. Königshausen & Neumann, 2006, ISBN 978-3-8260-3314-8, S. 77–92 (google.com)., eingeschränkte Vorschau in der Google-Buchsuche
- ↑ Germany: Development of the Health Care System
- ↑ Zur Geschichte des KV-Systems KV Hamburg
- ↑ L. Hoffmann, L.: Zahnarzt und Kassenzahnkliniken. In: Die Deutsche Ortskrankenkasse. - (1933) 28. - S. 950 In: Reinhold Schramm, Deutschlands Zahnärztestand im Faschismus, In: Achim Thom, Genadij Ivanovic Caregorodcev (Hrsg.), Medizin unterm Hakenkreuz. VEB Verlag Volk und Gesundheit, Berlin/DDR, 1989, ISBN 3-333-00400-3
- ↑ Reichsgesetzblatt 1933 Nr. 90, Seite 567–574, kostenpflichtig.
- ↑ G. Tascher, Ärztliche Berufsausübung und staatliche Machtpolitik in der Zeit vor, während und nach der NS-Diktatur, DGZMK, Deutscher Ärzte-Verlag,Deutsche Zahnärztliche Zeitschrift (2011) 66 (2)
- ↑ H. J. Schmidt, Statistische Untersuchungen über die Zahnkaries, Inaug.-Diss. Würzburg 1937
- ↑ Wilhelm Kessler, Kinder-Zahnheilkunde, Lehmanns Verlag, München-Berlin 1937, S. 218
- ↑ Bettina Wündrich, „Biologische“ Zahnmedizin im Nationalsozialismus – Entwurf und Entwicklung einer „neuen deutschen Zahnheilkunde“ zwischen 1933 und 1945 und ihre Beziehung zur alternativ-ganzheitlichen Zahnmedizin von heute, Dissertation, Zusammenfassung, Universität Heidelberg, 26. Oktober 2000.
- ↑ Verordnung über die Zulassung von Zahnärzten und Zahntechnikern zur Tätigkeit bei den Krankenkassen vom 27. Juli 1933. – In: RGBl. I. – 1933. – S. 541–548.
- ↑ E. Stuck, Die Ausschaltung der Juden aus der deutschen Zahnheilkunde. In: Zahnärztl. Mitt. 29 (1938) 47. S. 935.
- ↑ J. Rat, 70 Jahre danach: Approbationsentzug 1938, HaGalil. Abgerufen am 26. September 2014
- ↑ Achte Verordnung zum Reichsbürgergesetz vom 17. Januar 1939. – In: RGBl. I. – Nr. 9 vom 18. Januar 1939. – S. 47 f.
- ↑ Enno Schwanke, Zahnärzte und Dentisten vor, während und nach der Zeit des Nationalsozialismus, Institut für Geschichte, Theorie und Ethik der Medizin, Medizinische Fakultät der RWTH Aachen. Abgerufen am 9. Juni 2015.
- ↑ Norbert Frei: Karrieren im Zwielicht. Hitlers Eliten nach 1945. Campus, 2001, ISBN 3-593-36790-4, S. 14 (eingeschränkte Vorschau in der Google-Buchsuche)
- ↑ Heidrun Graupner: Die gesamte Gesundheitspflege von Juden gereinigt. In: Süddeutsche Zeitung, 29. Juli 1998, in HaGalil. Abgerufen am 9. November 2014.
- ↑ Erik Bauer, Fritz Blumenstein 1898-1993: Leben und Wirken des Reichsdentistenführers, Königshausen u. Neumann (Mai 2002), ISBN 3-8260-2367-6
- ↑ Die Rubonia in München 1918–1923. Abgerufen am 18. Mai 2016.
- ↑ Zusammenfassung von Barbara Hubers Dissertation, in Zahnärztliche Mitteilungen. Bd. 99, Nr. 17, 1. September 2009, S. 122–128. Abgerufen am 4. November 2014,
- ↑ Die Täter von nebenan Badische Zeitung, 18. Mai 2015.
- ↑ Museum Stutthof, 1976, S. 23. Abgerufen am 5. Juni 2015.
- ↑ a b c d e SS-Kavallerie-Brigade D. Abgerufen 5. Juni 2015
- ↑ Verfolgte Schüler - Menschenrechte, Staat, Kirchen, Medien. Abgerufen am 5. Juni 2015.
- ↑ Sonstige Personenschäden – Bekannte Versuchsorte. April 2004. ( vom 12. März 2007 im Internet Archive) Stiftung Erinnerung, Verantwortung und Zukunft
- ↑ K. G. Saur Verlag GmbH & Company, Walter De Gruyter Incorporated: Berichte. Walter de Gruyter, 1995, ISBN 978-3-11-096315-1, S. 295 (google.com).
- ↑ SS-Zahnarzt Kurt Schäffer, Spurensuche. Abgerufen am 18. Mai 2015
- ↑ W. Schulz, Zur Organisation und Durchführung der zahnmedizinischen Versorgung durch die Waffen-SS in der Konzentrationslagern während der Zeit des Nationalsozialismus, Dissertation, Bonn 1989, S. 107.
- ↑ Stefan Klemp: KZ-Arzt Aribert Heim: die Geschichte einer Fahndung. MV-Verlag, 2010, ISBN 978-3-941688-09-4, S. 65– (google.com).
- ↑ a b Xavier Riaud, Studie der zahnmedizinischen Praxis und ihrer Entartungen in den Konzentrationslagern Nazideutschlands. Abgerufen am 18. Mai 2015.
- ↑ Andreas Zellhuber: „Unsere Verwaltung treibt einer Katastrophe zu …“ Das Reichsministerium für die besetzten Ostgebiete und die deutsche Besatzungsherrschaft in der Sowjetunion 1941–1945. Vögel, München 2006, S. 132 f..
- ↑ Kindermord im Führerbunker. ISBN 3-9810580-1-1. Abgerufen am 24. Mai 2015.
- ↑ Wolfgang Kirchhoff, Zahnmedizin und Faschismus, Mabuse-Verlag, Frankfurt am Main, 1987, S.9–42. ISBN 3-925499-73-3
- ↑ E. Häuserwand, Zahnärzte im KZ: Arbeit macht frei!, Zahnärztliche Mitteilungen, Zahnärzte zwischen 1933 und 1945, Folge 8, S. 40.
- ↑ Yves Obadia, Pratique dentaire dans les camps de concentration, Dissertation, Lyon, 1975, S. 27
- ↑ Gabriele Anderl, Das Geheimnis des „Melmer“-Goldes. In: Berliner Zeitung, 2. Dezember 1997. Abgerufen am 15. Juni 2015.
- ↑ Ekkhard Häussermann, Gräber ohne Namen, Deutsche Zahnärzte 1933–1945, Zahnärztliche Mitteilungen zm 100, Nr. 6 A, 16. März 2010, (796), S. 124. Abgerufen am 18. Mai 2015.
- ↑ DGZMK Ehrenmedaille. Abgerufen am 19. Mai 2015.
- ↑ Barbara Bruziewicz-MIkłaszewska, Odkłamywanie historii (polnisch), puls 2004/09, Nr. 5 (166). Abgerufen am 18. Mai 2015.
- ↑ E. Wannenmacher,Ein Querschnitt der deutschen wissenschaftlichen Zahnheilkunde, Sammlung Meusser, Leipzig 1938
- ↑ Gisela Tascher, der Deutschen Ärzteschaft in Alt Rehse bei Neubrandenburg, Zahnärztliche Mitteilungen, zm, Heft 05/2011. Abgerufen am 19. Mai 2015.
- ↑ Ernst Klee, Von deutschem Ruhm, Die Zeit, 40/2003, S. 4. Abgerufen am 20. Mai 2015.
- ↑ C. P. Heidel: ["..primarily only for welfare and not for dentists" –"Reichszahnärzteführer" Ernst Stuck (1893-1974)]. In: NTM. Band 15, Nummer 3, 2007, ISSN 0036-6978, S. 198–219, PMID 18348504.
- ↑ V. Bienengräber, Aufarbeitung der Geschichte der Zahnärzteschaft im Nationalsozialismus, Deutsche Zahnärztliche Zeitschrift, Deutscher Ärzte-Verlag, 2011; 66 (7), S. 521. Abgerufen am 21. Mai 2015.
- ↑ Achim Thom, Genadij Ivanovic Caregorodcev (Hrsg.), Medizin unterm Hakenkreuz. VEB Verlag Volk und Gesundheit, Berlin/DDR, 1989, S. 326–327, ISBN 3-333-00400-3
- ↑ B. Kanther, Schulzahnarzt Hans Joachim Tholuck (1888–1972) und das Frankfurter System der Schulzahnpflege, Matthiesen Verlag, Husum 1998, S.159. ISBN 978-3-7868-4083-1
- ↑ E. Klee, Auschwitz, die NS-Medizin und ihre Opfer, Fischer Verlag, Frankfurt 2001, S. 140–141, Fußnote 5. ISBN 3-596-14906-1
- ↑ W. Kessler, Kinder-Zahnheilkunde, Lehmanns Verlag, München-Berlin 1937, S. 178–179
- ↑ W. Kessler, Kinder-Zahnheilkunde, Lehmanns Verlag, München-Berlin 1937, S. 219
- ↑ : Dentistry in wartime Germany. In: Journal of the American Dental Association (1939). Band 33, April 1946, ISSN 0002-8177, S. 409–445, PMID 20995991.
- ↑ Tagesnachrichten, Fédération Dentaire Internationale (F.D.I.), Zahnärztl. Rundschau 56:15 (1947) 239
- ↑ Walter Drum, Besuch aus Amerika, Zahnärztliche Rundschau Nr. 16 (20. August 1948) S. 245 und Kariesprophylaxe durch Fluorverbindungen, S. 246
- ↑ Walter Drum, Die wissenschaftlichen Grundlagen der Zahnschutzhärtung, Berlinische Verlagsanstalt, Berlin 1949, S. 22
- ↑ DAJ, Aus der Arbeit der Jugendzahnpflege seit 1949, Deutscher Ausschuss für Jugendzahnpflege, 1974, S. 21
- ↑ Ernst Klee, Das Personenlexikon zum Dritten Reich, Fischer Verlag, Frankfurt 2003. ISBN 978-3-9811483-4-3
- ↑ John Ennis, The Story of the Federation Dentaire Internationale, FDI, London 1967, S. 144 u. S. 153, ISBN 0-9503687-0-9
- ↑ Walter Drum, Sieg über die Zahnkaries durch Fluor, Verlag die Quintessenz, Berlin 1953
- ↑ Heilberufe-Kammergesetze der Länder
- ↑ HKaG Art. 4
- ↑ Geschäftsberichte der Kassenzahnärztlichen Bundesvereinigung. Abgerufen am 16. Januar 201t5.
- ↑ FVDZ-Gründungsvater Dr. Wolfgang Mzyk, Der Freie Zahnarzt, Februar 2015, Volume 59, Issue 2, p 37, doi:10.1007/s12614-015-5499-9.
- ↑ Muster-Weiterbildungsordnung der Bundeszahnärztekammer. Abgerufen am 6. Oktober 2014.
- ↑ a b H. J. Staehle: Die Geschichte der Fachzahnärzte in Deutschland, Deutscher Ärzte-Verlag, Deutsche Zahnärztliche Zeitschrift, 2010; 65 (4). S. 208. Abgerufen am 15. April 2015.
- ↑ 6 RKa 6/72, Juris, BSG 6. Senat, Urteil vom 24. Januar 1974. Abgerufen am 29. September 2014.
- ↑ Datenbank das AOK-Bundesverbandes mit den Inhalten aller Gesundheitsreformen seit 1989 mit Links zu den Gesetzen und Gesetzesbegründungen. Abgerufen am 20. Dezember 2014.
- ↑ GOZ 2012, Bundeszahnärztekammer. Abgerufen am 29. September 2014
- ↑ Marion Di Lorenzo, Promovierte Zahnärztinnen in der BRD und in der DDR 1949–1990, Dissertation, 2008, S. 41. Freie Universität Berlin. Abgerufen am 6. Dezember 2014.
- ↑ Bundeszahnärztekammer, Statistik, Stand 31. Dezember 2013. Abgerufen am 6. Dezember 2014
- ↑ Grafik der Zahnmedizinstudenten Statista bei Chance-Praxis. Abgerufen am 6. Dezember 2014.
- ↑ Marion Di Lorenzo, Promovierte Zahnärztinnen in der BRD und in der DDR 1949–1990, Dissertation 2008, S. 24–37, Charité – Universitätsmedizin Berlin. Abgerufen am 5. November 2014.
- ↑ Monika Deutz-Schroeder, Klaus Schroeder: Soziales Paradies oder Stasi-Staat? Das DDR-Bild von Schülern – ein Ost-West-Vergleich, Stamsried 2008, S. 203.
- ↑ F. Weil: Ärzte als inoffizielle Mitarbeiter des Staatssicherheitsdienstes der DDR, in: Deutsche Zahnärztliche Zeitschrift, Deutscher Ärzte-Verlag, 2010; 65 (11). Abgerufen am 1. November 2014.
- ↑ Eva A. Richter-Kuhlmann: Ärzte als inoffizielle Mitarbeiter: Die meisten IM-Ärzte bespitzelten Kollegen, Dtsch Arztebl 2007; 104(48): A-3304 / B-2906 / C-2806, S. 22. Abgerufen am 1. November 2014.
- ↑ Rechtssache C‑437/03 Kommission der Europäischen Gemeinschaften gegen Republik Österreich
- ↑ Geschichte des Zahnärztlichen Interessenverbands, Zahnärztlicher Interessenverband. Abgerufen am 9. November 2014.
- ↑ Geschichte der Österreichischen Zahnärztekammer, Österreichische Zahnärztekammer. Abgerufen am 9. November 2014.
- ↑ Botschaft des Bundesrathes an die Bundesversammlung betreffend die Ausdehnung des Bundesgesetzes über Freizügigkeit des Medizinalpersonals vom 19. Dezember 1877 auf die Zahnärzte, 26. November 1886, Bundesblatt der schweizerischen Eidgenossenschaft 1886, Bd. 3, 915–920
- ↑ Geschichte der Zahnmedizin an der Universität Basel seit 1888. Universität Basel. Abgerufen am 14. März 2015.
- ↑ Bernhard C. Schär: Karies, Kulturpessimismus und KVG : zur Geschichte der Zahnmedizin in der Schweiz
- ↑ Verordnung über die Berufsausbildung zum Zahnmedizinischen Fachangestellten/zur Zahnmedizinischen Fachangestellten. Bundesministerium der Justiz und für Verbraucherschutz. Abgerufen am 10. Mai 2015.
- ↑ Geschichte der Zahnmedizinischen Fachangestellten. Verband medizinischer Fachberufe. Abgerufen am 10. Mai 2015.
- ↑ Franz-Viktor Salomon: Zähne. In: Franz-Viktor Salomon, Hans Geyer, Uwe Gille (Hrsg.): Anatomie für die Tiermedizin. Enke, Stuttgart 2004, ISBN 3-8304-1007-7, S. 251–264.
- ↑ a b K. Easley: Veterinary dentistry: its origin and recent history. In: Journal of the history of dentistry. Band 47, Nummer 2, Juli 1999, S. 83–85, ISSN 1089-6287. PMID 10686917. online Pierre Fauchard Academy. Abgerufen am 28. September 2014.
- ↑ C. E. Harvey: The history of veterinary dentistry. Part One: From the earliest record to the end of the 18th century. In: Journal of veterinary dentistry. Band 11, Nummer 4, Dezember 1994, S. 135–139, ISSN 0898-7564. PMID 9693612.
- ↑ Angela von den Driesch, Joris Peters: „Geschichte der Tiermedizin: 5000 Jahre Tierheilkunde“, Schattauer Verlag, 2003, ISBN 3-7945-2169-2, S. 122ff.
- ↑ Eisenmenger, EZK. Veterinary Dentistry. Philadelphia, Lea and Febiger, 1985.
- ↑ Tiere beim Zahnarzt, UNIPRESS – Heft 106, Universität Bern. Abgerufen am 16. Juni 2015.
- ↑ M. R. Floyd: The modified Triadan system: nomenclature for veterinary dentistry. In: Journal of veterinary dentistry. Band 8, Nummer 4, Dezember 1991,ISSN 0898-7564, S. 18–19, PMID 1815632.
- ↑ About AVDS, American Veterinary Dental Society. Abgerufen am 28. September 2014
- ↑ Fachgruppe im Fokus ( vom 5. Februar 2015 im Internet Archive), Deutsche Gesellschaft für Tierzahnheilkunde (DGT-DVG). Abgerufen am 26. September 2014
- ↑ American Veterinary Dental College (AVDC). Abgerufen am 9. November 2014.
- ↑ National Association of Veterinary Technicians in America (NAVTA). Abgerufen am 26. September 2014
- ↑ British Association Of Equine Dental Technicians. Abgerufen am 9. November 2014.
- ↑ Gisela Tascher: Stand der Recherchen für eine Chronik zur Geschichte der „Sammlung Proskauer/Witt“, der „Deutschen Zahnärzte-Bücherei“ und des „Forschungsinstitutes für Geschichte der Zahnheilkunde“, Deutsche Zahnärztliche Zeitschrift, Deutscher Ärzte-Verlag, 2012; 67 (3). Abgerufen am 4. November 2014.
- ↑ E. Häussermann, NS-Zeit – ein Kapitel der Verdrängung, Zahnärztlichen Mitteilungen, Teil1, S. 6.
- ↑ NS-Zeit: Ärztekammer stellt sich der Aufarbeitung ihrer Vergangenheit, Ärztekammer für Wien, 16. April 2015. Abgerufen am 21. Mai 2015.
- ↑ Linzer Museum für Geschichte der Zahnheilkunde und Zahntechnik in Oberösterreich. Abgerufen am 23. November 2014.
- ↑ Zahnmuseum Wien. Abgerufen am 23. November 2014.
- ↑ Gustav-Korkhaus-Sammlung für die Geschichte der Zahnheilkunde Abgerufen am 23. November 2014.
- ↑ Dentalmuseum Zschadraß. Abgerufen am 23. November 2014.
- ↑ Andreas Haesler, Das Dentalmuseum und der Zahn im Wandel der Zeit, Sächsische Heimatblätter 2/2009, S. 138–142. Abgerufen am 18. Dezember 2014.
- ↑ Bernhard C. Schär, Karies, Kulturpessimismus und KVG : zur Geschichte der Zahnmedizin in der Schweiz, Traverse : Zeitschrift für Geschichte = Revue d'histoire, Band 15 (2008) Heft 2, ETH-Bibliothek. Abgerufen am 10. Mai 2015.